초록
전악 고정성 보철 수복을 통해 이상적인 교합을 새롭게 설정해준 환자에서 시간이 지남에 따라 다양한 원인에 의해 합병증과 교합의 변화가 나타날 수 있다. 본 증례에서는 저작 장애와 심미적 문제로 인해 수직고경 증가를 동반한 전악 지르코니아 보철물을 수복한 환자의 10년간 경과를 관찰하였다. 경과 관찰 동안 지대치의 파절, 교합양식의 변화, 그리고 일부 임플란트 보철물의 저위 교합과 인접면 접촉상실 등이 발생하였다. 이러한 문제점들은 치료 후 주기적인 점검을 통해 조기에 발견하는 것이 중요하며, 본 증례에서 발생한 합병증의 원인 및 대처법에 대해 고찰해 보고자 한다.
Abstract
In patients with newly established ideal occlusion through full-mouth rehabilitation using fixed prostheses, complications and occlusal changes over time can arise because of various factors. This case report describes a 10-year follow-up of a patient with masticatory dysfunction and aesthetic problems who underwent full-mouth rehabilitation with an increased vertical dimension. During the follow-up, complications such as tooth fracture, occlusal changes, infraocclusion of few implant-supported prostheses, and loss of interproximal contacts were observed. Detecting these issues early through periodic follow-up is important. This case report aims to review the causes of complications after full-mouth rehabilitation using fixed prostheses and the strategies for their management.
시간에 따른 교합의 변화는 예측 불가능하다. 문헌에 따르면 정상 교합을 가진 환자들에서 종단적 변화를 평가하였을 때 인접면 마모, 하악 전치부의 총생 및 상악 전치부의 순측 경사 등으로 인해 악궁의 길이 및 폭이 줄었고 스피 만곡이 감소한다고 하였다.1 또한, 치아는 교합력에 의해 3차원적으로 이동하며, 성장이 완료된 성인에서도 노화와 함께 안모 및 치열 변화(dentofacial change)는 지속적으로 발생한다고 하였다.2,3 이는 치아에서 수직 및 수평적인 변화를 야기하고, 이러한 이유로 임플란트와 인접치아와의 접촉상실이나 자연치 및 임플란트의 교합이 변화될 수 있다.4
인접면 접촉상실은 임플란트 합병증 중 가장 흔한 합병증 중 하나로 다양한 문헌에서 약 34 - 66%의 발병률이 보고되었다.5 발생 원인으로는 인접 자연치의 근심이동, 인접 자연치의 동요도 및 근심 측 치간이개, 안모 및 치열 변화(dentofacial change) 등이 있다.6 이전 연구들은 성인에서도 미세한 두개안면 성장과 변화를 보고했으며, 그 양과 속도는 다양했지만 성장의 방향은 항상 전방 및 하방이었다. 상악과 하악의 지속적인 성장은 악골 내 치아 및 임플란트의 상대적 위치를 변화시킨다. 치아는 변화된 위치에서 치아 이동에 의해 안정된 방향으로 움직이며 자리를 잡는 반면, 임플란트는 악골내 골융합되어 있어 안정된 위치로 이동하기 어렵다.7 인접면 접촉상실이 발생한 환자들의 40 - 63%에서 식편압입 등의 불편감을 호소하며, 인접 자연치의 우식, 임플란트 치간유두의 퇴축 등으로 이어질 수도 있다.8-10
임플란트 보철물의 저위 교합은 다양한 요인으로 발생한다. 다수의 선행 연구에 따르면 보철물 장착 후 초기에 수직변위(axial displacement)가 발생한다고 하였고,11 이것이 저위 교합의 단기적인 원인이 될 수 있다. 중장기적으로는 교합면 마모 후 생리적 정출의 부재로 저위 교합이 발생할 수 있다. 그리고 장기적으로는 안모 및 치열 변화(dentofacial change)가 발생할 수 있다. Dafraty 등6은 지속적인 악골의 성장과 자연치의 생리적인 이동으로 교합의 변화를 야기하고, 자연치를 이동시켜 임플란트의 저위 교합을 야기할 수 있다고 하였다. 또한 Jemt12는 성장이 완료된 후에도 두개악골이 지속적으로 변화를 일으켜 치아의 위치가 변할 수 있다고 주장하였다.
또한 자연치는 시간이 지나면서 우식, 마모, 치근단 염증, 치주질환 등의 문제로 예후가 악화될 수 있다. Schwartz 등13은 보철물의 평균 수명은 10.3년이며, 가장 큰 실패 원인은 2차 우식증이라 하였고, Libby 등14도 마찬가지로 실패의 원인 중 우식증이 가장 큰 역할을 했으나 사용 기간에 의하여 보철물 수명을 예측할 수는 없다고 하였다. 임플란트 치료는 여러 전향적 연구와 체계적 검토에서 장기간 우수한 생존과 성공률이 보고되어 왔다.15 그러나 임플란트 또한 지대주의 나사 풀림이 나타날 수 있으며 임플란트 주위염, 임플란트 부속품의 파절 등으로 이어질 수 있다. 하지만 지속적인 경과 관찰을 통해 이를 조기에 치료 및 수정한 경우 큰 합병증을 예방할 수 있다. 이렇듯 치료 후 지속적인 경과 관찰은 모든 치료에 있어서 필수적이라 할 수 있다.
자연치와 임플란트를 이용하여 수직고경 증가를 동반한 전악 고정성 보철물에 관한 성공적인 증례들이 많이 보고되어 왔으나, 보고된 증례에 대한 장기적인 경과 관찰 및 합병증에 대한 연구는 부족한 실정이다. 따라서 본 증례보고에서는 임플란트와 자연치를 이용한 전악 보철수복을 시행한 증례에서 10년 경과 관찰 기간 동안 발생했던 다양한 합병증과 변화들을 소개하고, 이에 대한 원인과 치료에 대해 고찰해보고자 한다.
70세 여자 환자로 양측 하악 구치부 치아 상실로 인한 저작 장애와 상악 전치부 금속 도재 수복물의 도재 파절로 인한 심미적 문제를 주소로 내원하였다. 의과적 전신 병력으로 우측 의수를 사용 중이었고, 이외의 특이소견은 없었다. 치과 병력으로 상악과 하악에 다수의 고정성 보철물과 함께 하악 가철성 국소의치 치료를 받은 경험이 있었다. 초진 시 #36은 심한 골결손을 동반한 치수 치주 연관병소를 보였으며, #46은 잔존치근 상태로 내원하였다(Fig. 1). 따라서 #36,46은 모두 발거를 진행하였고, 발거 부위 회복 후 임상 검사 시 #36, 37, 44, 45, 46, 47이 결손 되었고, 상악 전치부 보철물의 도재 파절 및 보철물의 변연이 노출되어 있었으며 상악 좌측 소구치 부위에 이차 우식과 하악 치아의 중등도 이상의 마모가 관찰되었다(Fig. 2).
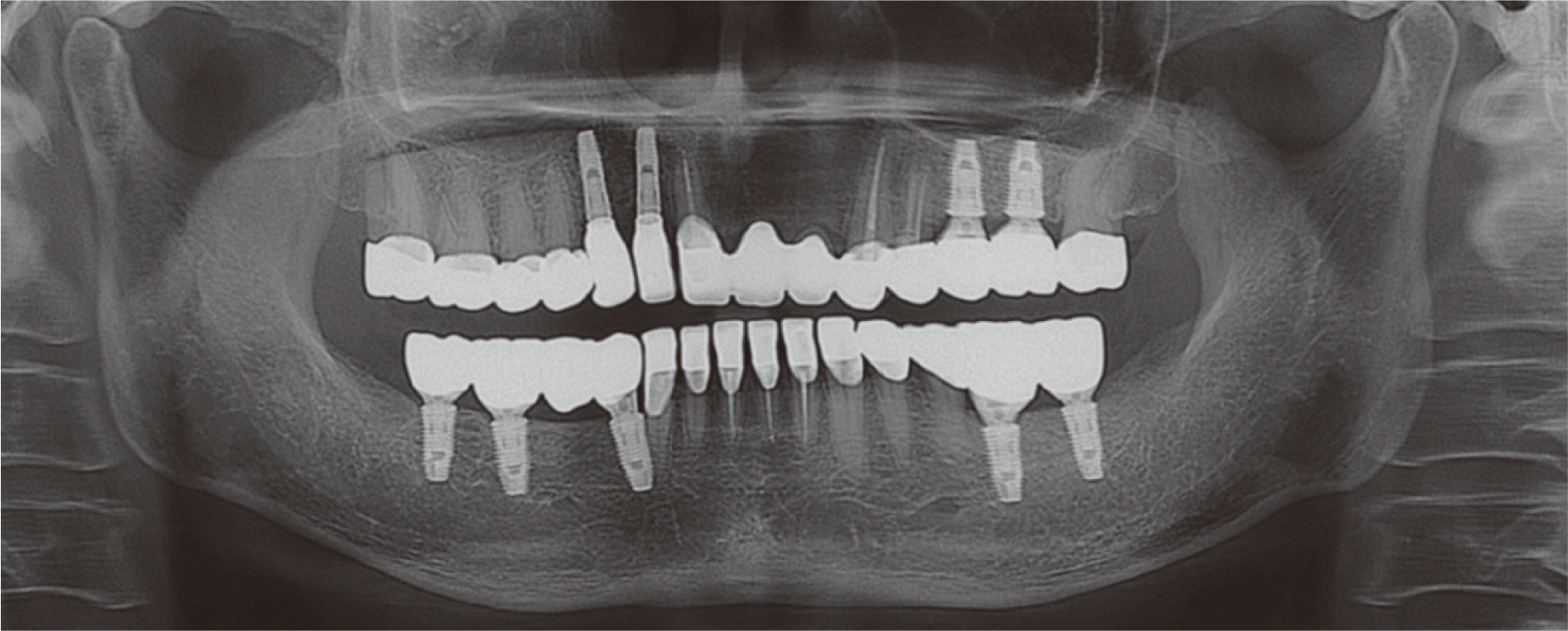
환자는 심미성과 사용 편의를 위해 고정성 보철 치료를 희망하여 상·하악 무치악 부위에 임플란트 식립을 포함하여 고정성 보철물을 이용한 전악 수복을 계획하였다. 진단 모형 분석 시, 치아의 마모 형태, 부적절한 구치부 지지 감소, 역스피 만곡 및 상악 구치부의 정출로 인한 교합평면의 부조화를 관찰할 수 있었다. 전치부의 임상적 치관 길이는 평균에 비해 0.8 - 1.2 mm정도 짧았다. 안정시의 악간공극이 소구치 부위에서 6 mm로 평균보다 크게 존재하였고, Willis 분석법을 이용한 계측 시 동공간선에서 구각까지의 거리보다 코끝에서 턱끝까지의 거리가 4 mm 적음을 확인하였다. 이를 종합적으로 평가하였을 때, 수직고경이 감소한 Turner-Missirlian category I으로 분류되었고,16 감소한 수직고경을 회복하고 이상적인 교합양식과 교합평면을 형성하기 위해 수직고경을 증가시키기로 결정하였다. 평균 치관길이와 생리적 안정위의 교합면간 거리 평가 결과를 토대로 모형상에서 전치부 치아를 기준으로 수직고경을 가상으로 2 mm 증가시켰을 때 이상적인 치아 형태 회복과 적절한 수평, 수직피개를 부여할 수 있었고, 보철물 제작을 위한 최소한의 공간이 확보되었다. 기존의 보철물을 모두 제거하고 지대치를 위한 치아 형성을 시행한 후 진단 납형을 기준으로 미리 제작된 임시 보철물을 자가 중합 레진(Tokuso Curefast, Tokuyama Dental, Tokyo, Japan)으로 재이장한 후 장착하였다(Fig. 3). 보철물 제거 시 #25는 심한 이차 우식으로 예후가 불량하여 발거를 시행하였고, 전 치열에 대한 치주 치료와 #33의 우식 치료 및 #11, 23, 24, 31, 32, 41의 근관치료를 시행하였다. 상악(Superline, Dentium Co., Seoul, Korea; #12i, 13i: Ø3.5 × 12.0 mm, #25i: Ø4.5 × 10.0 mm, #26i: Ø3.5 × 12.0 mm)과 하악(Superline; #36i, 37i, 44i, 46i, 47i: Ø4.5 × 10.0 mm)에 총 9개의 임플란트가 식립되었으며, 골결손부에는 골유도재생술을 시행하였다(Fig. 4, 5). 6개월 후 임플란트 식립 부위의 단층 촬영 시 골유도재생술이 성공적으로 이루어졌음을 확인하고(Fig. 6) 2차 수술 시행하였다(Fig. 7). 그와 동시에 #25, 26, 36, 37 부위는 부족한 부착치은을 형성해주고자 유리치은 이식술을 시행하였다. 그 후 #12, 13, 25, 26, 36, 37, 44, 46, 47 임플란트에 임시 지대주(Ti-Temporary Abutment, Dentium Co.)를 사용하여 나사 유지형 임플란트 고정성 임시 보철물을 제작하여 장착하였다. 1차 임시 보철물 장착 9개월 후, 새로운 2차 임시 보철물을 제작하였으며, 상악 전치부와 임플란트 부위를 제외하고는 모두 단일 치아 보철물로 제작하였다(Fig. 8). 2차 임시 보철물 장착 8주 동안 심미적, 기능적인 문제가 발생하지 않았고, 환자는 매우 만족해 하였으며, 악관절 및 교합의 안정성을 확인하여 최종 보철물을 제작하기로 하였다. 전치부 임플란트는 티타늄-지르코니아 이중 지대주(Zirconia Myplant, Raphabio Co., Seoul, Korea)로, 구치부 임플란트는 티타늄 지대주(Myplant, Raphabio Co.)로 CAD/CAM 개인맞춤형 지대주를 제작하였고(Fig. 9), 구치부는 단일 지르코니아(Prettau, Zirkozahn, South Tyrol-Gais, Italy)로, 상, 하악 6 전치는 지르코니아 코어(Prettau)를 제작한 후, 도재(IPS e.max Ceram, Ivoclar Vivadent, Schaan, Germany)로 축성하여 제작한 최종 보철물을 장착하였다(Fig. 10, 11). #12, 13 임플란트는 시멘트 유지형 임플란트 고정성 보철물의 형태로, #25, 26, 36, 37, 44, 46, 47 임플란트는 나사-시멘트 유지형 임플란트 고정성 보철물의 형태로 제작하였다. 전방 운동 시 상악 양측 중절치에 의한 군기능, 우측방 운동 시 상악 우측 견치 임플란트와 우측 제1소구치에 의한 군기능, 좌측방 운동 시 상악 좌측 견치에 의한 견치유도가 이루어지도록 하였다(Fig. 12). 최종 치료 완료 후 환자는 심미적, 기능적으로 만족스러운 결과를 얻을 수 있었다.
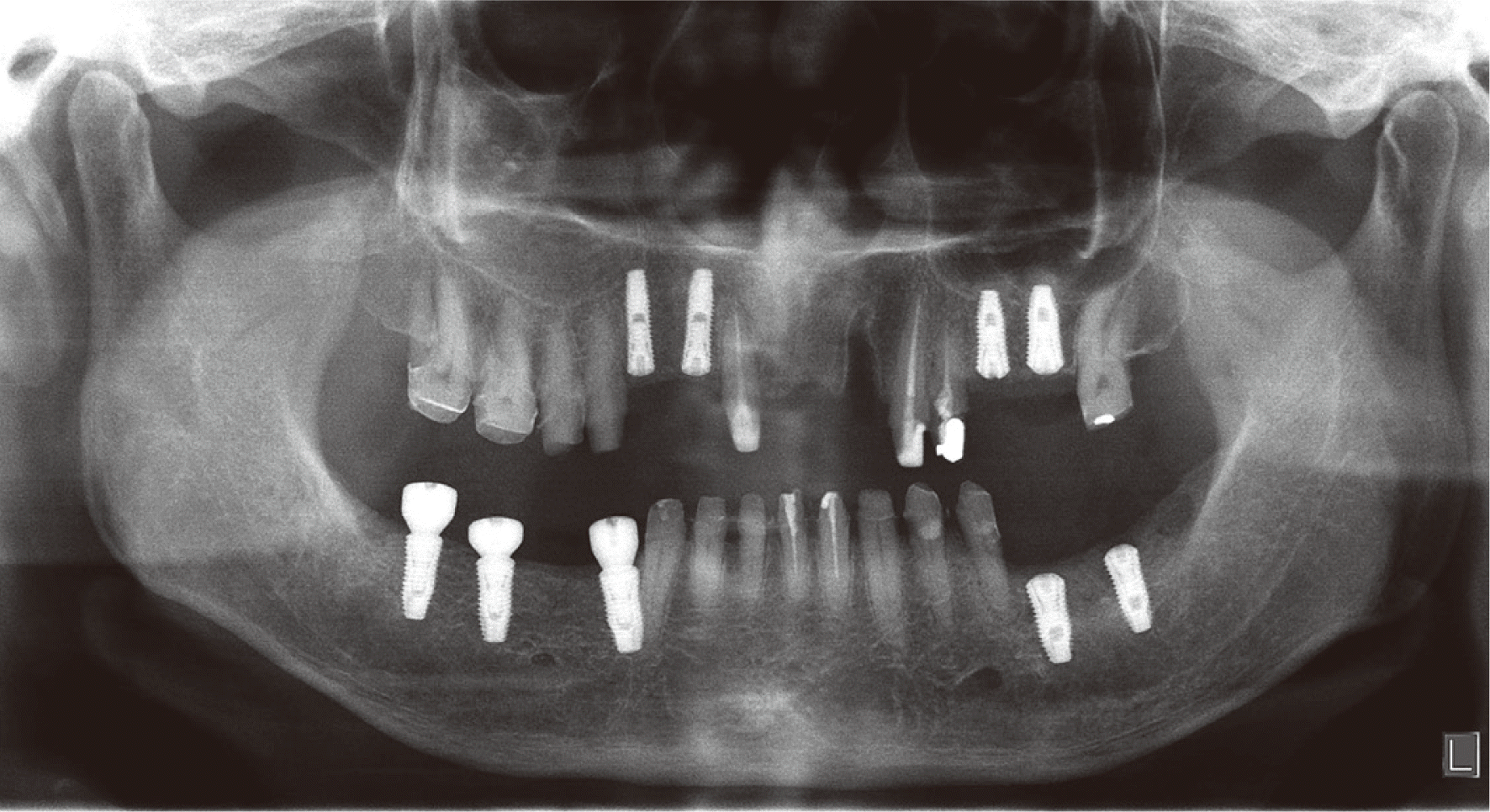
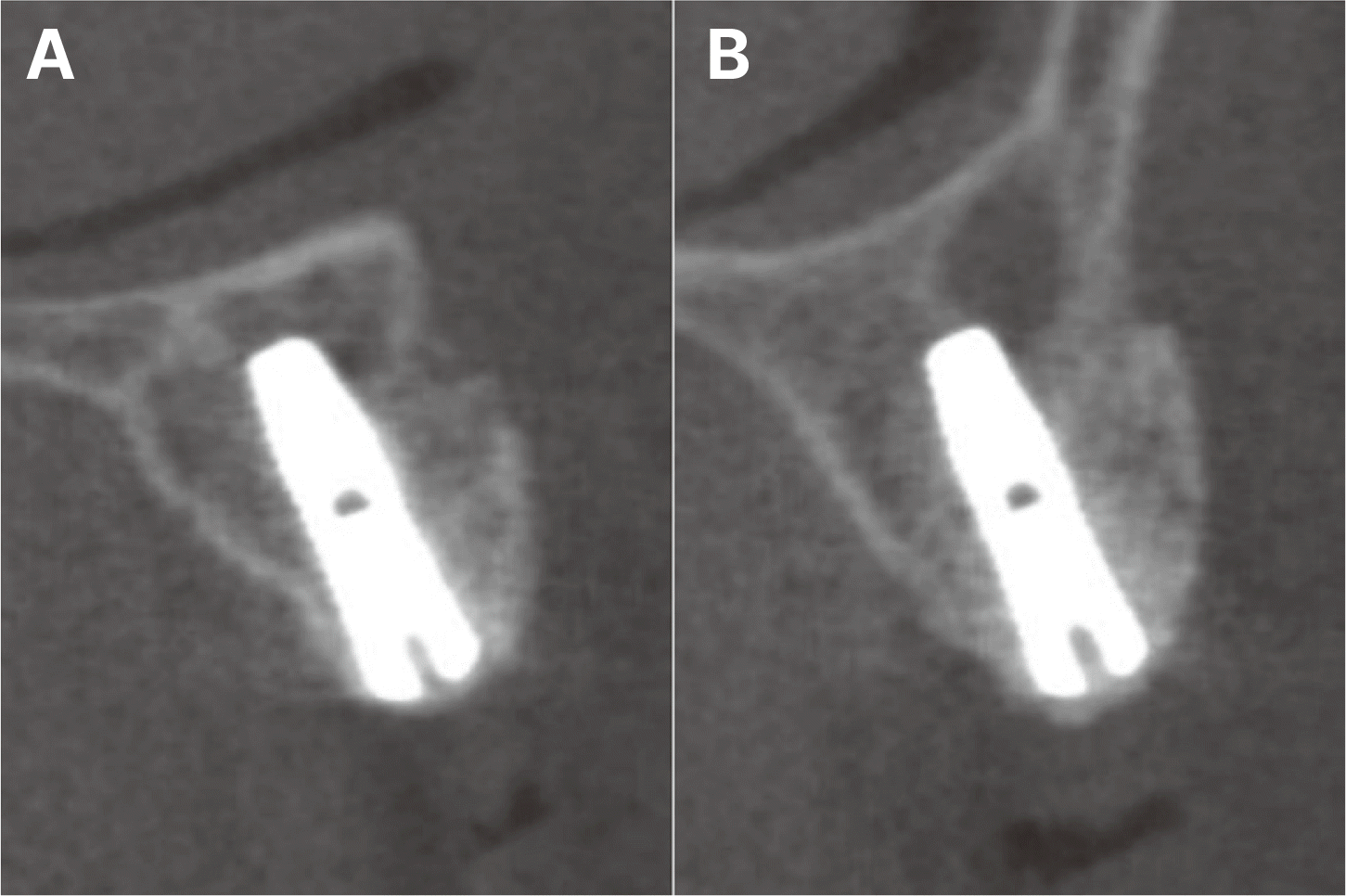
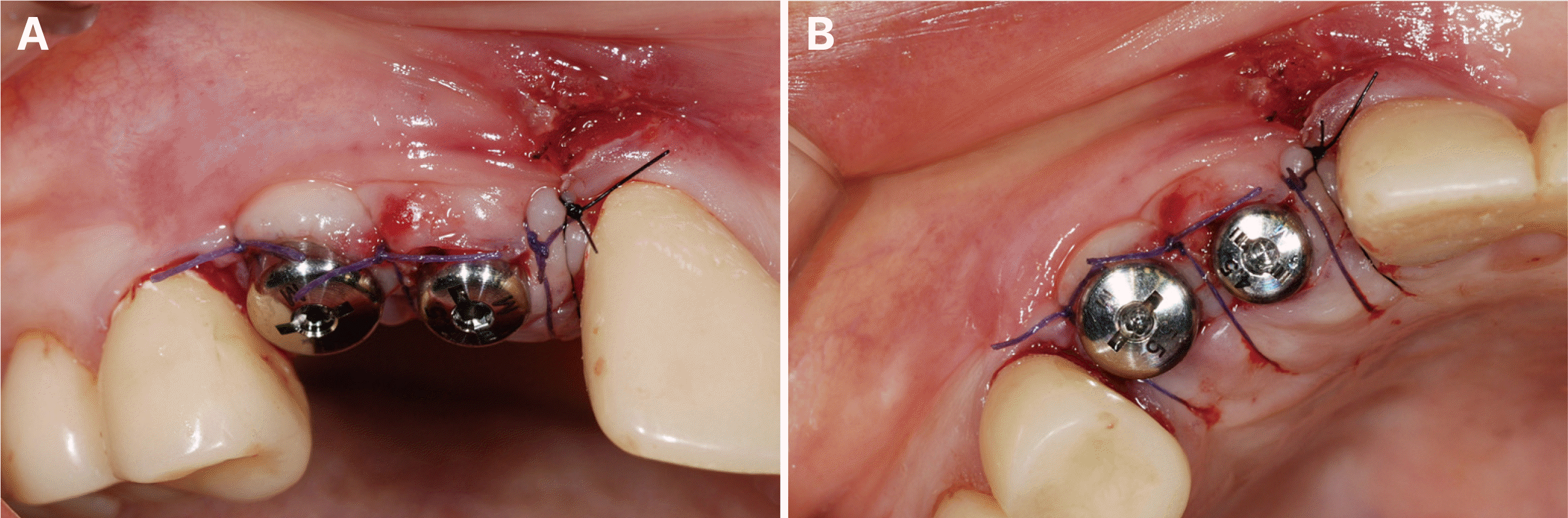
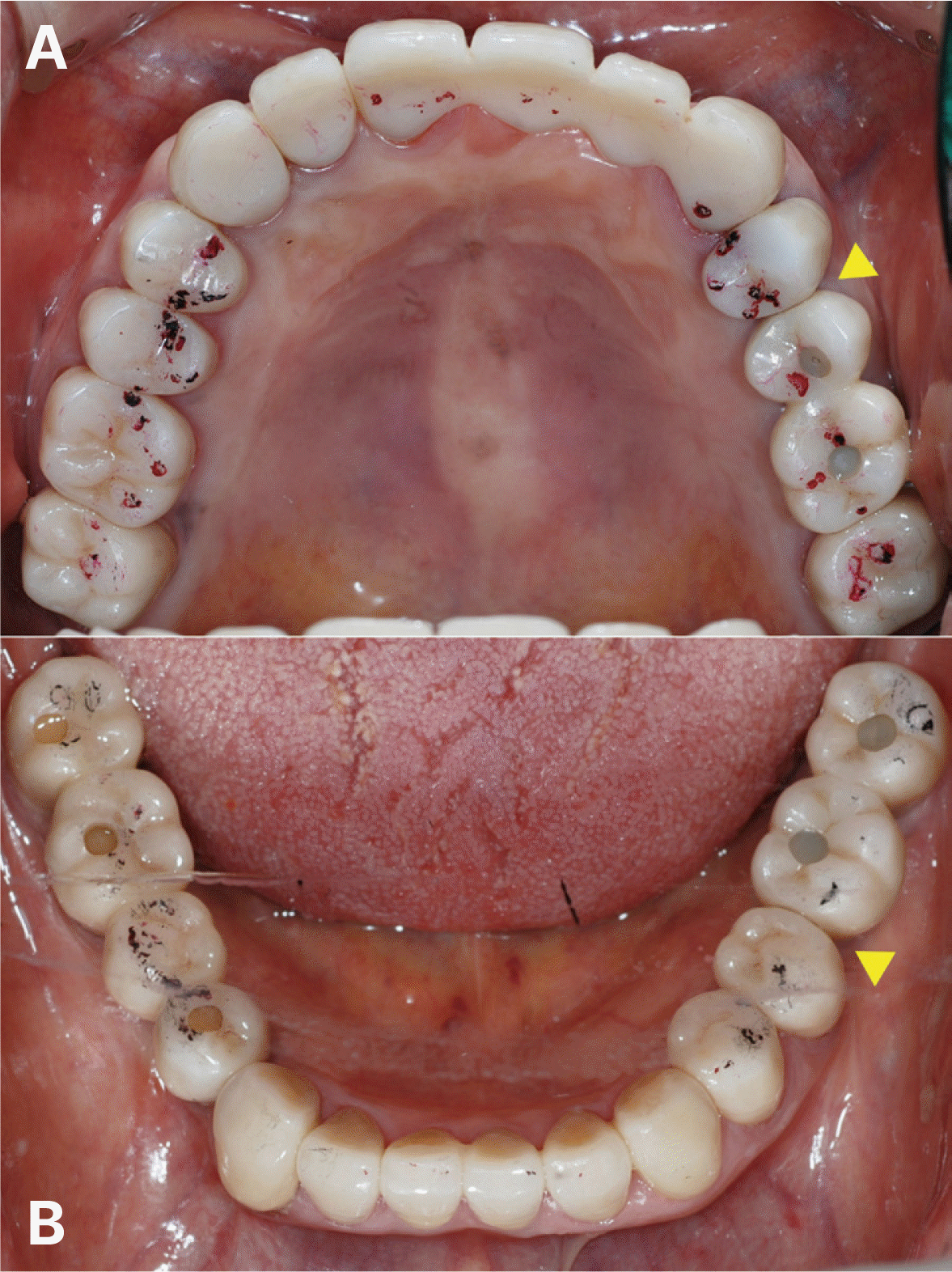
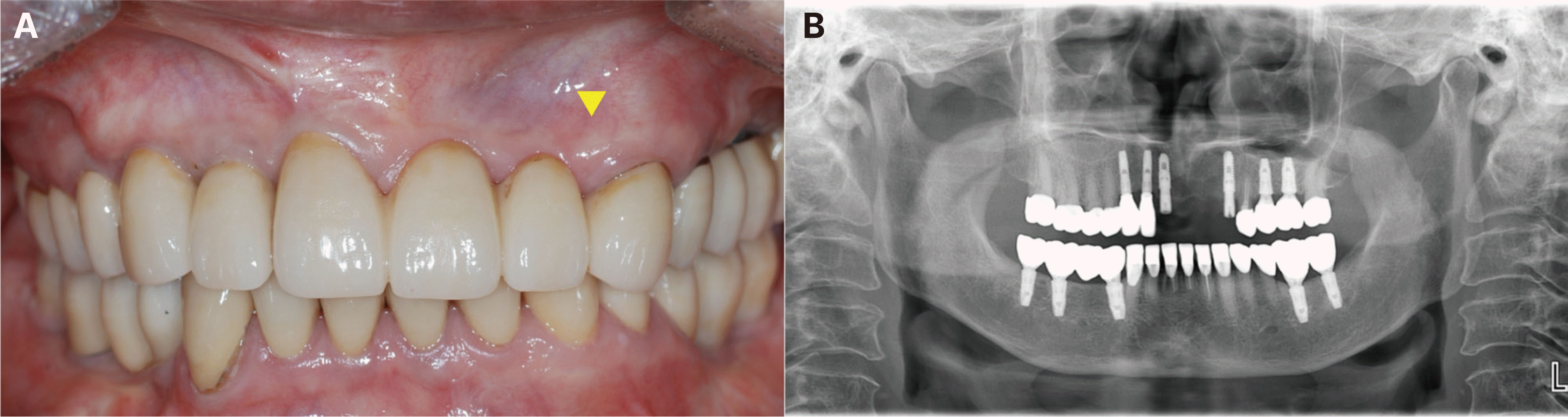
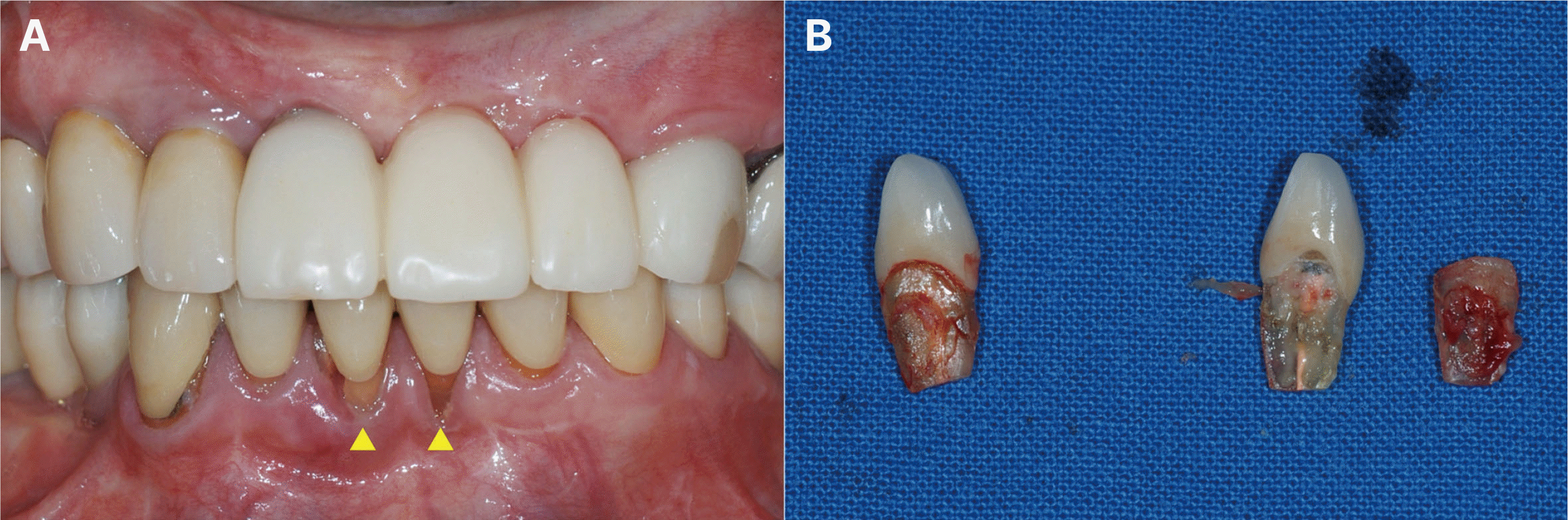
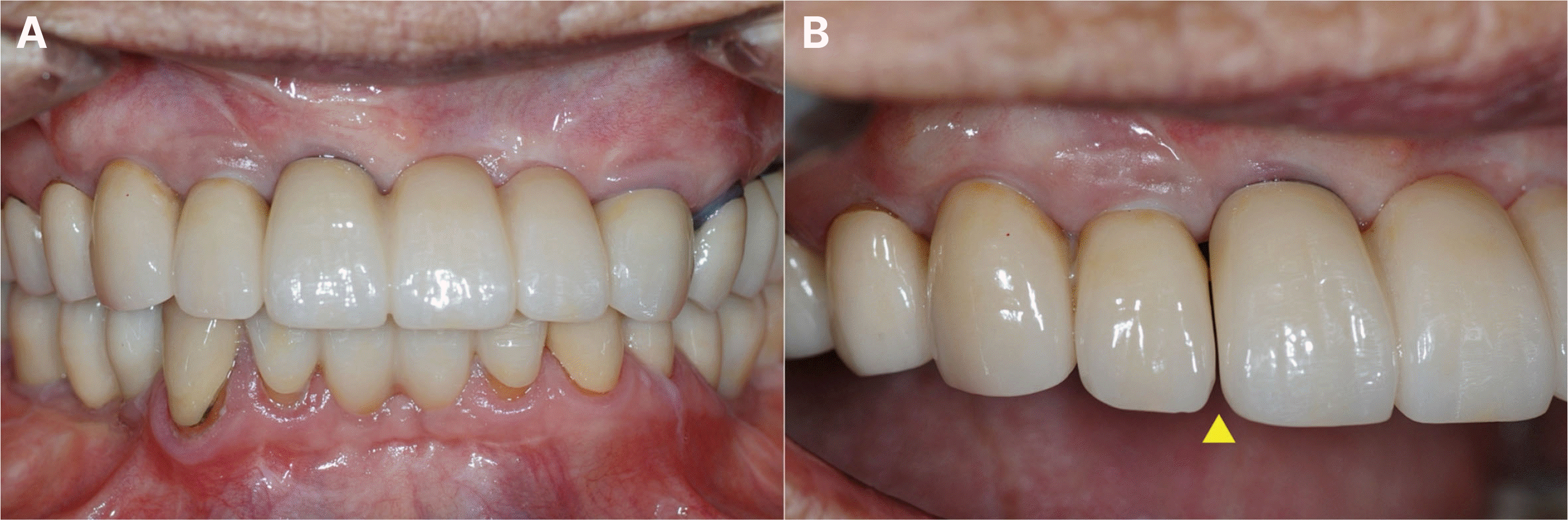
최종 수복물 장착 후10년 동안 3개월에서 6개월마다 지속적인 경과 관찰을 통하여 교합 및 지대치의 예후, 임플란트 구조물의 이상유무 등을 검사하고 임상 및 방사선학적 평가를 시행하였다. 보철물 장착 7개월 후, #12, 13 임플란트 협측에서 약간의 연조직의 위축 및 치은퇴축이 관찰되어 상악 좌측 구개부에서 결합조직을 채취하여 결합조직이식술을 시행하였다(Fig. 13). 이식술 후 1주, 2주, 4주 경과 관찰 시 #12, 13 임플란트의 지대주가 노출되지 않으며 결합조직이식술이 성공적인 모습을 확인할 수 있었다(Fig. 14). 보철물 장착 1년 후, #17 보철물에서 비작업측 교합간섭이 발생하여 교합 조정을 실시하였다. 보철물 장착 4년 후, #24 보철물에서 작업측 교합간섭으로 인한 외상성 교합(traumatic occlusion) 및 근심측 인접면 접촉상실이 발생하였다. 이는 교합조정을 시행하여 작업측 교합간섭을 제거하였으며, 3주 후에 치아의 동요도가 사라졌고, 6개월 후에 인접면 접촉 상실이 회복됨을 확인하였다. 보철물 장착 6년 후, #25, 26 임플란트에서 저위 교합이 발생하였으나(Fig. 15), 꽉 물었을 때 심스탁(Shimstock, Carelive, Bucheon, Korea)이 저항감을 가지면서 빠지는 정도로 저위 교합의 양이 적어서 경과 관찰하기로 하였다. 또한 #31 근심측에 5 - 7 mm의 깊은 치주낭 깊이와 더불어 #41 순측에 누공이 관찰되었다. 이에 #31, 41 치근단 병소가 의심되어 본원 보존과에서 치근단 절제술을 진행하였고(Fig. 16), 수술 중 해당 치아의 치근에서 수직적 파절선이 관찰되었다. 하지만 환자가 해당 치아의 발치를 원하지 않아서 경과 관찰 하기로 하였다. 보철물 장착 7년 후, #25, 36 임플란트 보철물의 근심측 인접면 접촉상실이 발생하여(Fig. 17), 나사-시멘트 유지형 임플란트의 나사 구멍을 통해 나사를 풀고 임플란트 보철물을 철거한 후 보철물의 근심측 인접면에 포세린을 첨상하여 수리 후 재장착하였다. 또한 같은 해에 #23의 근심측에 10 mm 이상의 깊은 치주낭 깊이와 부종이 관찰되어 수직 치근파절로 진단하였고, #11은 임플란트 치료를 위한 전략적 발치를 하기로 결정하여, #11, 23 발치 후에 즉시 임플란트를 식립하고(SM II, Point Implant Co., Seoul, Korea; #11i: Ø4.0 × 10.0 mm, #23i: Ø4.5 × 11.5 mm) 시멘트 유지형 임플란트 지르코니아 고정성 보철물로 치료하였다(Fig. 18). 보철물 장착 8년 후, 이전에 수직 치근파절로 진단했던 #31, 41이 3도의 동요도를 보여 발치를 시행하였고(Fig. 19), #32, 42 지대치를 이용한 지르코니아 고정성 보철물로 치료하였다(Fig. 20). 보철물 장착 9년 후, #11, 12 임플란트 사이에 인접면 접촉상실이 발생하였으나(Fig. 21), 환자가 불편감을 느끼지 않아서 경과 관찰하기로 하였다.
본 증례보고에서는 전악 고정성 보철물 수복 후 10년 경과 관찰 기간 동안 발생했던 다양한 합병증에 대해 3가지 관점에서 고찰하고자 한다.
첫번째, 교합의 변화이다. 최종 보철물 장착 후 1 - 2주간 경과 관찰하여 약간의 교합 조정을 실시 후 교합 안정화를 이루었다. 하지만, 이후에도 시간이 지남에 따라 교합은 조금씩 변화하였고, 본 증례에서 #17의 비작업측 교합간섭, #24의 작업측 교합간섭을 야기하였다. Wood 등17은 전악을 중심위 상태에서 수복하여도 다시 새로운 중심 교합위가 형성되므로 지속적인 교합조정이 필요하다고 하였으며, 본 증례에서도 필요한 경우에 교합조정을 하면서 유지관리를 하였다. 보철물 장착 6년 후에는 #25, 26 임플란트 보철물의 저위 교합이 발생하였다. 저위 교합은 인접치아에 가해지는 하중을 증가시키고 인접치아에 외상성 교합력(traumatic occlusal force)이 가해졌을 때 치주조직이 더 이상 견딜 수 없으면 치주인대강이 점차 증가할 수 있다. 또한 인접치아의 근심이동을 증가시켜 인접면 접촉상실이 발생할 수도 있고, 또는 인접치아의 수직 파절을 야기할 수도 있다. 임플란트 보철물의 저위 교합이 발생한 경우 상부 보철물 재제작을 통해 치료 가능하며, 본 증례의 경우 그 양이 많지 않아 경과 관찰만 시행하였다.
두번째, 인접면 접촉상실이다. 본 증례에서 최종보철물 장착 7년 후 #25, 36 임플란트의 근심측에서 접촉상실이 발생하였다. 임상에서 이를 해결하기 위해서는 사전에 임플란트 보철물의 철거성을 확보해서 도재나 레진 등을 첨상하여 인접면을 수리하는 것이다.18 하지만 보철물의 철거가 쉽지 않다고 판단되면 구강내에서 직접수복용 재료를 적용하여 인접면의 접촉을 회복할 수도 있다. 본 증례에서 사용한 임플란트 보철물은 나사-시멘트 유지형으로 보철물의 철거가 용이하다는 장점을 이용하여 인접면 접촉상실이 발생하였을 때 임플란트의 나사 구멍을 통해 보철물을 철거하여 인접면에 포세린을 첨상하였다.
세번째, 손상 받았던 치아의 예후이다. 본 증례에서 #31, 41은 기존 보철물을 제거한 후, 재근관치료를 시행하고 최종보철물을 제작, 장착하였다. 6년 후 해당 치아들에 치근단 병소가 의심되어 치근단 절제술 시행하였고, 수술 중에 치근에서 수직적 파절선이 관찰되었으나 환자가 발치를 원치 않아 경과 관찰만 하였다. 그로부터 약 2년 후 예후가 더 안 좋아져서 #31, 41 발치를 시행하였고 #32, 42 지대치를 이용한 지르코니아 고정성 보철물을 제작하였다. #23 또한 기존 보철물 제거 후 재근관치료를 동반한 포스트 및 코어를 수복하여 치료하였고 교합양식은 하악이 좌측방 운동을 할 때 견치유도교합을 부여하여 최종 보철물을 장착하였다. 7년 후 #23에서 치은부종을 동반하여 근심측에 10 mm 이상의 깊은 치주낭이 형성되었고, #11은 임플란트 치료를 위한 전략적 발치를 하기로 결정하여 #11, 23을 발치 후 즉시 임플란트 식립하여 임플란트 지르코니아 고정성 보철물로 치료하였다. 이와 같이 근관치료된 치아는 치근 파절로 인해 발치를 하게 되는 경우가 많으며, 보철물의 악궁 내 전후방적 위치와 잔존 치질에 따라 예후가 달라진다.19 그리고 몇몇 연구들에서 보철물로 수복된 견치에 견치유도 교합을 부여할 경우, 과도한 스트레스를 받아 예후가 좋지 못함을 보고하였다.20 이렇듯, 본 증례에서 파절된 #31, 41, 23은 모두 손상 받은 치아를 재근관치료 후 최종 수복을 했다는 점, 그리고 전방 및 측방 운동 시에 유도를 담당했다는 점에서 공통점을 가지고 있다. 따라서, 잔존 치질이 부족하고 근관치료를 시행한 지대치에서 유도를 담당하는 경우에는 유도각을 감소시켜 하악 편심위 시에 회전력이 적게 발생하도록 하거나, 인접치를 이용한 군기능으로 교합을 설계하여 지대치에 가해지는 응력을 줄여주고 인접치로 분산시켜 주는 노력이 필요할 것으로 사료된다. 더불어, 치료 계획 수립단계에서 치질이 부족하여 예후가 불분명한 지대치는 전략적으로 발거하고 임플란트 치료를 시행하는 것도 하나의 방법으로 고려할 수 있다.
본 증례는 역스피만곡, 상악 구치부의 정출 및 수직 고경의 감소 등이 관찰되었던 환자에서 자연치 및 임플란트를 이용한 전악 고정성 보철수복을 진행하였다. 치료 후, 환자는 저작기능과 심미성이 향상되었으나, 10년 경과 관찰 동안 몇 가지 합병증이 발생하였다. 하지만, 정기적인 경과 관찰을 통해 문제점을 조기에 발견하여 적절한 치료를 시행할 수 있었으며, 이미 전악 수복을 통해 반복재현이 가능한 안정된 하악위와 새로운 보철물을 위한 충분한 수직공간이 미리 확보되어 있다는 점에서 합병증에 대한 치료를 어렵지 않게 진행할 수 있었다. 따라서, 감소된 수직고경과 더불어 붕괴된 교합 및 상실된 치아를 회복시키기 위해 수직고경을 변화시키고 임플란트 및 자연치를 이용하여 전악 고정성 보철치료를 하는 것은 중장기적으로 다탕한 치료방법임을 알 수 있었다. 하지만 전악 고정성 보철치료가 약간의 교합변화나 생물학적, 기계적 합병증을 완전히 막지는 못하며, 특히 이미 손상된 자연치아에서의 기계적 합병증은 시간이 누적됨에 따라 발생함을 알 수 있었다. 따라서 전악 보철수복에서는 치료 후 주기적인 점검이 매우 필수적이며 이 때 발견한 문제점이나 합병증은 조기에 적극적으로 대처, 치료하는 것이 회복된 환자의 기능과 심미를 장기적으로 보장해주는 방법이 될 것이다.
References
1. Wolpoff MH. 1971; Interstitial wear. Am J Phys Anthropol. 34:205–27. DOI: 10.1002/ajpa.1330340206. PMID: 5103127.
2. Jo DW, Kwon MJ, Kim JH, Kim YK, Yi YJ. 2019; Evaluation of adjacent tooth displacement in the posterior implant restoration with proximal contact loss by superimposition of digital models. J Adv Prosthodont. 11:88–94. DOI: 10.4047/jap.2019.11.2.88. PMID: 31080569. PMCID: PMC6491362.
3. Bishara SE, Treder JE, Jakobsen JR. 1994; Facial and dental changes in adulthood. Am J Orthod Dentofacial Orthop. 106:175–86. DOI: 10.1016/S0889-5406(94)70036-2. PMID: 8059754.
4. Heij DG, Opdebeeck H, van Steenberghe D, Kokich VG, Belser U, Quirynen M. 2006; Facial development, continuous tooth eruption, and mesial drift as compromising factors for implant placement. Int J Oral Maxillofac Implants. 21:867–78. DOI: 10.1016/s0022-3913(07)60086-9. PMID: 17190296.
5. Wei H, Tomotake Y, Nagao K, Ichikawa T. 2008; Implant prostheses and adjacent tooth migration: preliminary retrospective survey using 3-dimensional occlusal analysis. Int J Prosthodont. 21:302–4. PMID: 18717086.
6. Daftary F, Mahallati R, Bahat O, Sullivan RM. 2013; Lifelong craniofacial growth and the implications for osseointegrated implants. Int J Oral Maxillofac Implants. 28:163–9. DOI: 10.11607/jomi.2827. PMID: 23377062.
7. Park YH, Kim KA, Lee JJ, Seo JM. 2024; Interproximal contact loss between implant-supported prostheses: a clinical report. J Korean Acad Prosthodont. 62:47–53. DOI: 10.4047/jkap.2024.62.1.47.
8. Byun SJ, Heo SM, Ahn SG, Chang M. 2015; Analysis of proximal contact loss between implant-supported fixed dental prostheses and adjacent teeth in relation to influential factors and effects. A cross-sectional study. Clin Oral Implants Res. 26:709–14. DOI: 10.1111/clr.12373. PMID: 24712313.
9. Varthis S, Randi A, Tarnow DP. 2016; Prevalence of interproximal open contacts between single-implant restorations and adjacent teeth. Int J Oral Maxillofac Implants. 31:1089–92. DOI: 10.11607/jomi.4432. PMID: 27632264.
10. French D, Naito M, Linke B. 2019; Interproximal contact loss in a retrospective cross-sectional study of 4325 implants: Distribution and incidence and the effect on bone loss and peri-implant soft tissue. J Prosthet Dent. 122:108–14. DOI: 10.1016/j.prosdent.2018.11.011. PMID: 30885585.
11. Lee JH, Kim DG, Park CJ, Cho LR. 2014; Axial displacements in external and internal implant-abutment connection. Clin Oral Implants Res. 25:e83–9. DOI: 10.1111/clr.12062. PMID: 23088616.
12. Jemt T. 2005; Measurements of tooth movements in relation to single-implant restorations during 16 years: a case report. Clin Implant Dent Relat Res. 7:200–8. DOI: 10.1111/j.1708-8208.2005.tb00065.x. PMID: 16336911.
13. Schwartz NL, Whitsett LD. 1970; Berry TG, Stewart JL. Unserviceable crowns and fixed partial dentures: life-span and causes for loss of serviceability. J Am Dent Assoc. 81:395–401. DOI: 10.14219/jada.archive.1970.0398. PMID: 5273607.
14. Libby G, Arcuri MR, LaVelle WE, Hebl L. 1997; Longevity of fixed partial dentures. J Prosthet Dent. 78:127–31. DOI: 10.1016/S0022-3913(97)70115-X. PMID: 9260128.
15. Lang NP, Zitzmann NU. 2012; Clinical research in implant dentistry: evaluation of implant-supported restorations, aesthetic and patient-reported outcomes. J Clin Periodontol. 39 Suppl 12:133–8. DOI: 10.1111/j.1600-051X.2011.01842.x. PMID: 22533953.
16. Turner KA, Missirlian DM. 1984; Restoration of the extremely worn dentition. J Prosthet Dent. 52:467–74. DOI: 10.1016/0022-3913(84)90326-3. PMID: 6389829.
17. Wood GN. 1988; Centric relation and the treatment position in rehabilitating occlusions: a physiologic approach. Part II: The treatment position. J Prosthet Dent. 60:15–8. DOI: 10.1016/0022-3913(88)90341-1. PMID: 3165459.
18. Sfondouris T, Prestipino V. 2019; Chairside management of an open proximal contact on an implant-supported ceramic crown using direct composite resin. J Prosthet Dent. 122:1–4. DOI: 10.1016/j.prosdent.2018.10.019. PMID: 30948300.
19. Landys Borén D, Jonasson P, Kvist T. 2015; Long-term survival of endodontically treated teeth at a public dental specialist clinic. J Endod. 41:176–81. DOI: 10.1016/j.joen.2014.10.002. PMID: 25453569.
20. Burke FJT, Lucarotti PSK, Wilson N. 2021; Canine guidance on crowned teeth: time for a rethink? Br Dent J. 230:285–8. DOI: 10.1038/s41415-021-2699-3. PMID: 33712777.
Fig. 2
Intra-oral status in the initial examination. (A) Maxillary occlusal view, (B) Right lateral view, (C) Frontal view at maximum inter-cuspal position, (D) Left lateral view, (E) Mandibular occlusal view.
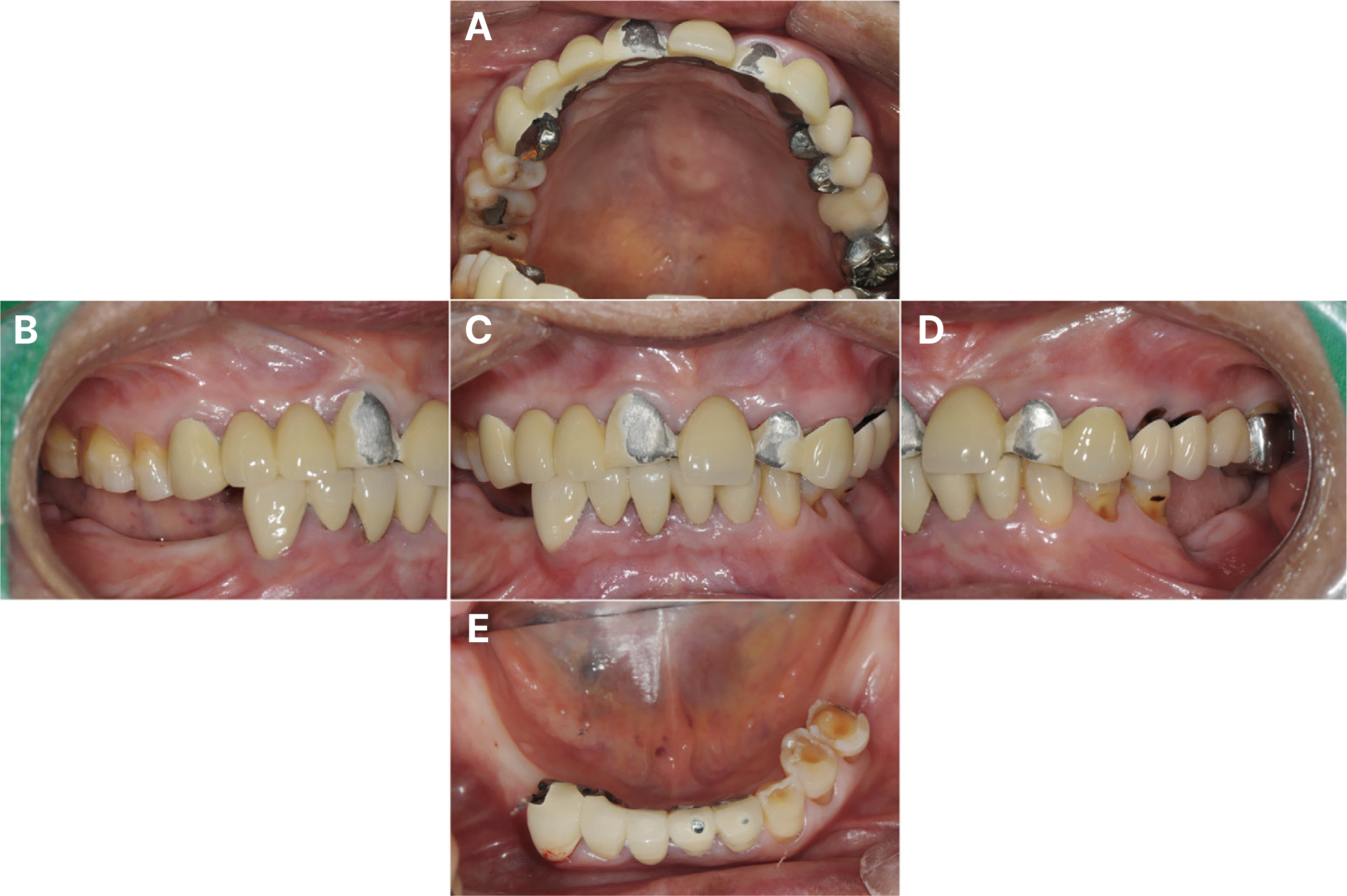
Fig. 3
1st provisional restoration. (A) Maxillary occlusal view, (B) Right lateral view, (C) Frontal view, (D) Left lateral view, (E) Mandibular occlusal view.
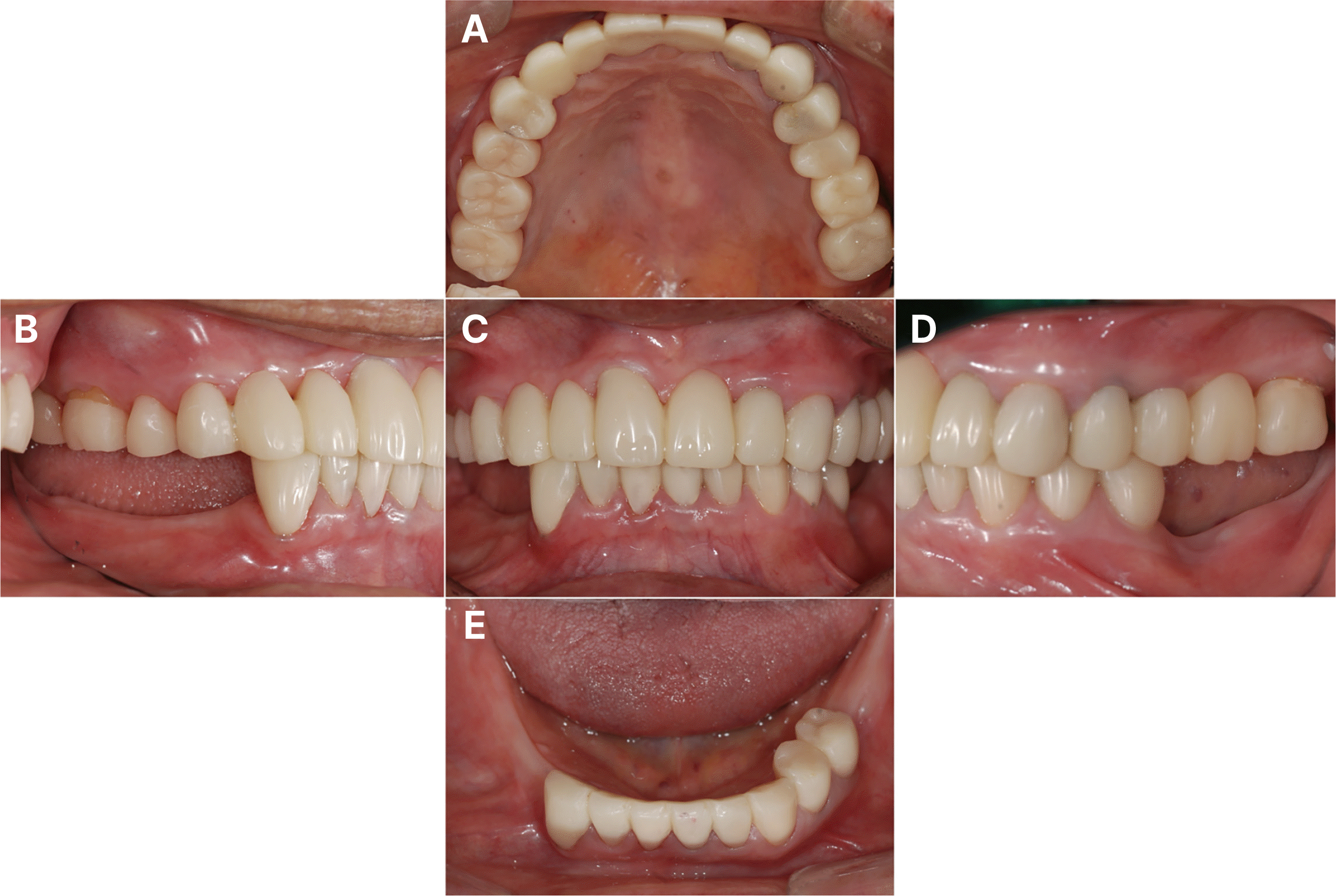
Fig. 4
Implant 1st surgery and GBR on #12, 13. (A) Creation of multiple perforations in the cortical bone of the recipient site with a round bur, (B) Bone graft with autogenous bone and xenogeneic bone (Geistlich Bio-Oss®), (C) Application of a resorbable collagen membrane (Geistlich Bio-Gide®), (D) Suture with 4-0 ethilon silk.
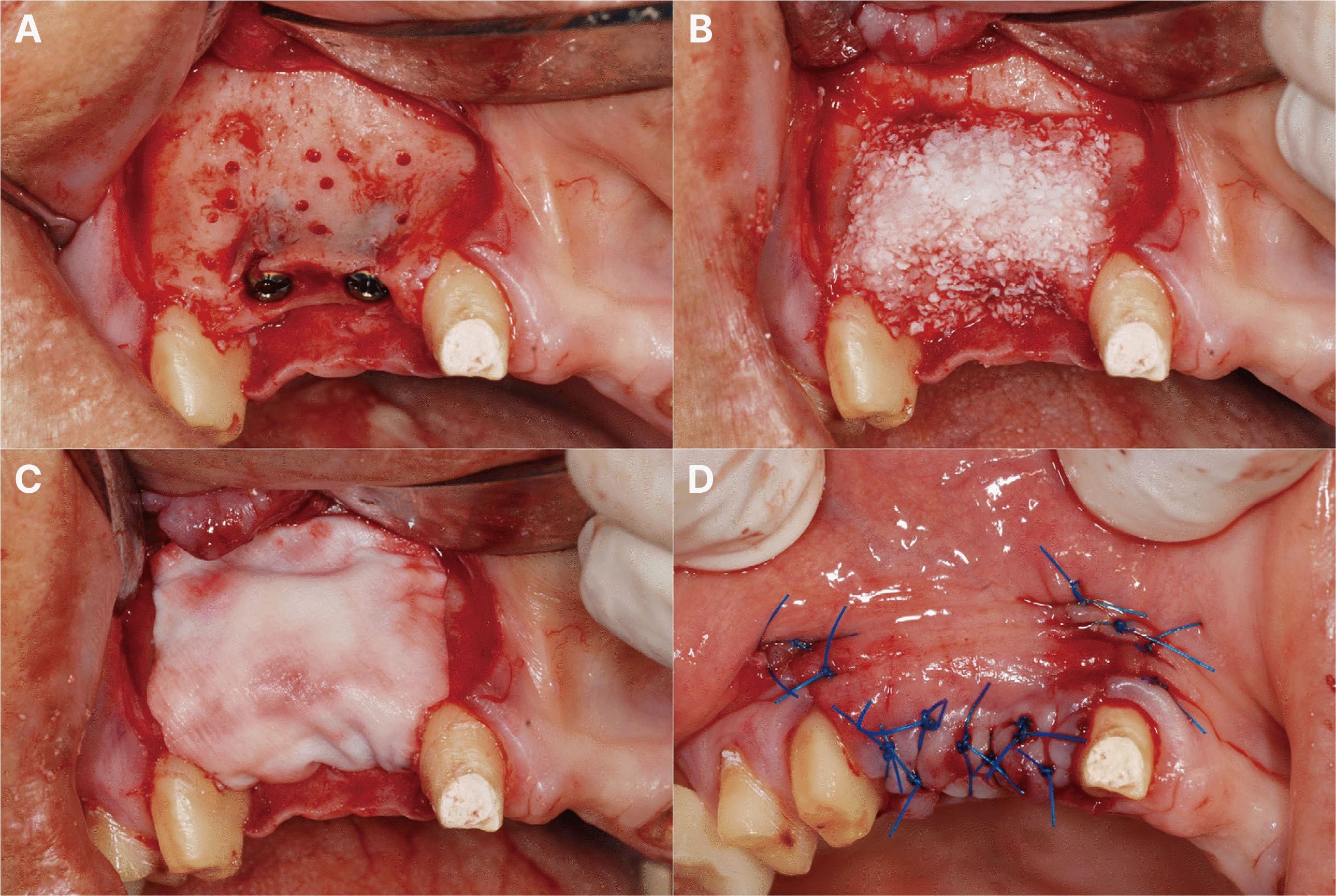
Fig. 8
2nd provisional restoration. (A) Maxillary occlusal view, (B) Right lateral view, (C) Frontal view, (D) Left lateral view, (E) Mandibular occlusal view.
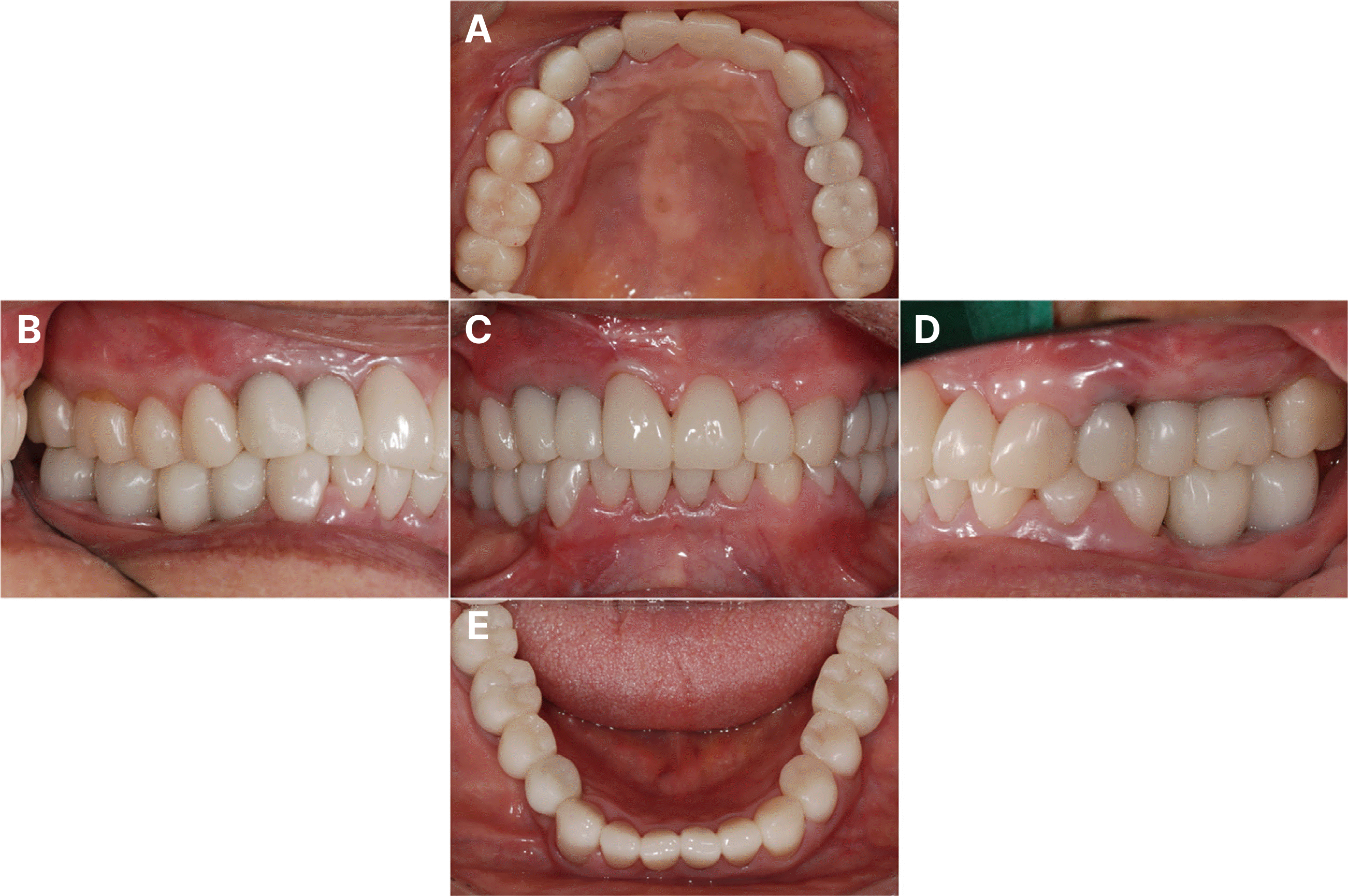
Fig. 9
Customized abutment for implant. (A) Maxillary occlusal view, (B) Right lateral view, (C) Frontal view, (D) Left lateral view, (E) Mandibular occlusal view.
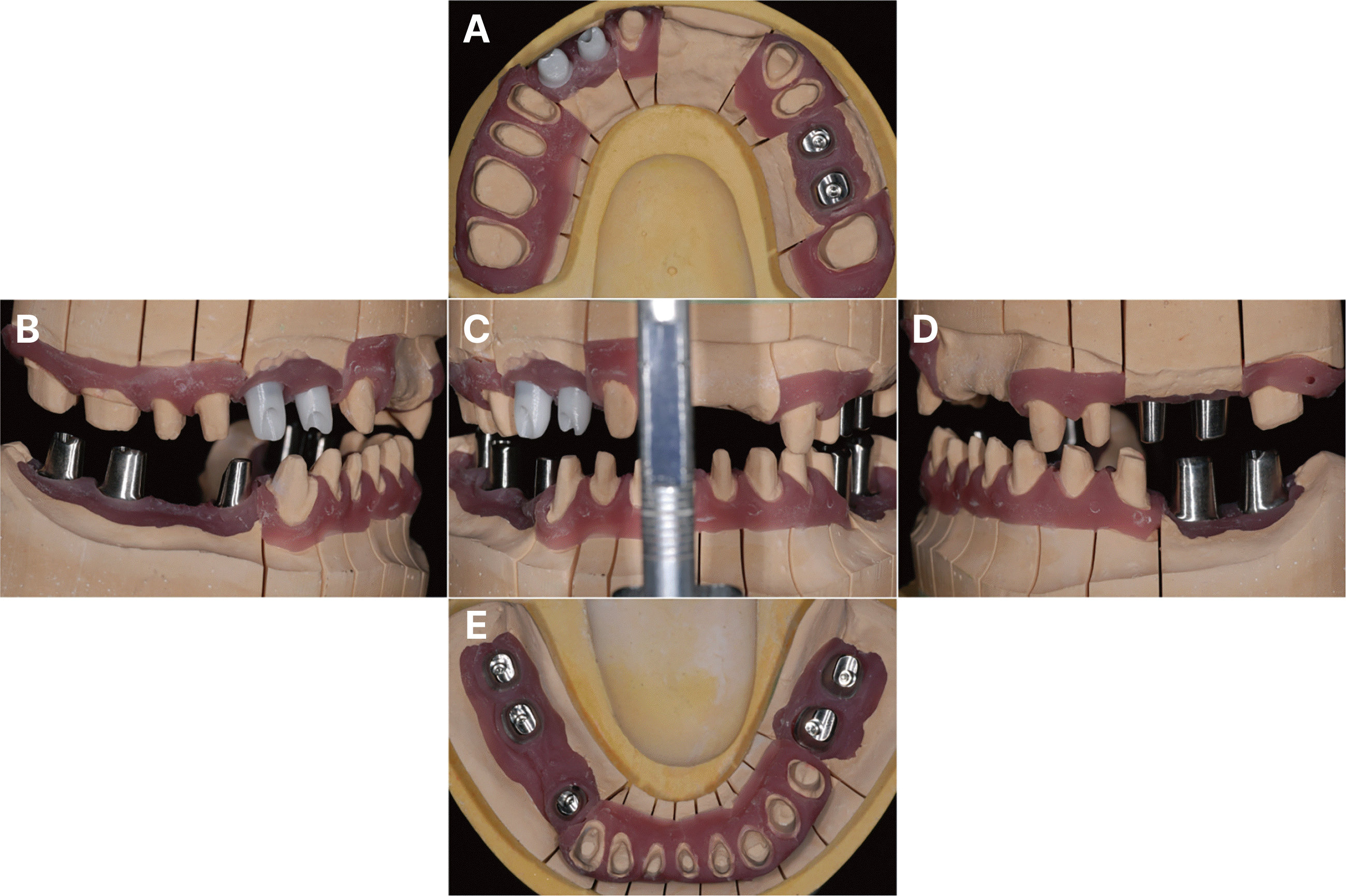
Fig. 10
Definitive prosthesis was delivered. Esthetics and functions were restored with the zirconia prosthesis. (A) Maxillary occlusal view, (B) Right lateral view, (C) Frontal view at maximum inter-cuspal position, (D) Left lateral view, (E) Mandibular occlusal view.
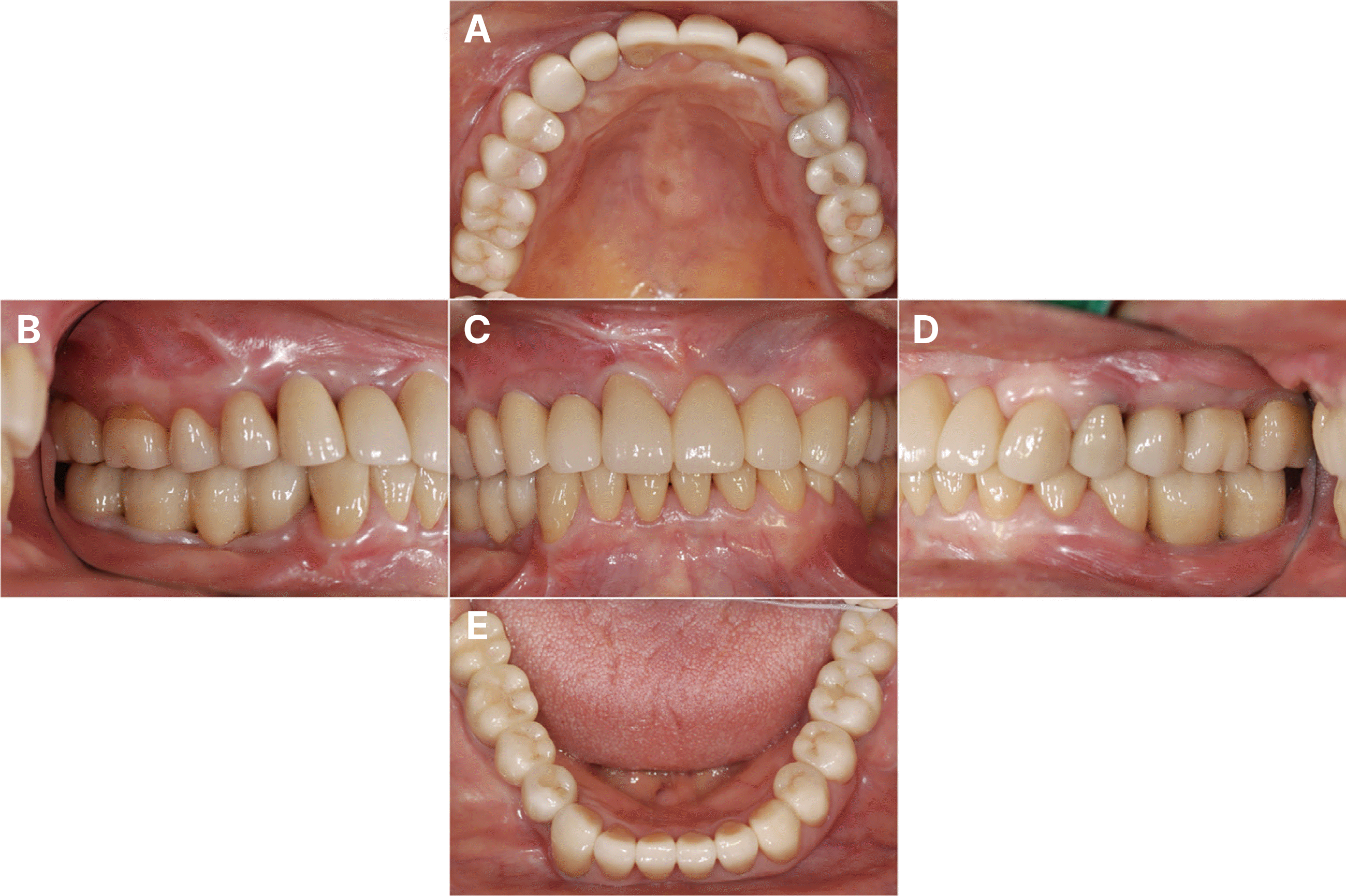
Fig. 12
Eccentric occlusion with definitive prosthesis. (A) Anterior movement: group function (guided by #11, 21), (B) Lateral movement - right side: group function (guided by #13i, 14), (C) Lateral movement - left side: canine guidance.
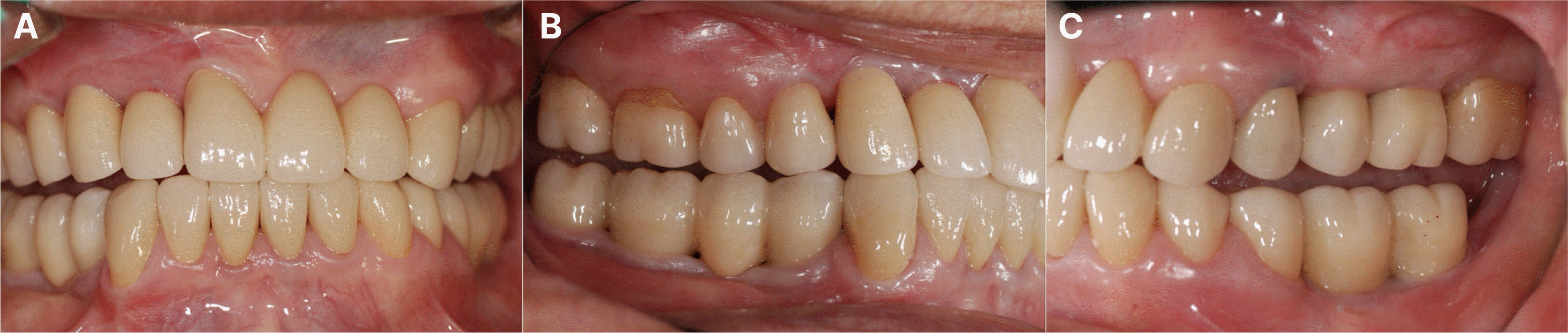
Fig. 13
Connective tissue graft on #12i, 13i. (A) Gingival recession defects on #12i, 13i, (B) Connective tissue graft for the treatment of the recession defects on #12i, 13i.
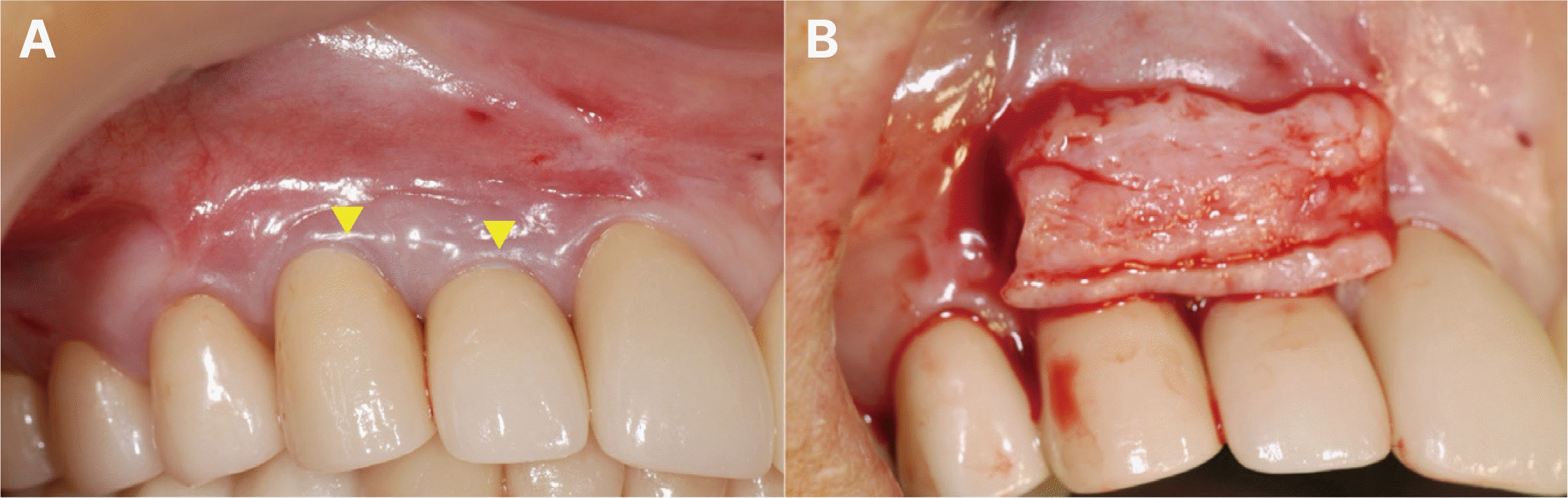
Fig. 14
Follow-up check on #12i, 13i connective tissue graft op site. (A) 1 week later check, (B) 4 weeks later check.
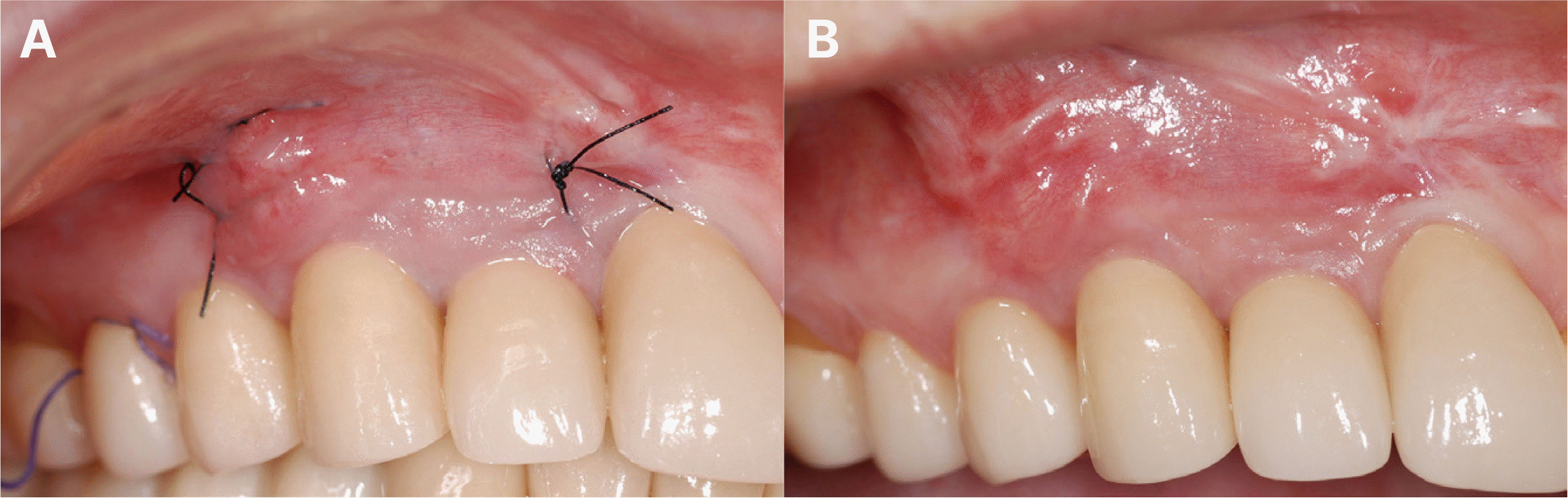
Fig. 15
Follow-up check after 6 years. (A) Occlusal view when the definitive prosthesis delivered, (B) Occlusal view after 6 years with #25i, 26i infraocclusion.
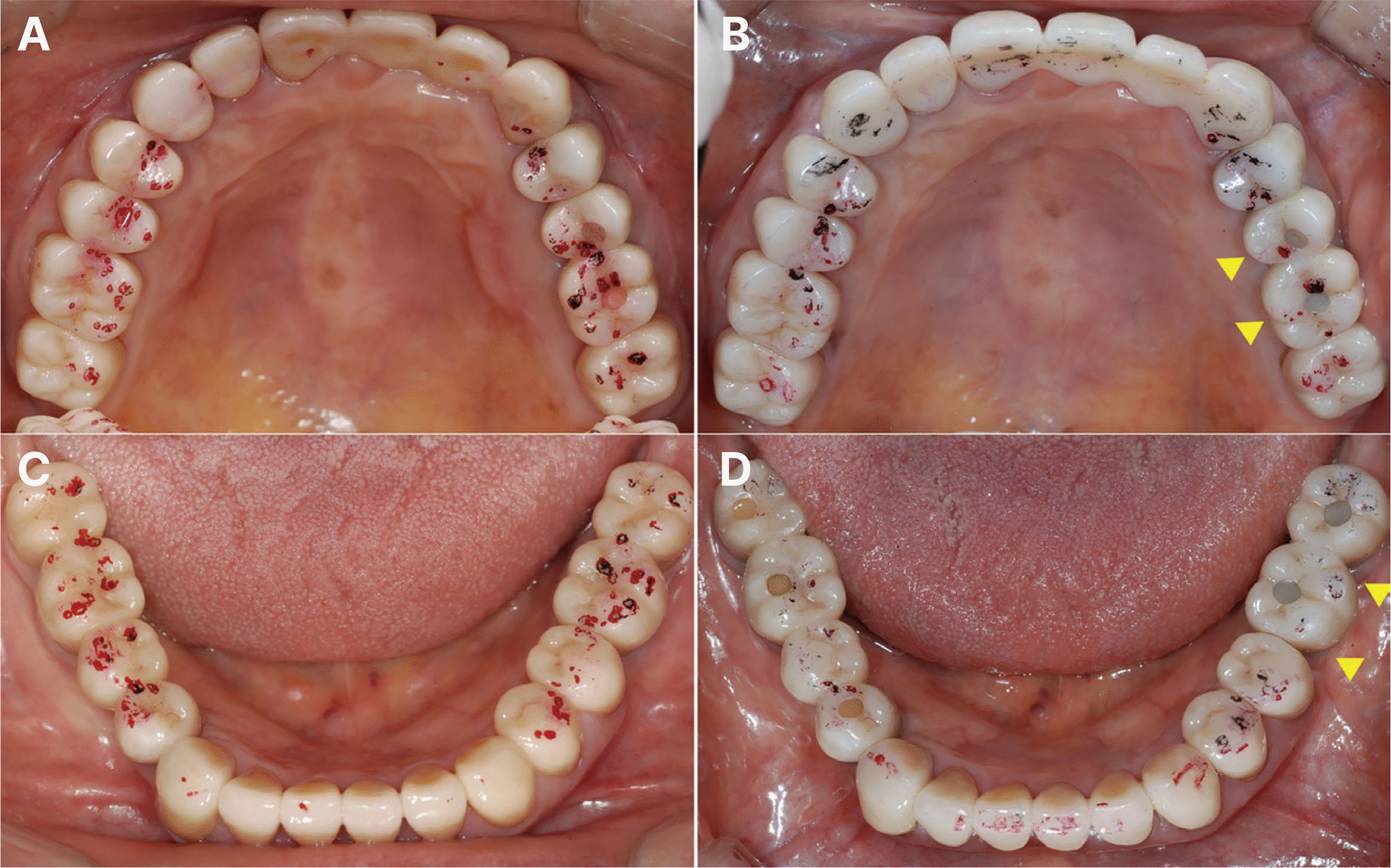
Fig. 16
Follow-up check after 6 years. (A) #31 mesial deep pocket depth, GP cone tracing on #41 labial fistula, (B) #31, 41 apicoectomy, (C) 1 month follow-up check after apicoectomy.




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download