서 론
대상 및 방법
수면다원검사 및 판독규칙
스마트워치
STOP-Bang 설문
통계 분석
결 과
Table 1.
Data are presented as mean± standard deviation or n (%). BMI, body mass index; HTN, hypertension; DM, diabetes mellitus; CVD, cardiovascular disease; PSQI, Pittsburgh sleep quality index; ESS, Epworth sleepiness scale, TST, total sleep time; AHI, apnea-hypopnea index; ODI, oxygen desaturation index; SpO2, oxygen saturation; OSA, obstructive sleep apnea
STOP-Bang 설문과 스마트워치의 최저산소포화도를 이용한 수면무호흡증 진단의 정확도 비교
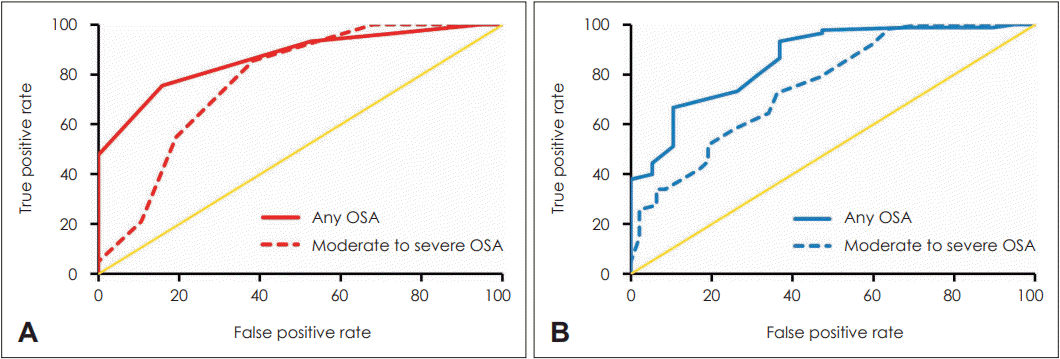 | Fig. 1.ROC curve for any OSA (AHI ≥5) and moderate to severe OSA (AHI ≥15). A: With STOP-Bang score. B: With smartwatch SpO2 nadir. ROC, receiver operating characteristics; OSA, obstructive sleep apnea; AHI, apnea-hypopnea index; SpO2, oxygen saturation. |
Table 2.
SSTOP-Bang 위험도에 따른 그룹간 인구통계 및 수면 다원검사와 스마트워치 결과 비교
Table 3.
| Low risk (0-2) | Intermediate risk (3-4) | High risk (5-8) | p-value | |
|---|---|---|---|---|
| n (%) | 15 (13.8) | 51 (46.8) | 43 (39.4) | <0.001 |
| Age (years) | 36.4±13.2* | 44.47±13.38 | 45.5±13.3 | 0.002 |
| Sex (M:F) | 5:10 (33.3:66.7)*‡ | 34:17 (66.7:33.3)ǁ | 41:2 (95.3:4.7) | <0.001 |
| BMI (kg/m2) | 26.5±4.4* | 27.07±3.63¶ | 30.1±5.1 | 0.002 |
| Neck circumference (cm) | 35.5±3.1*‡ | 38.11±3.34¶ | 41.9±3.0 | <0.001 |
| Waist to hip ratio | 0.71±0.1† | 0.93±0.06¶ | 0.99±0.1 | <0.001 |
| HTN | 0 (0)† | 12 (23.5)ǁ | 20 (46.5) | 0.001 |
| DM | 2 (13.3) | 8 (15.7) | 12 (27.9) | 0.262 |
| CVD | 1 (6.7) | 5 (9.8) | 5 (11.6) | 0.921 |
| PSQI score | 10.3±4.7 | 12.35±5.45 | 11.6±5.8 | 0.441 |
| ESS score | 8.3±4.7 | 7.88±3.34 | 9.3±3.7 | 0.175 |
| Diagnosis | <0.001 | |||
| Normal | 9 (60.0)† | 10 (19.6) | 0 (0) | |
| Mild OSA | 6 (40.0) | 13 (25.5) | 9 (20.9) | |
| Moderate OSA | 0 (0)§ | 17 (33.3) | 6 (14.0) | |
| Severe OSA | 0 (0)† | 11 (21.6)¶ | 28 (65.1) | |
| AHI (events/hour) | 5.0±3.1†‡ | 18.9±14.1¶ | 37.3±21.1 | <0.001 |
| ODI (events/hour) | 5.5±4.1†‡ | 20.0±16.7¶ | 42.3±25.7 | <0.001 |
| PSG SpO2 nadir (%) | 87.1±5.2† | 83.0±7.0¶ | 76.4±8.8 | <0.001 |
| SW SpO2 nadir (%) | 87.1±6.1† | 85.4±6.5¶ | 81.1±6.6 | <0.001 |
¶ p<0.01 between intermediate risk group and high risk. PSG, polysomnography; BMI, body mass index; HTN, hypertension; DM, diabetes mellitus; CVD, cardiovascular disease; PSQI, Pittsburgh sleep quality index; ESS, Epworth sleepiness scale; OSA, obstructive sleep apnea; AHI, apnea-hypopnea index; ODI, oxygen desaturation index; SpO2, oxygen saturation; SW, smartwatch
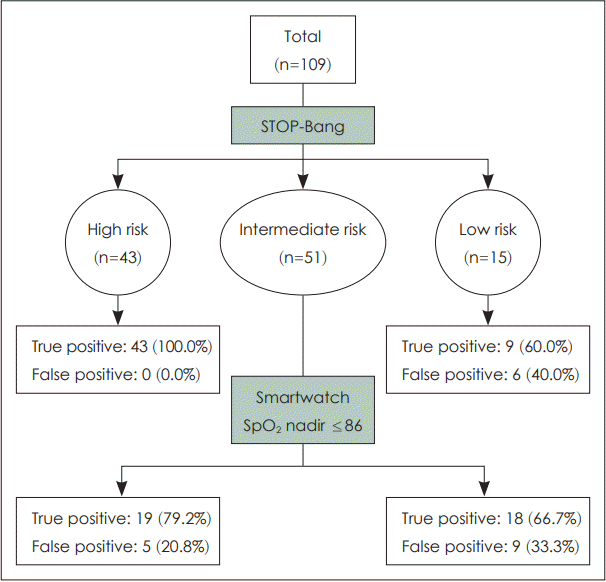
STOP-Bang과 스마트워치를 결합하여 수면무호흡증(AHI≥15/h) 판정
Table 4.
|
Any OSA (AHI≥5) |
Moderate to severe OSA (AHI≥15) |
|||
|---|---|---|---|---|
| + | - | + | - | |
| STOP-Bang | ||||
| + | TP=84 | FP=10 | TP=53 | FP=18 |
| - | FN=6 | TN=9 | FN=9 | TN=29 |
| STOP-Bang+SW SpO2 nadir | ||||
| + | TP=69 | FP=1 | TP=62 | FP=5 |
| - | FN=21 | TN=18 | FN=15 | TN=27 |




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download