초록
목적
이번 연구는 상∙하악 제1대구치 부위에 식립 된 단일 임플란트를 통해 임플란트-지대주 연결 유형이 임플란트의 변연골 소실 (MBL)에 영향을 주는지, 그리고 MBL에 영향을 끼치는 요인들을 알아보기 위해 분석하였다.
연구 재료 및 방법
5년 이상의 추적 기간 동안, 상∙하악 제1대구치 부위에 단일 임플란트를 식립하여 수복한 68명의 환자(남: 38명, 여: 30명)의 87 임플란트(external connection type (EC) 임플란트: 57개, internal connection type (IC) 임플란트: 30개)를 대상으로 추적 조사하였다. 최대 5년 후의 구내 방사선 영상에서 MBL과 보철물의 출현 각도(EA)를 측정하였다. 60 - 79세에 해당하는 환자의 비율이 52.9%로 가장 높았고 상악 구치부에 임플란트가 가장 많이 식립되었다.
결과
GBR을 하지 않은 경우 EC (-0.065 ± 0.859 mm)와 IC (-0.627 ± 0.639 mm)에서 유의한 차이가 있었고, 또한 당뇨병이 없는 환자들 사이에서 EC (-0.131 ± 1.002 mm)와 IC (-0.792 ± 0.762 mm)에서 유의한 차이가 존재하였다. 임플란트 매식체의 직경, 길이, 보철물 연결 방법, 임플란트 제조업체, 보철물의 emergence angle (EA)로 구분하였을 때 각 군 간에 유의미한 차이가 없었다. 다중회귀분석을 이용하여 MBL에 영향을 주는 요인분석 결과 회귀계수의 유의성 검증에서 임플란트-지대주 체결 방식(β = -0.303), 당뇨병의 유무(β = -0.113), EA의 차이(β = -0.234), 나이(β = -0.776)에서 MBL에 통계학적으로 유의한 음의 상관관계를 보였다.
Abstract
Purpose
The purpose of this study was to investigate the effect of implant connection type on marginal bone loss (MBL) and to analyze the factors that affect MBL. This study focuses on single implants planted in the upper and lower first molar area.
Materials and Methods
A total of 87 implants from 68 patients were tracked for a period over 5 years. There were 57 external connection type (EC) implants and 30 internal connection type (IC) implants in 38 males and 30 females. The MBL and EA were measured from intraoral radiograph images taken after 5 years at most.
Results
Significant difference in MBL between EC and IC type was observed in patients without GBR or diabetes. Patients without GBR exhibited an MBL of -0.065 ± 0.859 mm in EC type and -0.627 ± 0.639 mm in IC type (P = 0.025). Using multiple regression analysis, a statistically significant negative correlation was observed between MBL and conditions including implant-abutment connection type (β = -0.303), diabetes (β = -0.113), emergence angle > 30° (β = -0.234), and age (β = -0.776).
Conclusion
Within this results, IC type implants had less MBL than EC type, and implant prosthesis with emergence angle over 30° showed greater MBL. To minimize the MBL of the implant and ensure implant stability, careful consideration should be given to the EA of implant prosthesis and its connection type.
1960년대와 1970년대에 Brånemark에 의해 골유착 임플란트(osseointegrated implants)가 도입되어 부분 무치악 환자와 전체 무치악 환자의 치료에 전세계적으로 사용되어 왔다.1 상실된 치아의 기능을 대신하는 방법으로써 고정성 보철물을 이용하는 방식과 임플란트를 식립하는 방식이 있는데, 최근 임플란트 시술의 높은 성공률과 생존율을 보여주며 건강보험 보장성 강화 정책에 따라 만 65세 이상 본인 부담률이 50%에서 30%로 떨어지며 임플란트 환자가 점점 늘어나는 추세이다. 많은 환자들이 임플란트 치료를 받게 되면서 환자의 요구에 따라 임플란트의 유지 및 성공률에 대한 다양한 연구가 진행되고 있다. 임플란트 치료의 성공은 다양한 생리학적, 기능적, 미학적 기준을 충족해야 하며 이러한 기준에는 골유착 안정성과 지속시간, 병리학적 문제의 부재, 환자의 기대를 만족시킬 수 있는 심미성 등이 포함된다.2
구강 내 임플란트가 구강 환경과 기능적 부하에 직면하면 임플란트 주변 질환이 없는 부위에서도 어느 정도 임플란트 변연골 흡수(marginal bone loss, MBL)가 발생할 수 있다.3 임플란트 식립 후 주위 골 흡수는 임플란트주위염 및 주위 조직 염증과 치주질환에 이환될 수 있는 가능성을 높이기 때문에 심미적인 부분과 임플란트 수명에 영향을 미치는 중요한 요인이 될 수 있다.3 과도한 양의 골 흡수는 임플란트 주위염으로의 이환 가능성이 있기 때문에 골의 안정성을 평가하는 것이 임플란트의 장기간 유지 및 성공률을 보장하는데 중요하다.4 따라서, 임플란트 주위 골 흡수의 원인을 파악하는 것은 임플란트 치과 분야에서 중요한 이슈이다. 임플란트 식립 후의 MBL은 임플란트 설계와 주변 환경에 영향을 받는 것으로 알려져 있다. 식립 후 첫 해에 약 0.9 - 1.5 mm의 MBL이 발생하며, 그 이후에는 연간 0.1 - 0.2 mm의 MBL이 발생하는 것으로 보고되었다.5-8 대부분의 MBL은 임플란트 식립 후 초기에 발생하며, 임플란트의 기능 수명 동안 골 높이가 거의 변하지 않는다.9,10 임플란트 주변의 MBL의 변화에는 여러 원인이 존재하며, 아직 완전히 규명되지 않은 복합적인 현상으로 간주된다.11,12 임플란트 지대주 계면에서의 염증 반응, 응력 집중 및 세균 누출의 감소는 MBL과 밀접한 관련이 있다.13,14 또한 여러 연구에서 implant neck의 설계 및 implant-abutment connection type이 MBL과 관련이 있을 수 있다고 보고하였다.15-19
임플란트는 임플란트 지대주 연결의 유형에 따라 일반적으로 외부 연결(EC) 유형과 내부 연결(IC) 유형으로 분류할 수 있다(Fig. 1).16,20 육각형으로 특징지어지는 EC 임플란트가 먼저 개발되어 수십 년 동안 널리 사용되어 왔지만, 제한된 육각형 높이로 인한 micro-movement는 단점으로 남아 있다.21 이와는 대조적으로, 원뿔 내부 자체 잠금 시스템을 갖춘 IC 임플란트는 우수한 기계적 안정성과 가해진 응력을 정점 영역으로 전달함으로써 변연골에 가해지는 스트레스를 줄이는 능력을 보여준다.22 비록 두 유형 모두 높은 성공률을 보이지만, MBL은 다르게 보고되었다.6 Laurell과 Lundgren은 메타 분석에서 IC 임플란트의 MBL 변화가 EC의 MBL 변화보다 긍정적임을 보고하였다.23 Goiato 등은 morse taper 구조를 가진 IC 임플란트 주변 MBL 부위에서 EC 임플란트 주변 MBL 부위보다 세균 침투가 덜 관찰되었고 이는 임플란트 연결 유형의 차이가 세균 감염과 주변 조직의 염증 발생에 영향을 미칠 수 있음을 보여주었다.6 또한 여러 연구에서 MBL은 수년 동안 IC 임플란트가 EC 임플란트보다 골 흡수가 적다는 것을 보여줬다.13,15,16,24,25 이와 대조적으로, 최근 연구에 따르면 IC 임플란트가 높은 교합 하중을 받을 경우에 축 방향 압축력이 지대주의 축 방향 변위를 증가시켜 임플란트 파절 등으로 이어질 수 있으며, MBL이 연결 유형 사이에 통계학적으로 유의한 차이가 나타나지 않았다고 보고하였다.26-28 또한 한 연구에서는 EC 임플란트가 IC 임플란트보다 골 흡수가 적다고 보고하였다.29
이번 연구는 상·하악 제1대구치 부위에 식립된 단일 임플란트를 대상으로 임플란트-지대주 연결 유형이 임플란트의 변연골 소실에 영향을 주는 지에 대해 알아보고자 시행하였다. 전남대학교 치과병원 치주과에 내원한 환자 중 상∙하악 제1대구치 부위에 단일 임플란트를 식립하여 수복한 EC type과 IC type에 따른 MBL을 비교 및 분석하여 후향적 연구를 진행하는 것을 목표로 하고자 한다.
전남대학교 치과병원 치주과에서 2016년부터 2019년까지 임플란트를 식립하고 보철과에서 보철물을 장착한 환자를 대상으로 하며 이들 환자에서 임플란트 식립과 보철물 삽입 후 그리고 방사선 영상이 촬영된 환자를 후향적으로 관찰하였다. 최대 5년 후의 방사선 영상에서 MBL을 측정하였다. 방사선 영상은 파노라마 및 표준 구내 방사선 사진을 이용하며 측정하였다. 이번 연구는 전남대학교 치과병원 기관심의위원회의 승인(CNUDU-EXP-2022-004)을 받았다.
다음과 같은 포함 기준이 정의되었다: 1) 식립 추적 기간이 3년 이상인 임플란트; 2) 제1 대구치 부위의 단일 임플란트 보철물을 완성한 경우; 3) 충분한 기록 및 방사선 사진을 통해 검사 전, 검사 후, 검사 후 및 검사 후 3년 이상의 추적 상태를 확인할 수 있는 경우; 4) bone-level 임플란트; 5) 인접한 치아에 치주염을 나타내는 명확한 방사선 골 손실이 없는 임플란트.
제외 기준은 다음과 같았다: 1) 인접치와 스플린트한 임플란트; 2) 모든 유형의 과다한 틀니 또는 탈착식 부분 틀니를 지지하는 임플란트; 3) 캔틸레버 고정 부분 틀니가 있는 임플란트; 4) 임플란트 치료의 결과에 영향을 미칠 수 있는 통제되지 않는 전신 질환(예: 당뇨병 또는 골다공증); 5) 골과 점막에 영향을 미칠 수 있는 모든 약을 복용한 환자 (예: 스테로이드 또는 항흡수제). 6) 식립 후 3년 미만의 follow-up; 7) 불충분한 기록 및/또는 측정할 수 없는 방사선 사진; 8) 모든 유형의 임플란트 실패 또는 재이식.
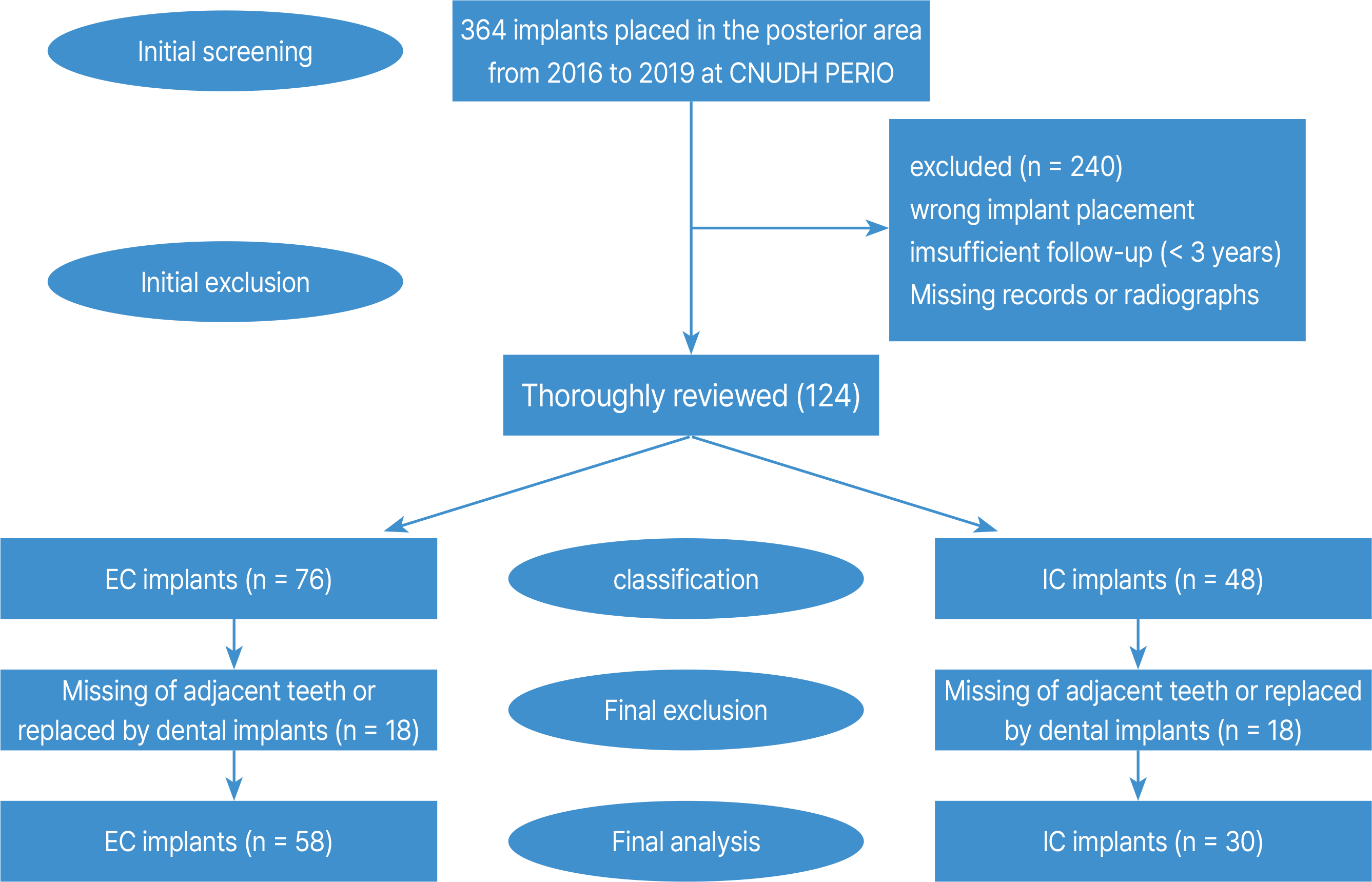
임플란트는 전남대학교 치과병원 치주과에서 식립한 EC 임플란트 또는 IC 임플란트로 분류해 연구에 포함, 분석하였다(Fig. 2). 최초에는 총 346개의 임플란트가 조사되었고 240개의 임플란트는 불충분한 추적 기간, 기록 또는 방사선 사진의 부족, 제1대구치에 식립된 임플란트가 아님 및 제외 기준에 해당하는 보철 상태 또는 전신 상태는 제외되었다. 나머지 124개 임플란트를 다시 검토했고 EC (n = 76) 또는 IC (n = 48) 임플란트로 분류하였다. 인접한 치아가 임플란트로 대체되어 있거나 상실된 경우는 제외되었다. 마지막으로 68명의 환자에서 87개(EC 임플란트 57, IC 임플란트 30)의 임플란트를 이번 연구에 포함, 분석하였다.
방사선 영상에 대한 평가는 최대 5년 후의 방사선 사진에서 MBL (marginal bone level)을 측정하였으며, 방사선 사진은 파노라마 및 표준 구내 방사선 사진을 이용하였다. MBL은 측정된 변연골 수준과 측정된 임플란트 fixture (IF) 길이 비를 실제 임플란트 fixture (IF)의 값에 곱하는 것으로 측정하였다.30,31
MBL에 대한 측정은 근심부과 원심부에 대해 각각 진행되었다. MBL과 골 변화량을 측정하기 위한 계측을 위해 고정체-지대주 계면(Implant platform, IP), 임플란트-골 접점(Bone-to-implant contact, BIC) 및 implant fixture의 끝부분(Apical of implant fixture, AF)으로 각각 정의하였다. 방사선 사진 상 MBL의 측정은 고정체-지대주 계면에서 임플란트-골 접점의 수직 거리(IP-BIC)로 측정하였으며, 측정된 implant fixture 길이(Measured length of the IF)는 고정체-지대주 계면에서 implant fixture의 끝부분까지의 수직 거리(IP-AF)를 측정하였다. (Fig. 3).32
각각 임플란트의 근심부, 원심부의 MBL을 측정하였으며 임플란트 shoulder 상부의 골수준일 때는 음의 수를, 하방일 때는 양의 수를 기록하였다(Fig. 4).
또한 MBL에 영향을 미치는 여러 요인 중 하나로 예상되는 보철물의 형태 emergence angle (EA)을 측정하였다. 임플란트의 장축(a)과 임플란트 platform에서 보철물의 풍융부를 연결한 직선(b)을 연결하여 두 선이 이루는 각(c)을 측정하였다(Fig. 5).
방사선 영상의 측정은 각 조건에 대해 최소 10회 반복 측정한 후 비교 분석하였으며, 이를 통해 데이터의 정확도를 높였다.
모든 자료는 평균 ± 표준편차로 표시되었다. 통계 분석은 SPSS 소프트웨어(IBM SPSS Statistics 28.0, Chicago, USA)를 사용하여 수행되었다. Shapiro-Wilk test를 통해 정규성 검정을 시행하였다. 정규분포를 따르는 군은 독립 표본 t-검정(independent samples t-test)를 시행하였고 정규분포를 따르지 않거나 표본이 매우 적은 군은 Mann-Whitney U test를 시행하여 두 가지 군을 비교하였다. 또한, 환자 및 임플란트 수준 인자들과 결과의 연관성은 다중회귀분석을 사용하여 평가되었다. 유의 확률 P < 0.05를 통계적으로 유의한 차이가 존재하는 것으로 간주하였다.
총 68명의 환자에서 87건의 임플란트(EC 임플란트 57건, IC 임플란트 30건)가 포함 기준을 충족하였으며, 최종적으로 이번 연구에 포함되었다. 남성은 38명으로 총 46개의 임플란트가 식립되었고, 여성은 30명으로 총 41개의 임플란트가 식립되었다. 60 - 79세에 해당하는 환자의 비율이 52.9%로 가장 높았으며 상악 구치부에 가장 많은 임플란트가 식립되었다. 치주염의 심도는 중등도가 가장 많았고, 당뇨병환자는 18.4%, 골이식 또는 골유도재생술(GBR)을 시행한 경우는 43.7% 였다(Table 1).
또한, 각 변수를 임플란트의 직경(4, 4.5, 5, 5.5 mm), 길이(7, 8.5, 10, 11.5, 13 mm), 보철물 연결 방법(SCRP, cemented type), 임플란트 제조업체(Osstem, Straumann, 3i, MegaGen, KISplant), 그리고 emergence angle의 크기로 분류하여 분석하였다. 임플란트 매식체의 직경이 5 mm, 길이는 10 mm인 경우, 그리고 임플란트의 보철물 연결 방법이 SCRP type인 경우가 가장 많았다. 임플란트 시스템은 Osstem이 37.9%로 가장 많았고 EA가 30° 이하인 경우가 52.9% 였다(Table 2).
Table 3과 Table 4는 t-test와 Mann-Whitney U test에 따른 EC와 IC의 MBL의 측정값 결과를 제시하였다. 먼저, 성별에 따라 나누어 보았을 때, 남성에서 MBL 평균값은 IC (-0.689 ± 0.544 mm)보다 EC (-0.447 ± 0.552 mm)에서 높게 나타났지만 t-test를 진행한 결과 유의한 차이는 없었다. 여성에서 변연골 소실의 평균값은 IC (-0.590 ± 0.686 mm) 보다 EC (0.013 ± 1.200 mm)에서 높게 나타났지만 t-검정을 진행한 결과, 유의한 차이는 없었다. 또한, 임플란트 식립 위치 역시 상악(EC -0.644 ± 0.717, IC -0.833 ± 0.600 mm)과 하악(EC 0.164 ± 1.009 mm, IC -0.183 ± 0.460 mm)으로 나누어 분석을 진행하였는데 그 결과 각 군에 대한 유의한 차이는 없었다. GBR을 하지 않은 경우 EC (-0.065 ± 0.859 mm), IC (-0.627 ± 0.639 mm)에서 유의한 차이가 존재함을 확인할 수 있었고(P = 0.025). 당뇨병이 없는 환자들 사이에서 EC (-0.131 ± 1.002 mm)와 IC (-0.792 ± 0.762 mm) 간에 유의한 차이가 존재함을 확인하였다(P = 0.007). 임플란트 직경, 길이, 보철물 연결 방법, 임플란트 제조업체, 보철물의 형태 EA를 구분하였을 때 각 군 간에 유의한 차이가 존재하지 않음(P > 0.05)을 확인할 수 있었다.
MBL에 영향을 미치는 요소를 검증하기 위해 다중회귀분석을 시행하였다. 각각의 독립변수들로는 임플란트-지대주 연결 방식, 보철물 연결 방법, 임플란트 제조업체, 임플란트 식립 위치, 임플란트 매식체의 직경, 매식체의 길이, 보철물의 형태 EA, 치주염 심도, 성별, 나이, 식립 시 GBR 유무, 당뇨병이며, 종속변수는 근심부와 원심부의 MBL 변화량을 평균 낸 값으로 정하여 분석을 진행하였다. 회귀계수의 유의성 검증 결과, 임플란트-지대주 체결 방식(β = -0.303, P < 0.05), 당뇨병의 유무(β = -0.113, P < 0.05), EA의 차이(β = -0.234, P < 0.05), 나이(β = -0.776, P < 0.05)에서 MBL에 통계학적으로 유의한 음의 상관관계를 보였다. 즉 EC에서 보다 IC에서 변연골 소실이 적었고, 당뇨병이 있는 사람의 경우 변연골 소실이 더 많았으며 EA이 30°보다 큰 보철물의 형태를 가진 임플란트의 경우 변연골 소실이 더 많았고 나이가 많을수록 변연골 소실이 컸다. 표준화 계수의 크기를 비교하면, 나이(β = -0.776), 임플란트-지대주 체결 방식(β = -0.303), 당뇨병(β = -0.237), EA (β = -0.126) 순으로 MBL에 큰 영향을 미치는 것으로 확인되었다(Table 5).
후진제거법을 이용한 다중회귀분석을 실시한 결과, MBL에 영향을 미치는 요소로 임플란트-지대주 체결 방식, 당뇨병, EA가 있음을 확인하였다(P < 0.05, Table 6).
이번 연구의 목적은 인접한 치아가 상실되거나 임플란트로 대체되지 않은 제1대구치 부위에 식립된 EC와 IC 임플란트에서 임플란트-지대주 연결 유형의 형태에 따른 MBL 변화를 비교하기 위한 것이었다. 이번 연구는 2016년부터 2019년까지 임플란트를 식립하고 보철물을 장착한 환자를 대상으로 포함 및 제외 기준을 충족한 환자 68명의 87개의 임플란트를 대상으로 하여 MBL을 비교하였다. 치조골의 두께와 교합력의 차이가 MBL에 미치는 영향을 배제하기 위해 구치부를 선택하였으며, 방사선 영상 왜곡으로 인한 전치부 골 소실에 대한 파노라마 방사선 사진에 대한 정확한 측정과 기술적 한계 또한 고려하여 구치부로 한정하였다. 이번 연구에서 임플란트-지대주 체결 방식에 따라 두 군으로 나누어 비교해 보았을 때 GBR을 하지 않은 경우와 당뇨병이 없는 환자에서 EC와 IC의 MBL에 유의한 차이가 있음을 확인할 수 있었다. 그리고 임플란트-지대주 체결 방식, 나이, 당뇨병의 유무와 EA의 차이에서 MBL에 통계학적으로 유의한 음의 상관관계를 보이는 것으로 확인되었다. 즉 IC에서 보다 EC에서 MBL이 크고, 당뇨병이 있는 사람의 경우 MBL이 컸고 EA가 30°보다 큰 보철물의 형태를 가진 임플란트의 경우 MBL이 컸고 나이가 많을수록 MBL이 컸다.
Laurell과 Lundgren은 메타 분석에서 IC 임플란트의 MBL 변화가 EC의 MBL 변화보다 긍정적임을 보고하였다.23 Pozzi 등의 연구에서는 34명의 환자, 88개의 임플란트에 대해 MBL의 변화를 분석하였는데 MBL의 변화는 통계적으로 유의미하게 달랐고 IC 임플란트의 경우에서 대한 더 나은 결과를 보였다.13 이는 IC 임플란트가 고유한 플랫폼 스위칭 구조를 가지고 있으며 임플란트 교대 접합부가 인접한 주변 골로 부터 멀어지고, morse taper 구조도 마이크로갭을 최소화하여 세균 침투를 방지할 수 있으며,29 임플란트와 지대주 사이에 자체 잠금 메커니즘을 유도하는 반전된 내부 원뿔 형상이 응력을 임플란트의 가장 근첨부로 전달해 그 결과 EC 임플란트에 비해 주변골의 응력이 감소하기 때문이라고 보여진다.3-10 Goiato 등은 IC 임플란트 주변 MBL 부위에서 EC 임플란트 주변 MBL 부위에서 보다 세균 침투가 덜 관찰되었고 이는 임플란트 연결 유형의 차이가 세균 감염과 주변 조직의 염증 발생에 영향을 미칠 수 있음을 보여주었다.6 위의 연구들은 임플란트 식립 위치를 제한하지 않은데 반해 이번 연구는 치조골의 두께와 교합력의 차이가 MBL에 미치는 영향을 배제하기 위해 제1대구치에 한정하여 식립된 임플란트에 대한 MBL을 비교하여 IC가 EC보다 긍정적인 결과를 보였다는 것에 의의가 있다. 하지만 이번 연구에서 GBR을 하지 않은 경우와 당뇨병이 없는 환자들 사이에서만 IC가 EC보다 MBL이 작았고 다른 조건에서는 유의한 차이가 없었다.
이번 연구에서 당뇨병이 있는 경우 제1대구치 단일 임플란트 주위 골 소실이 더 많았다. 이는 Liu 등이 당뇨병이 수술 후 감염 가능성을 높이고 치유 기간을 늘리며 골 대사에 직접적인 영향을 미침으로써 개인의 건강에 부정적인 영향을 미칠 수 있다33고 밝힌 것과 유사한 결과를 보인다. 또한 Wu 등은 당뇨병의 존재가 주변골 소실의 발생률을 증가시켰다고 보고하였다.34 이는 당뇨병이 생물학적으로 골에 인터루킨과 같은 염증성 사이토카인의 증가에 기인하여 염증반응을 보이기 때문이라고 보고하였다.35 그러나 최근의 연구에서 임플란트의 생존율은 환자의 전신 상태에 의해 영향을 받지 않는다고 보고도 있지만,36 이번 연구를 통해 임플란트의 생존율에 당뇨병이 MBL에는 부정적인 영향이 있음을 시사하였다.
나이가 들수록 골밀도가 작아지며 골다공증 또한 연령이 높은 사람에서 호발한다. 이에 나이는 골 유지에 있어 중요한 요소 중 하나라고 할 수 있다.37 Negri 등은 연령을 (1) < 50세, (2) 50 - 60세, 그리고 (3) > 60세로 나누어 상악에 식립 된 임플란트의 MBL 변화를 분석했는데 나이가 많을수록 MBL값에 부정적인 영향을 미친다고 보고하였다.37 Negri 등의 연구와 유사하게 이번 연구에서도 연령이 증가함에 따라 MBL에 부정적인 양상을 보였다.
Katafuchi 등과 Yi 등의 연구에 따르면 EA의 값이 30° 이하인 것에 비해 30° 이상이면 치주염의 유병률이 더 높은 것으로 나타났다.38,39 Inoue 등은 EA가 약 20 - 40° 일 때 MBL이 더 작은 경향이 있다는 것을 발견했지만, 이 차이는 유의하지 않았다(P = 0.06).40 EA의 값이 30° 이상인 보철물에서 임플란트-지대주 연결부와 임플란트 자체 사이의 공간인 microgap 내에서 세균이 군집해 biofilm을 형성할 수 있다고 보고되었다.41 이것은 결과적으로 염증을 유발하여 궁극적으로 MBL를 초래할 수 있다. 따라서 이번 연구와 유사하게 적어도 하나의 인접부 표면에서 30° 이상의 EA는 더 많은 MBL와 관련이 있다고 볼 수 있다.
이번 연구의 장점은 20년 이상 임플란트 수술이 숙달된 한 명의 치주과 의사에서만 시행된 환자 중 5년 이상 임플란트가 유지되고 있는 임플란트를 대상으로 연구 집단의 특성을 파악하고, 장기 추적을 통해 임플란트-지대주 연결 방식에 따른 MBL 차이와 MBL에 영향을 미치는 요인들을 파악하려고 시도해 본 점이다. 따라서 이 연구는 술자 내 편차나 술자 간 편차를 배제한 연구 집단을 이용할 수 있는 장점이 있었다. 또한 이번 연구는 치조골의 두께와 교합력의 차이가 MBL에 미치는 영향을 배제하기 위해 제1대구치에 한정하여 식립된 임플란트에 대한 변연골 소실을 비교하여 유의미한 결과를 보였다는 것에 의의가 있다. 반면 이 연구의 한계점은 후향적연구였기 때문에 방사선 영상 추적에 어려움이 있었었고, 구내 표준 방사선 영상이 없는 경우 파노라마 사진을 이용해 MBL을 측정했기 때문에 MBL에 있어 오차가 발생할 수 있었을 것이다. 이번 연구에서 인접한 치아에 임플란트로 대체되어 있거나 치아가 상실된 경우는 제외 됨에 따라 분석한 표본이 비교적 작았는데. 후속연구에서 좀 더 많은 수의 표본이 필요하고 장기간 추적관찰이 필요할 것이다. 또한 환자의 구강 관리 상태나 치태 지수, 흡연 등 MBL에 영향을 미치는 다른 변수들에 대한 고려도 추가적으로 필요하다.
이번 연구는 상∙하악 제1대구치 부위에 식립된 단일 임플란트에서 임플란트-지대주 연결 유형이 MBL에 영향을 주는지, 그리고 MBL에 영향을 끼치는 요인들에 대해 분석하였다. 전남대학교 치과병원 치주과에 내원한 환자 중 5년 이상의 추적 기간 동안 상∙하악 제1대구치 부위에 단일 임플란트를 식립하여 수복한 68명의 환자(EC 임플란트 57, IC 임플란트 30)의 임플란트의 MBL을 비교한 결과 두 군간 MBL의 차이는 없었다. 그렇지만 GBR을 하지 않은 경우와 당뇨병이 없는 환자에서는 internal connection type (IC)가 external connection type (EC)보다 변연골 소실량이 적었다. 다중회귀분석을 이용하여 MBL에 영향을 주는 요인을 분석한 결과 보철물 연결 방법, 임플란트 제조업체, 임플란트 식립 위치, 직경, 길이, 치주염 심도, 성별, 식립 시 GBR 유무에 따른 유의성은 없는 것으로 나타났다. 하지만 임플란트-지대주 체결 방식, 나이, 당뇨병의 유무와 보철물의 emergence angle 차이에서 MBL에 통계학적으로 유의한 음의 상관관계를 보이는 것으로 확인되었다. 이상의 결과로 보아 IC 보다 EC에서, 당뇨병이 있는 사람에서, emergence angle이 30° 보다 큰 임플란트 보철물에서, 나이가 많을수록 MBL이 컸음을 알 수 있다.
Acknowledgements
The authors report no conflicts of interest related to this study. This work was supported by the National Research Foundation of Korea (NRF) grant funded by the Korea government (MSIT) (No. 2019R1A5A2027521).
References
1. Brånemark Pl, Adell R, Breine U, Hansson BO, Lindström J, Ohlsson A. 1969; Intra-osseous anchorage of dental prostheses. I. Experimental studies. Scand J Plast Reconstr Surg. 3:81–100. DOI: 10.3109/02844316909036699. PMID: 4924041.
2. Esposito M, Hirsch JM, Lekholm U, Thomsen P. 1998; Biological factors contributing to failures of osseointergrated oral implants. (II). Etiopathogenesis. Eur J Oral Sci. 106:721–64. DOI: 10.1046/j.0909-8836..t01-6-.x. PMID: 9672097.
3. Aparna IN, Dhanasekar B, Lingeshwar D, Gupta L. 2012; Implant crest module: a review of biomechanical considerations. Indian J Dent Res. 23:257–63. DOI: 10.4103/0970-9290.100437. PMID: 22945720. PMID: eb973963550e4376a7b5421fe0e409b0.
4. Chou CT, Morris HF, Ochi S, Walker L, DesRosiers D. 2004; AICRG, Part II: Crestal bone loss associated with the Ankylos implant: Loading to 36 months. J Oral Implantol. 30:134–43. DOI: 10.1563/1548-1336(2004)30<134:APICBL>2.0.CO;2. PMID: 15255390.

5. Adell R, Lekholm U, Rockler B, Brånemark PI. 1981; A 15-year study of osseointegrated implants in the treatment of the edentulous jaw. Int J Oral Surg. 10:387–416. DOI: 10.1016/S0300-9785(81)80077-4. PMID: 6809663.

6. Goiato MC, Pellizzer EP, da Silva EV, Bonatto LR, dos Santos DM. 2015; Is the internal connection more efficient than external connection in mechanical, biological, and esthetical point of views? A systematic review. Oral Maxillofac Surg. 19:229–42. DOI: 10.1007/s10006-015-0494-5. PMID: 25910993.

7. Albrektsson T, Zarb G, Worthington P, Eriksson AR. 1986; The long-term efficacy of currently used dental implants: a review and proposed criteria of success. Int J Oral Maxillofac Implants. 1:11–25. PMID: 3527955.
8. Romeo E, Lops D, Margutti E, Ghisolfi M, Chiapasco M, Vogel G. 2004; Long-term survival and success of oral implants in the treatment of full and partial arches: a 7-year prospective study with the ITI dental implant system. Int J Oral Maxillofac Implants. 19:247–59.
9. Laine P, Salo A, Kontio R, Ylijoki S, Lindqvist C, Suuronen R. 2005; Failed dental implants - clinical, radiological and bacteriological findings in 17 patients. J Craniomaxillofac Surg. 33:212–7. DOI: 10.1016/j.jcms.2004.12.004. PMID: 15878525.
10. Behneke A, Behneke N, d'Hoedt B. 2002; A 5-year longitudinal study of the clinical effectiveness of ITI solid-screw implants in the treatment of mandibular edentulism. Int J Oral Maxillofac Implants. 17:799–810. PMID: 12507239.
11. Atieh MA, Ibrahim HM, Atieh AH. 2010; Platform switching for marginal bone preservation around dental implants: a systematic review and meta-analysis. J Periodontol. 81:1350–66. DOI: 10.1902/jop.2010.100232. PMID: 20575657.
12. Jones AA, Cochran DL. 2006; Consequences of implant design. Dent Clin North Am. 50:339–60. DOI: 10.1016/j.cden.2006.03.008. PMID: 16818019.
13. Pozzi A, Agliardi E, Tallarico M, Barlattani A. 2014; Clinical and radiological outcomes of two implants with different prosthetic interfaces and neck configurations: randomized, controlled, split-mouth clinical trial. Clin Implant Dent Relat Res. 16:96–106. DOI: 10.1111/j.1708-8208.2012.00465.x. PMID: 22672713.
14. Calvo-Guirado JL, Gómez-Moreno G, Aguilar-Salvatierra A, Guardia J, Delgado-Ruiz RA, Romanos GE. 2015; Marginal bone loss evaluation around immediate non-occlusal microthreaded implants placed in fresh extraction sockets in the maxilla: a 3-year study. Clin Oral Implants Res. 26:761–7. DOI: 10.1111/clr.12336. PMID: 24422555.
15. Canullo L, Rosa JC, Pinto VS, Francischone CE, Götz W. 2012; Inward-inclined implant platform for the amplified platform-switching concept: 18-month follow-up report of a prospective randomized matched-pair controlled trial. Int J Oral Maxillofac Implants. 27:927–34. PMID: 22848896.
16. Koo KT, Lee EJ, Kim JY, Seol YJ, Han JS, Kim TI, Lee YM, Ku Y, Wikesjö UM, Rhyu IC. 2012; The effect of internal versus external abutment connection modes on crestal bone changes around dental implants: a radiographic analysis. J Periodontol. 83:1104–9. DOI: 10.1902/jop.2011.110456. PMID: 22145806.
17. Schwarz F, Alcoforado G, Nelson K, Schaer A, Taylor T, Beuer F, Strietzel FP. 2014; Impact of implant-abutment connection, positioning of the machined collar/microgap, and platform switching on crestal bone level changes. Camlog Foundation Consensus Report. Clin Oral Implants Res. 25:1301–3. DOI: 10.1111/clr.12269. PMID: 24147913. PMCID: PMC4232323.
18. Pieri F, Aldini NN, Marchetti C, Corinaldesi G. 2011; Influence of implant-abutment interface design on bone and soft tissue levels around immediately placed and restored single-tooth implants: a randomized controlled clinical trial. Int J Oral Maxillofac Implants. 26:169–78.
19. Shin YK, Han CH, Heo SJ, Kim S, Chun HJ. 2006; Radiographic evaluation of marginal bone level around implants with different neck designs after 1 year. Int J Oral Maxillofac Implants. 21:789–94. PMID: 17066642.
20. Quirynen M, Naert I, van Steenberghe D. 1992; Fixture design and overload influence marginal bone loss and fixture success in the Brånemark system. Clin Oral Implants Res. 3:104–11. DOI: 10.1034/j.1600-0501.1992.030302.x. PMID: 1290790.
21. Becker W, Becker BE. 1995; Replacement of maxillary and mandibular molars with single endosseous implant restorations: a retrospective study. J Prosthet Dent. 74:51–5. DOI: 10.1016/S0022-3913(05)80229-X. PMID: 7674191.

22. Maeda Y, Satoh T, Sogo M. 2006; In vitro differences of stress concentrations for internal and external hex implant-abutment connections: a short communication. J Oral Rehabil. 33:75–8. DOI: 10.1111/j.1365-2842.2006.01545.x. PMID: 16409521.

23. Laurell L, Lundgren D. 2011; Marginal bone level changes at dental implants after 5 years in function: a meta-analysis. Clin Implant Dent Relat Res. 13:19–28. DOI: 10.1111/j.1708-8208.2009.00182.x. PMID: 19681932.

24. Pozzi A, Tallarico M, Moy PK. 2014; Three-year post-loading results of a randomized, controlled, split-mouth trial comparing implants with different prosthetic interfaces and design in partially posterior edentulous mandibles. Eur J Oral Implantol. 7:47–61.
25. Peñarrocha-Diago MA, Flichy-Fernández AJ, Alonso-González R, Peñarrocha-Oltra D, Balaguer-Martínez J, Peñarrocha-Diago M. 2013; Influence of implant neck design and implant-abutment connection type on peri-implant health. Radiological study. Clin Oral Implants Res. 24:1192–200. DOI: 10.1111/j.1600-0501.2012.02562.x. PMID: 22925048.

26. Crespi R, Capparè P, Gherlone E. 2009; Radiographic evaluation of marginal bone levels around platform-switched and non-platform-switched implants used in an immediate loading protocol. Int J Oral Maxillofac Implants. 24:920–6.
27. Lin MI, Shen YW, Huang HL, Hsu JT, Fuh LJ. 2013; A retrospective study of implant-abutment connections on crestal bone level. J Dent Res. 92 Suppl 12:S202–7. DOI: 10.1177/0022034513510322. PMID: 24158343. PMCID: PMC3860058.

28. Kielbassa AM, Martinez-de Fuentes R, Goldstein M, Arnhart C, Barlattani A, Jackowski J, Knauf M, Lorenzoni M, Maiorana C, Mericske-Stern R, Rompen E, Sanz M. 2009; Randomized controlled trial comparing a variable-thread novel tapered and a standard tapered implant: interim one-year results. J Prosthet Dent. 101:293–305. DOI: 10.1016/S0022-3913(09)60060-3. PMID: 19410064.

29. Fickl S, Zuhr O, Stein JM, Hürzeler MB. 2010; Peri-implant bone level around implants with platform-switched abutments. Int J Oral Maxillofac Implants. 25:577–81. PMID: 20556258.
30. Zechner W, Watzak G, Gahleitner A, Busenlechner D, Tepper G, Watzek G. 2003; Rotational panoramic versus intraoral rectangular radiographs for evalutation of peri-implant bone loss in the anterior atrophic mandible. Int J Oral Maxillofac Implants. 18:873–8.
31. Kullman L, Al-Asfour A, Zetterqvist L, Andersson L. 2007; Comparison of radiographic bone height assessments in panoramic and intraoral radiographs of implant patients. Int J Oral Maxillofac Implants. 22:96–100. PMID: 17340902.
32. Kim DH, Kim HJ, Kim ST, Koo KT, Kim TI, Seol YJ, Lee YM, Ku Y, Rhyu IC. 2018; Comparison of marginal bone loss between internal- and external- connection dental implants in posterior areas without periodontal or peri-implant disease. J Periodontal Implant Sci. 48:103–13. DOI: 10.5051/jpis.2018.48.2.103. PMID: 29770239. PMCID: PMC5944221.
33. Liu Z, Fu C, Wang W, Xu B. 2010; Prevalence of chronic complications of type 2 diabetes mellitus in outpatients - a cross-sectional hospital based survey in urban China. Health Qual Life Outcomes. 8:62. DOI: 10.1186/1477-7525-8-62. PMID: 20579389. PMCID: PMC2906445. PMID: 3a18505e7c974468950539756321b262.

34. Wu YY, Xiao E, Graves DT. 2015; Diabetes mellitus related bone metabolism and periodontal disease. Int J Oral Sci. 7:63–72. DOI: 10.1038/ijos.2015.2. PMID: 25857702. PMCID: PMC4817554.

35. Iacopino AM. 2001; Periodontitis and diabetes interrelationships: role of inflammation. Ann Periodontol. 6:125–37. DOI: 10.1902/annals.2001.6.1.125. PMID: 11887455.

36. Souto-Maior JR, Pellizzer EP, de Luna Gomes JM, Dds CAAL, Dds JFSJ, Vasconcelos BCDE, de Moraes SLD. 2019; Influence of diabetes on the survival rate and marginal bone loss of dental implants: An overview of systematic reviews. J Oral Implantol. 45:334–40. DOI: 10.1563/aaid-joi-D-19-00087. PMID: 31042455.

37. Negri M, Galli C, Smerieri A, Macaluso GM, Manfredi E, Ghiacci G, Toffoli A, Bonanini M, Lumetti S. 2014; The effect of age, gender, and insertion site on marginal bone loss around endosseous implants: results from a 3-year trial with premium implant system. Biomed Res Int. 2014:369051. DOI: 10.1155/2014/369051. PMID: 25187903. PMCID: PMC4145382.

38. Katafuchi M, Weinstein BF, Leroux BG, Chen YW, Daubert DM. 2018; Restoration contour is a risk indicator for peri-implantitis: A cross-sectional radiographic analysis. J Clin Periodontol. 45:225–32. DOI: 10.1111/jcpe.12829. PMID: 28985447.
39. Yi Y, Koo KT, Schwarz F, Amara HB, Heo SJ. 2020; Association of prosthetic features and peri-implantitis: A cross-sectional study. J Clin Periodontol. 47:392–403. DOI: 10.1111/jcpe.13251. PMID: 31912511.

40. Inoue M, Nakano T, Shimomoto T, Kabata D, Shintani A, Yatani H. 2022; Multivariate analysis of the influence of prosthodontic factors on peri-implant bleeding index and marginal bone level in a molar site: A cross-sectional study. Clin Implant Dent Relat Res. 22:713–22. DOI: 10.1111/cid.12953. PMID: 33179401.

41. Tallarico M, Canullo L, Caneva M, Özcan M. 2017; Microbial colonization at the implant-abutment interface and its possible influence on periimplantitis: A systematic review and meta-analysis. J Prosthodont Res. 61:233–41. DOI: 10.1016/j.jpor.2017.03.001. PMID: 28359872.

Fig. 3
Radiation photograph showing marginal bone level (MBL) were measured at mesial and distal sites. “a” and “b” indicates the measured length from implant platform (IP) to actual length of the implant fixture (AF) and “c” indicates the measured length of the implant fixture (MIF). BIC, Bone-to-implant contact.
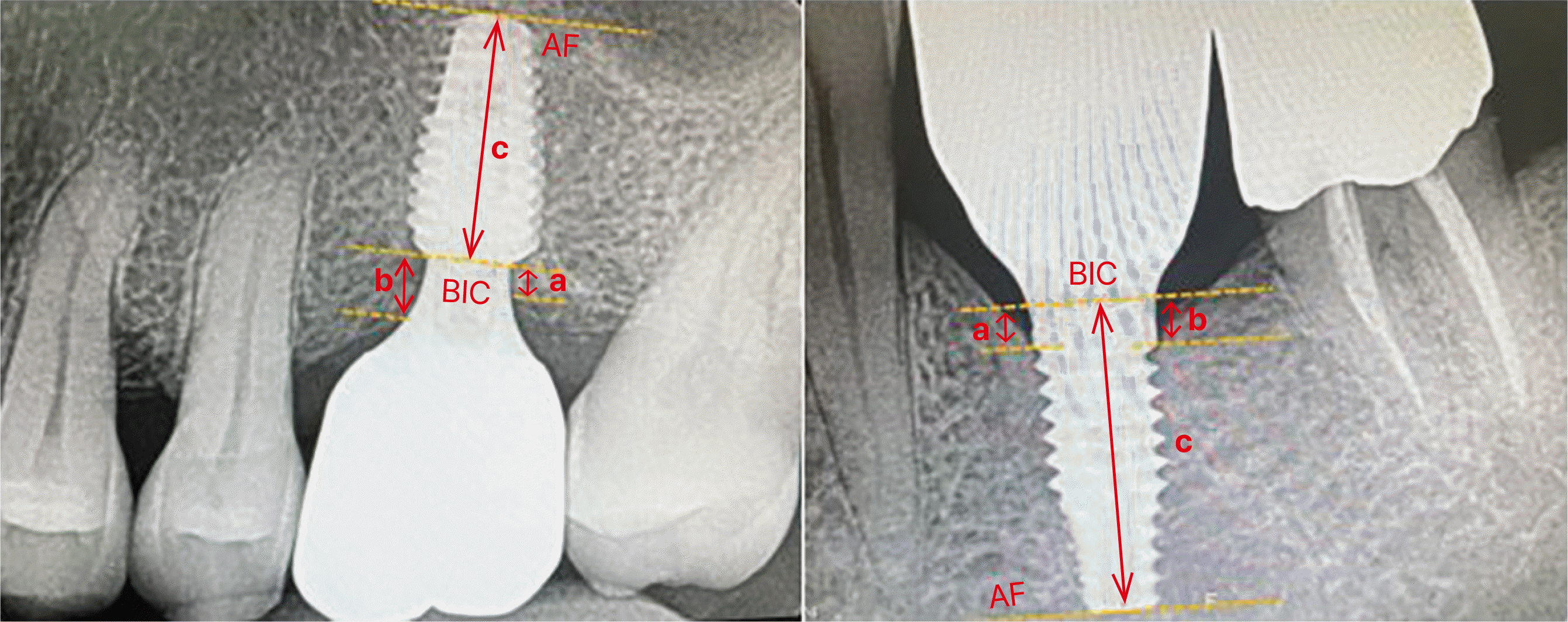
Fig. 4
Radiation photograph showing marginal bone level. Negative number was recorded at the bone level in the upper part of the implant shoulder (A), and the positive number at the lower part (B). “a” and “b” indicates the mesial, distal marginal bone loss, respectively.
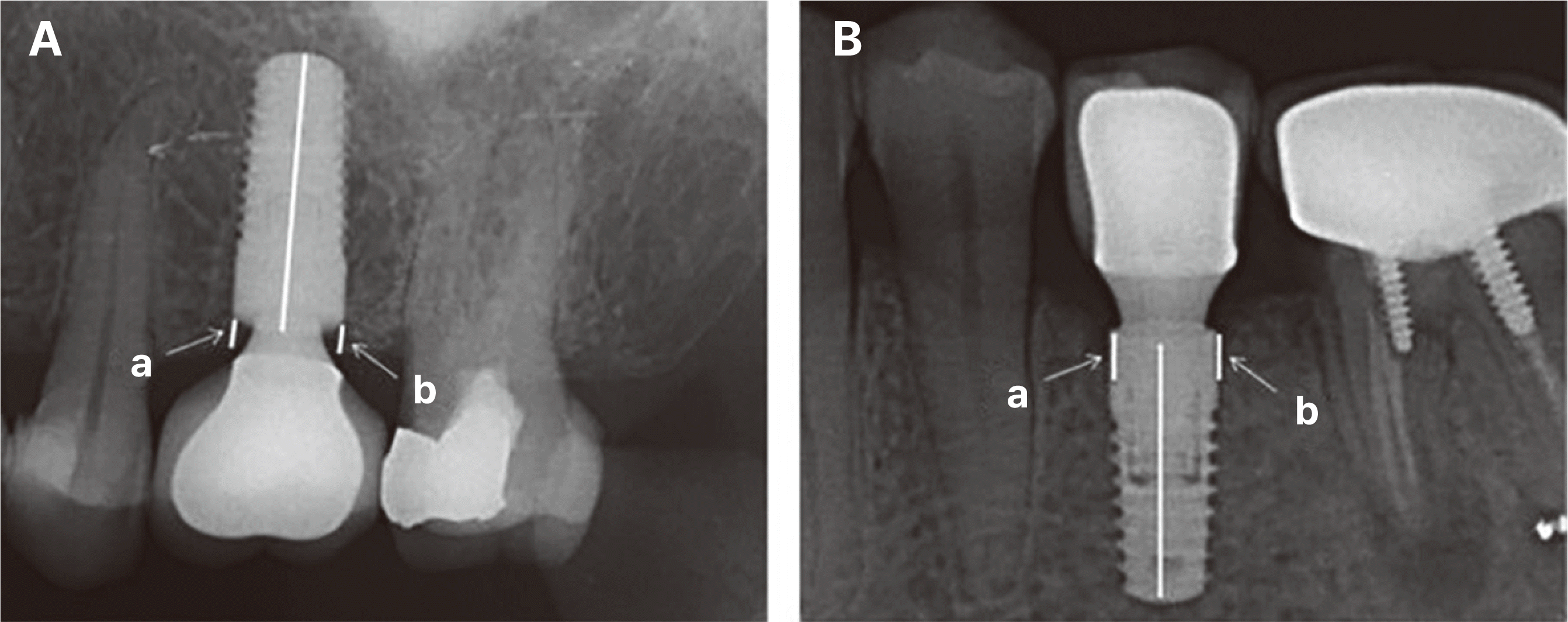
Fig. 5
Radiation photograph showing EA measured at mesial and distal sites. (a) parallel to implant long axis. (b) from implant to abutment connection point to the emergence profile. The angle of the intersection (c) resulted in the EA.
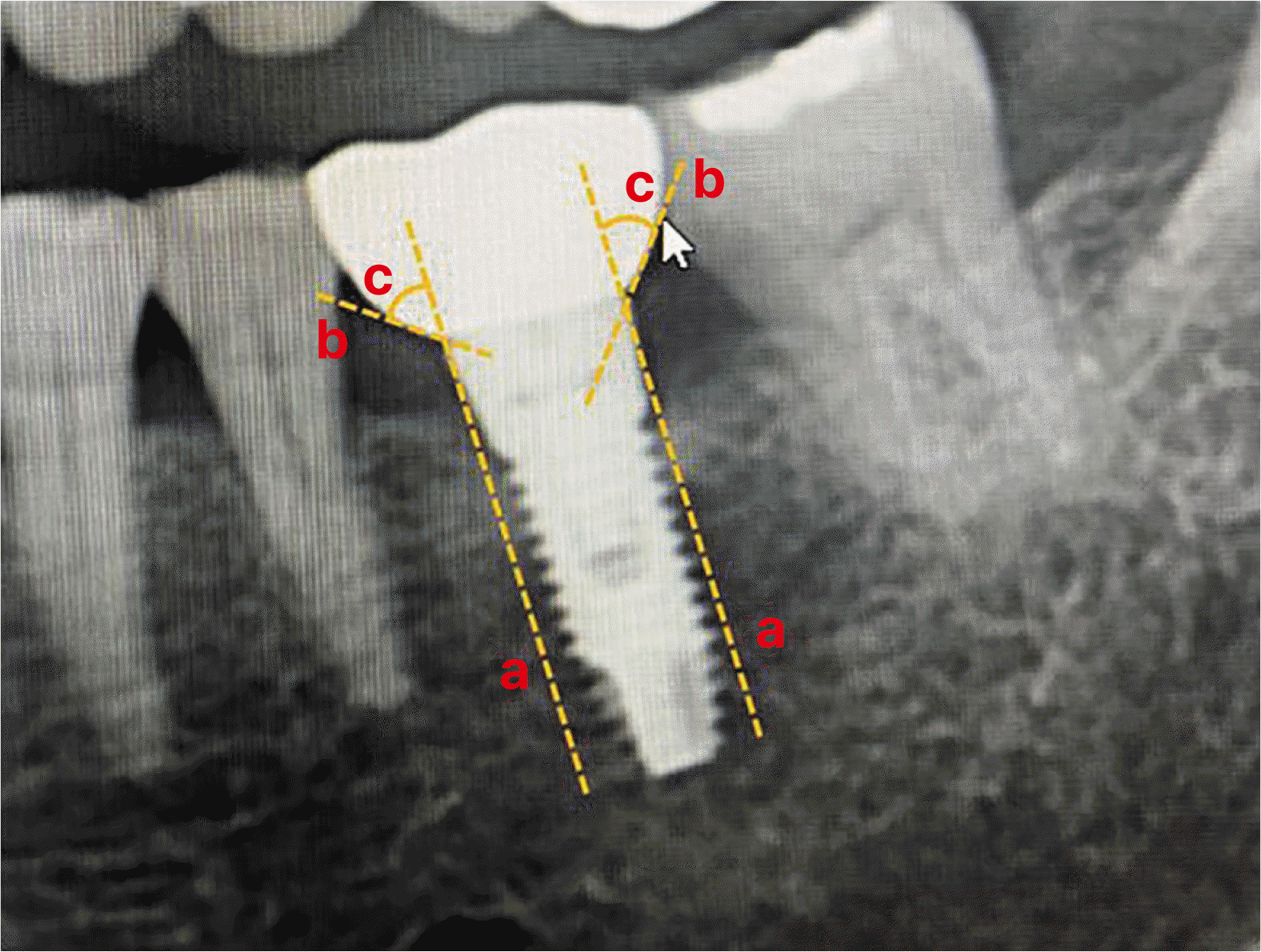
Table 1
Demographic characteristics of study population according to implant-abutment connection type
Table 2
Implants distribution by characteristics of placed implants
Table 3
t-test, Mann-Whitney U test EC and IC of marginal bone loss by characteristics of patients
| Variable | Subjects (N) | External MBL | Internal MBL | T value* | P-value | |
|---|---|---|---|---|---|---|
| Mean ± SD (mm) | Mean ± SD (mm) | |||||
| Gender | Male | 38 (55.9%) | -0.447 ± 0.552 | -0.689 ± 0.544 | 1.476 | 0.147 |
| Female | 30 (44.1%) | 0.013 ± 1.200 | -0.590 ± 0.686 | 1.567 | 0.125 | |
| Age | < 20 | 0 (0%) | - | - | - | - |
| 20 - 39 | 3 (4.4%) | -0.356 | 0.048 ± 0.257 | 0* | 0.667 | |
| 40 - 59 | 25 (36.8%) | -0.212 ± 0.939 | -0.757 ± 0.661 | 97* | 0.142 | |
| 60 - 79 | 36 (52.9%) | -0.446 ± 1.015 | -0.742 ± 0.596 | 2.37 | 0.222 | |
| 80 - 100 | 4 (5.9%) | -0.960 ± 0.300 | -0.587 ± 0.578 | 1* | 0.667 | |
| Site | Maxillary posteriors | 48 (55.2%) | -0.644 ± 0.717 | -0.833 ± 0.600 | 0.899 | 0.374 |
| Mandibular posteriors | 39 (44.8%) | 0.164 ± 1.009 | -0.183 ± 0.460 | 0.94 | 0.353 | |
| Periodontitis Status | Healthy | 2 (2.3%) | -0.465 ± 0.271 | - | - | - |
| Slight | 10 (11.5%) | -0.1197 ± 0.719 | -0.470 ± 1.005 | 0.504 | 0.628 | |
| Moderate | 41 (47.1%) | -0.718 ± 1.095 | -0.919 ± 0.774 | 2.662 | 0.111 | |
| Severe | 34 (39.1%) | -0.257 ± 0.968 | -0.359 ± 0.272 | 106* | 0.647 | |
| Diabetes | Diabetes patient | 16 (18.4%) | -0.598 ± 0.694 | -0.518 ± 0.707 | 28* | 0.758 |
| Diabetes non-patient | 64 (81.6%) | -0.131 ± 1.002 | -0.792 ± 0.762 | 2.799 | 0.007 | |
| GBR | GBR operate | 38 (43.7%) | -0.396 ± 1.094 | -0.845 ± 0.864 | 1.311 | 0.198 |
| GBR non-operate | 49 (56.3%) | -0.65 ± 0.859 | -0.627 ± 0.639 | 2.317 | 0.025 | |
Table 4
t-test, Mann-Whitney U test EC and IC of marginal bone loss by characteristics of placed implants
| Variables | Subjects (N) | External MBL | Internal MBL | T value* | P-value | |
|---|---|---|---|---|---|---|
| Mean ± SD (mm) | Mean ± SD (mm) | |||||
| Fixture diameter (mm) | 4 | 26 | -0.183 ± 0.967 | -0.872 ± 0.931 | 55* | 0.9 |
| 4.5 | 9 | -0127 ± 1.000 | -0.749 ± 0.789 | 10* | 0.52 | |
| 5 | 49 | -0.205 ± 0.961 | -0.746 ± 0.742 | 360* | 0.061 | |
| 5.5 | 3 | 0.609 | -0.744 ± 0.771 | 2* | 1 | |
| Fixture length (mm) | 7 | 2 | -0.246 ± 0.774 | - | - | - |
| 8.5 | 12 | -0.190 ± 0.986 | -0.737 ± 1.229 | 15* | 0.364 | |
| 10 | 55 | -0.303 ± 1.115 | -0.605 ± 0.814 | 1.333 | 0.188 | |
| 11.5 | 15 | -0.154 ± 0.983 | -0.256 | 6* | 0.933 | |
| 13 | 3 | -0.346 | -1.234 ± 0.500 | 2* | 1 | |
| Prosthesis system | SCRP | 68 | -0.329 ± 0.736 | -0.742 ± 0.651 | 2.246 | 0.288 |
| Cemented | 19 | -0.142 ± 1.000 | -0.771 ± 0.819 | 52* | 0.545 | |
| Implant brand | Osstem | 33 | -0.177 ± 0.966 | -0.232 ± 0.024 | 28* | 0.852 |
| Straumann | 3 | - | -0.729 ± 0.823 | - | - | |
| 3I | 19 | -0.140 ± 0.991 | - | - | - | |
| MegaGen | 9 | -0.202 ± 0.969 | -0.203 ± 0.194 | 4* | 0.53 | |
| KIS | 23 | - | -0.735 ± 0.740 | - | - | |
| Emergence angle | Mesial and/or distal EA > 30 | 46 | -0.600 ± 0.736 | -1.076 ± 0.212 | -1.918 | 0.062 |
| Both EA 30 degrees or less | 41 | 0.126 ± 1.028 | -0.393 ± 0.497 | -1.846 | 0.072 | |
Table 5
Factors affecting marginal bone loss using multiple regression analysis
Table 6
Factors affecting marginal bone loss (Backward Elimination)




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download