Abstract
Inverted papillomas are benign but invasive tumors with malignant potential characterized by a high recurrence rate. Although most cases arise from the nasal wall and paranasal sinuses, inverted papillomas originating from the nasolacrimal system have been rarely reported. We describe a rare case of an inverted papilloma in the left nasal cavity, which originated from the lacrimal sac in a 40-year-old female who had a medical history of endoscopic dacryocystorhinostomy at the department of ophthalmology. At first, it was believed to be an inverted papilloma simply occurring in the nasal cavity, but after several recurrences, it was found to originate from the lacrimal sac. All intranasal lesions and the involved lacrimal sac were removed through cooperative surgery between department of otolaryngology and ophthalmology. This case illustrates the importance of including nasolacrimal system in differentiating the origin of inverted papilloma.
반전성 유두종은 비강 및 부비동의 점막에서 발생하는 종양으로, 전체 비강 내 종양의 0.5%-4.0%를 차지하는 비교적 드문 종양이다[1]. 조직학적으로는 양성 종양이지만 국소적으로 침습적인 양상을 보이고 수술 후 재발률이 비교적 높으며, 간헐적으로(약 8%-10%) 악성을 동반하는 특징이 있어서 임상적으로 매우 중요한 질환이다[2,3].
반전성 유두종은 상악동의 개구부에서 가장 많이 발생하고, 중비도나 사골동 등에도 호발하는 것으로 알려져 있다[4,5]. 비강 및 부비동 외의 위치로서 누낭 및 비루관에서 기원하는 경우도 있으며, 이는 단 몇 개의 증례보고와 한 차례의 증례 시리즈만 있을 정도로 매우 드물다. 이러한 경우 누낭 절제술을 통해 기원부를 포함하여 종양을 완전히 절제해야 하고, 비강 및 부비동으로의 침범이 있을 경우 부비동 내시경수술 등의 보조적인 치료가 필요한 것으로 보고되고 있다[1,6-8].
저자들은 최근 누낭에서 기원한 반전성 유두종 환자를 경험하였다. 앞선 증례들과 다른 점은 이비인후과에 처음 내원하였을 때에 비강 내의 종물 형태로 발견되어 병의 기원 부위를 파악하고 근치적으로 제거하는 데에 어려움을 겪었던 부분이며, 이를 문헌 고찰과 함께 보고함으로써 저자들이 얻은 경험과 교훈을 공유하고자 한다.
40세 여자 환자가 2개월간 지속된 좌측 유루증을 주소로 본원 안과에 최초 내원하였다. 비루나 비폐색 등의 코 관련 증상은 호소하지 않았고 과거력이나 가족력상 특이사항은 없었다. 안과에서 시행한 신체검진에서 좌측 누낭 부위의 부종이 관찰되었고 시력 및 시야는 정상이었다. 눈물주머니조영술에서 좌측 누낭 부위에서 조영제가 통과하지 못하였고, 안와 전산화단층촬영검사상 좌측 비루관 근위부에 연조직음영이 관찰되면서 우측과 비교하여 좌측 비루관이 확장된 소견이 보였다. 그 외에 비강 및 부비동 내로는 특이소견이 관찰되지 않았다. 좌측 누낭염에 의한 비루관 폐색 진단하에 안과에서 내시경하 누낭비강문합술을 시행하였고 조직검사 결과에서 외장성 성장 양식을 보이는 외장성 유두종이 확인되었다.
환자는 수술 6개월 후에 후비루와 좌측 비폐색을 주소로 이비인후과에 초진 내원하였다. 비강 내시경검사에서 좌측 비강을 채우고 있는 포도송이 모양의 폴립양 종괴가 관찰되었고, 부비동 전산화단층촬영검사상 좌측 비강 내로 주변의 골미란 소견을 동반하는 연조직 음영의 병변이 관찰되었다(Fig. 1). 종물의 성상을 보았을 때 반전성 유두종이 의심되었고 전신마취하에 부비동 내시경수술을 시행하였다. 종물은 중비갑개 부착부의 외측(axillary)으로부터 기원하여 상악선을 따라 퍼지는 양상이었다. 이에 종물을 모두 제거하고 전사골동에 대한 부비동수술까지 시행하였다. 조직검사 결과에서 외장성 유두종으로 확인되었다.
이후 추적 관찰 중에 종물이 같은 부위에 반복적으로 재발하였고, 약 1년 반 동안에 종물을 제거하는 수술을 국소마취 하에 3차례 더 시행하였다. 3차례 모두 외장성 유두종으로 진단되었다. 그 사이 환자의 좌측 유루증은 지속되었고 종물은 같은부위에 다시 재발하였으며, 종물의 재발 및 성장 속도가 빨라서 악성화 가능성도 배제할 수 없었다. 이에 종물의 근원을 찾고 근본적인 제거가 필요하였다. 전산화단층촬영검사를 재시행하였고, 좌측 비루관을 침범하고 주변의 골미란을 동반하는 연조직 음영의 병변이 관찰되었고, 내시경으로 비강 내를 주의 깊게 관찰하였을 때 종물이 좌측 누낭까지 이어지는 것이 의심되었다(Fig. 2). 이에 누낭에서 기원한 종물로 판단하고 안과와 협동 수술로 좌측 누낭까지 함께 제거하기로 하였다. 안과에서 내안각 하방의 곡선절개를 통해 외측으로 접근하였고, 누낭 안쪽에서 종물이 확인되어 제거하였다. 내측으로는 내시경을 이용하여 접근하였고, 누낭을 내측과 외측에서 시클 나이프를 이용하여 열어주었고 튜브를 삽입하여 새로운 우회로를 형성하였고 누낭은 완전히 절제하였다. 다행히 안구로의 침범을 의심할 만한 소견은 보이지 않았다. 이후 이비인후과에서 내시경하에 잔존하는 비강 내 종물을 모두 제거하였고, 데브라이더와 드릴을 이용하여 연관된 점막을 모두 제거하였다. 조직검사 결과에서 비강 내 종물과 누낭 내 종물 모두 슈나이더 유두종이 확인되었고 반전성과 외장성의 형태가 혼재되어 있었으며(Fig. 3A and B), 마지막 수술 후 24개월까지 특이사항 없이 외래 추적 관찰 중이다(Fig. 3C).
반전성 유두종은 슈나이더 막(Shneiderian membrane)이라고 불리는 점막에서 발생하며, 이는 비강 외벽과 부비동을 둘러싸고 있는 외배엽의 호흡 상피조직이다. 슈나이더 막으로부터 형태학적으로 구분되는 3가지의 유두종이 발생할 수 있으며[9], 이들은 각각 반전성(inverted), 외장성(exophytic) 및 종양세포성(oncocytic) 유두종이라고 한다. 반전성 유두종은 기저막이 손상되지 않은 표면 상피가 내번하여 성장하는 형태를 보이고, 외장성 유두종은 분지된 잎 모양(branching fronds like)의 형태를 보이며 버섯모양(fungiform) 유두종이라고도 한다. 종양성 유두종은 원통형 유두종(cylindrical papilloma) 이라고도 하며 긴 원주 상피세포로 이루어진 형태를 보인다. 이 세 가지 형태 중 반전성과 종양성은 잠재적으로 침습적인 성향을 갖고 있고 재발률도 높은 것이 특징이다[10].
반전성 유두종의 대부분은 비강 외벽 혹은 부비동에 위치하나, 매우 드물게는 비루관계(nasolacrimal system)에서 기원하기도 한다. 이 경우 대부분의 환자들은 유루증을 호소하며, 초기에는 내안각의 종물이 촉지되는 형태로 발견되고 진행된 경우에는 안구 및 인접 구조물로의 침범이 동반되어 눈꺼풀처짐이나 피부 궤양 등의 증상을 보일 수 있다[1]. 반전성 유두종이 비루관계에 발생하는 병태생리는 명확히 알지는 못하지만, 배아발생 기간에 슈나이더 막의 이소성 이동으로 인하여 비강과 인접한 부위에 비정상적으로 유두종이 발생하는 것으로 추측되고 있다[8].
비루관계에서 기원하는 반전성 유두종은 그 빈도가 매우 드물기 때문에 이에 대한 진단 및 치료 방법이 아직 정립되어 있지 않다[1]. 하지만 앞선 증례보고들을 살펴보면 전산화단층촬영검사가 매우 중요한 영상 검사이며, 누낭 내로 조영증강이 없는 균질한 종물의 병변을 확인할 수 있고 양측 누낭 및 비루관의 비대칭 소견을 볼 수 있다. 주변부로 골미란 소견이 있으면 특히 더 의심을 해야 한다. 하지만 이러한 의심 소견이 뚜렷하지 않아 누낭비강문합술 시에 우연히 발견되는 경우도 종종 있는 것으로 보고된다[8].
비강 및 부비동에 발생하는 반전성 유두종의 근본적인 치료는 깨끗한 절제면을 확보한 종물의 완전 절제이다. 비루관에서 기원하는 유두종도 재발률이 높고 악성화 가능성이 있으므로 누낭절제술을 동반한 종물의 완전 절제가 기본적인 치료로 생각되고 있다[1,6-8]. 이때 비강, 부비동 및 안구 등의 인접기관을 침범하였다면 추가적인 보조 요법이 필요할 수 있다. 비강 및 부비동으로의 연결성이 관찰된 경우에는 아르곤 레이저 소작술, mitomycin-C 치료 및 부비동 내시경수술을 추가적으로 시행하여 치료의 성공률을 높일 수 있다[1,6-8]. 만약 비루관계에 국한되지 않고 안구를 침범하였다면 더 넓은 안전 절제면을 확보해야 하며, 추가적으로 방사선 치료나 항암 치료가 필요할 수 있다고 보고되고 있다. 실제로 비루관에 국한된 경우에는 재발률이 11% 정도로 보고되고 있는 반면에 안구 침범을 동반한 경우에는 재발률이 31% 정도로 높게 나타났다[1]. 이처럼 병이 진행되어 안구 침범 등이 발생하면 예후에 좋지 않으므로, 조기에 발견하여 치료하는 것이 중요하다.
한편, 안구 주변의 반전성 유두종의 재발율은 약 23%로 비강 및 부비동 내 반전성 유두종의 재발률인 3%-19.8%보다 더 높다는 보고가 있다. 또한 악성화의 가능성도 27% 정도로 나타나고 있어서 비강 및 부비동 내 반전성 유두종의 10%-18%보다 높다고 보고되고 있다[3]. 잠재적으로 높은 재발률과 악성화 가능성으로 인하여 장기간의 면밀한 추적 관찰이 매우 중요하게 생각된다.
저자들은 본 증례의 환자를 일반적인 반전성 유두종과 같이 비강의 측벽에서 기원하였을 것으로 생각하였고, 이로 인하여 부비동 내시경수술을 통한 절제술을 반복하여 치료가 늦어진 것은 아쉬운 부분이다. 비루체계에서 발생하는 반전성 유두종이 매우 드문 것은 사실이나, 과거 안과에서 누낭비강문합술을 시행 받은 병력이 있고 그 당시에는 비강 및 부비동 내에 이상 소견이 없었으므로, 이와의 연관성에 대한 고민을 했다면 치료 과정을 더 단축시킬 수 있었을 것이다. 실제로 후향적으로 보았을 때 처음 안과에서 시행한 전산화단층촬영검사에서 좌측 누낭 및 비루관의 확장 소견이 의심되었고 조직검사에서 유두종이 확인되었으므로 누낭에서 기원한 반전성 유두종을 의심할 수 있었기 때문이다. 또한, 외장성 유두종과 반전성 유두종이 혼합되어 병리 결과에서 정확한 진단에 혼란이 있었던 것 또한 아쉬운 점이다. 본 증례를 통해 환자의 과거 병력 청취와 이에 대한 면밀한 고찰의 중요성을 다시 한번 강조하며, 반전성 유두종은 비강 및 부비동 뿐만이 아니라 비루관계에서도 기원할 수 있음을 염두에 두어야 하겠다.
Notes
Author Contribution
Conceptualization: all authors. Data curation: Gi Hwan Ryu, SuJong Kim. Formal analysis: Jae-Min Shin, Il-Ho Park, Su-Jong Kim. Funding acquisition: Jae-Min Shin, Il-Ho Park, Su-Jong Kim. Investigation: Jae-Min Shin, Gi Hwan Ryu, Su-Jong Kim. Project administration: Jae-Min Shin, Il-Ho Park, Su-Jong Kim. Resources: Gi Hwan Ryu, Su-Jong Kim. Supervision: Jae-Min Shin, Il-Ho Park, Su-Jong Kim. Validation: Jae-Min Shin, Il-Ho Park, Su-Jong Kim. Writing—original draft: Gi Hwan Ryu. Writing—review & editing: Jae-Min Shin, Su-Jong Kim.
REFERENCES
1. Wang J, Ford J, Esmaeli B, Langer P, Esmaili N, Griepentrog GJ, et al. Inverted papilloma of the orbit and nasolacrimal system. Ophthalmic Plast Reconstr Surg. 2021; 37(2):161–7.
2. Park SK, Lee G, Kim MS, Kim YM, Rha KS. Clinical analysis of 382 sinonasal inverted papilloma cases treated at a single tertiary medical center. J Rhinol. 2020; 27(2):102–7.
3. Wassef SN, Batra PS, Barnett S. Skull base inverted papilloma: A comprehensive review. ISRN Surg. 2012; 2012:175903.
4. Wolfe SG, Schlosser RJ, Bolger WE, Lanza DC, Kennedy DW. Endoscopic and endoscope-assisted resections of inverted sinonasal papillomas. Otolaryngol Head Neck Surg. 2004; 131(3):174–9.
5. Lawson W, Kaufman MR, Biller HF. Treatment outcomes in the management of inverted papilloma: An analysis of 160 cases. Laryngoscope. 2003; 113(9):1548–56.
6. Raemdonck TY, Van den Broecke CM, Claerhout I, Decock CE. Inverted papilloma arising primarily from the lacrimal sac. Orbit. 2009; 28(2-3):181–4.
7. Woodcock M, Mollan SP, Harrison D, Taylor D, Lecuona K. Mitomycin C in the treatment of a Schneiderian (inverted) papilloma of the lacrimal sac. Int Ophthalmol. 2010; 30(3):303–5.
8. Purser J, Arffa R, Clark D. Sinonasal (Schneiderian) papilloma of the lacrimal sac. Proc (Bayl Univ Med Cent). 2019; 32(1):121–3.
9. Bishop JA. OSPs and ESPs and ISPs, oh my! An update on sinonasal (Schneiderian) papillomas. Head Neck Pathol. 2017; 11(3):269–77.
10. Sham CL, Woo JK, van Hasselt CA, Tong MC. Treatment results of sinonasal inverted papilloma: An 18-year study. Am J Rhinol Allergy. 2009; 23(2):203–11.
Fig. 1.
Preoperative endoscopic finding and CT images. In initial nasal endoscopic view (A), a large papillomatous mass-like lesion was observed in the left nasal cavity. Paranasal sinus CT scans showed a lesion of soft tissue density with adjacent bony erosions (B and C). S, nasal septum.
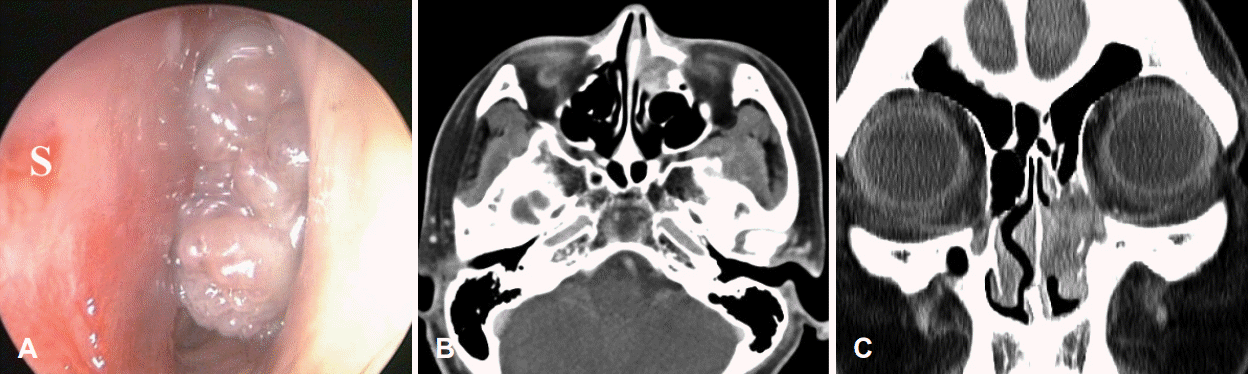
Fig. 2.
Follow-up endoscopic finding and CT images. In follow-up nasal endoscopic view (A), the lesion was observed to be connected to the lacrimal sac through the region where the dacryocyctorhinostomy had been applied (arrow). Follow-up CT scans (B and C) illustrated a lesion of soft tissue density in left anterior nasal cavity with involvement of nasolacrimal system (arrowhead). S, nasal septum; MT, middle turbinate.
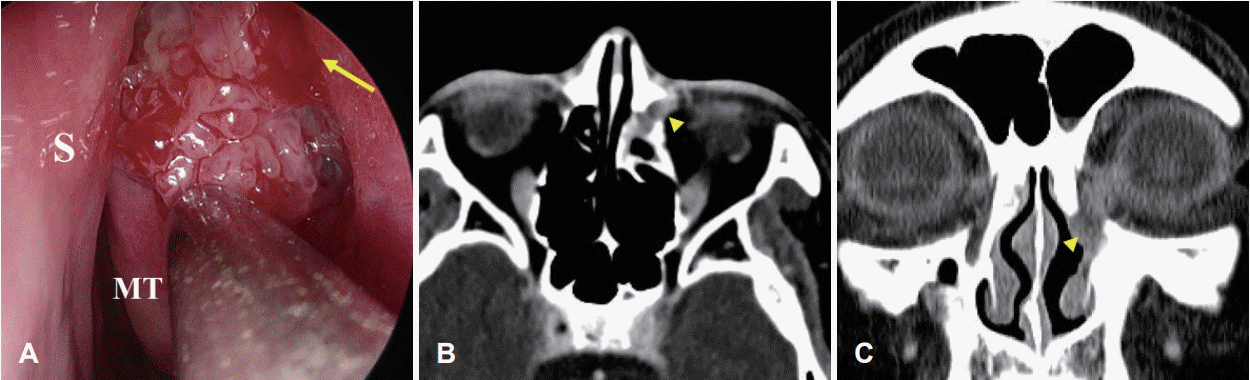
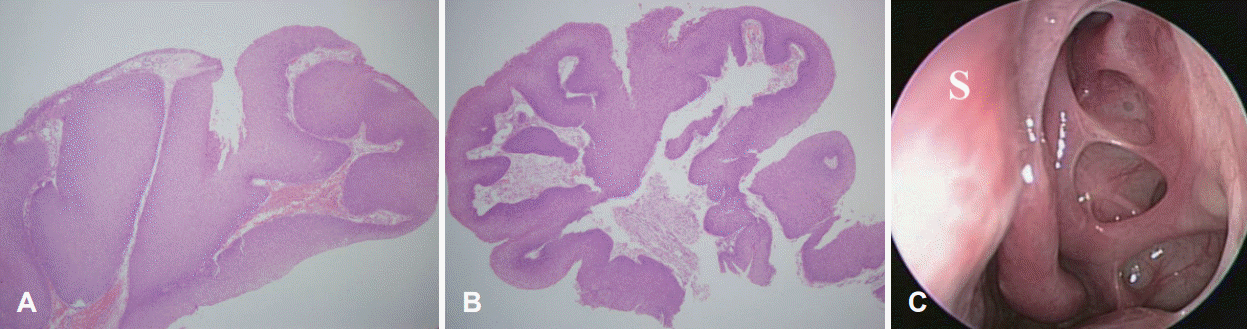
Fig. 3.
Pathologic findings and postoperative endoscopic finding. Microscopic findings demonstrated multiple papillomatous fragments of tissue covered by a layer of Schneiderian membrane, with showing inverted (A) and exophytic (B) growth patterns (hematoxylin and eosin stain, ×40). Nasal endoscopic examination (C) performed 2-years after surgery illustrated that the surgical site healed well without evidence of recurrence. S, nasal septum.




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download