This article has been
cited by other articles in ScienceCentral.
Abstract
Background and Objectives
It is well recognized that early detection and intervention are most important for the prevention of neonatal hearing loss. The national support policy in Korea for newborn hearing screening has been changed since October 2018; however, parent awareness of the change still needs to be increased. This study investigated how well parents, who have underwent national infant checkups of their children, were aware of the Korean national policy for neonatal and infant hearing loss in parents.
Subjects and Method
A survey of neonatal hearing tests and national support policies conducted for 353 parents was analyzed. The survey included questions about parent awareness of the neonatal hearing screening test period, confirmatory test period, national support for these expenses, and hearing aid support. Also evaluated were the necessity of national guidance and management system for neonatal hearing.
Results
The test time of neonatal hearing screening was correctly recognized by 82.2% of the parents. The percentage increased after the national insurance coverage started in October 2018 in Korea, and the rate was higher for parents who visited an otolaryngology clinic rather than a pediatric clinic. The test time of the confirmatory test was correctly recognized only by 20.4%. National support policy for neonatal hearing screening tests, confirmatory hearing tests, and hearing aids were acknowledged by 50.7%, 43.1%, and 56.1% of the parents, respectively.
Conclusion
These results indicate the necessity of efforts to increase the awareness of neonatal hearing tests and relevant support policies in Korea to ultimately achieve early hearing detection and intervention of neonates and infants in Korea.
Go to :

Keywords: Awareness, Hearing, Neonatal screening, Newborn, Policy
서 론
청력의 정도에 따라 신생아 1000명당 1명에서 6명까지 발생하는 신생아 난청은 양측에서 선천성 고도 난청을 보이는 경우가 1000명당 1명 내지 2명, 신생아 중환자실의 신생아와 난청의 고위험군의 신생아에서는 100명당 2명에서 5명까지 생기는 높은 발생률의 질환이다[
1-
3]. 소리 자극에 의존하는 청각 뇌 발달은 신생아 또는 선천성 난청이 치료 없이 늦게 발견된 경우 청각 뇌발달의 저하 및 2차적인 언어발달, 지능발달, 인지능력, 그리고 학교, 사회생활에서의 장애를 초래해 주변의 도움이 필요한 청각장애인으로 성장하게 된다[
2-
5]. 반면에 선청성 난청을 조기에 발견하여 인공와우수술, 언어재활치료, 보청기 등의 조기 치료를 시행하게 되면 청각장애를 극복하고 청력저하로 인해 발생하는 언어발달 및 지능저하 등의 후유증을 최소화하여 정상적인 신체연령의 수준에 도달하게 하여 정상적 학교 및 사회생활이 가능하게 된다[
6]. 미국영아청각협회 및 한국 신생아청각선별검사 지침에서는 신생아 난청의 조기 진단 및 재활 치료를 위해 생후 1개월 내로 자동이 음향방사검사(automated optoacoustic emissions, AOAE) 또는 자동청성뇌간반응검사(automated auditory brainstem response, AABR)를 통해 신생아청각선별검사를 시행하고, 선별검사에서 어느 한쪽이라도 재검 판정 시 생후 3개월 이내로 청성뇌간반응검사(auditory brainstem response, ABR)를 통해 난청 여부를 확진, 최종 난청 진단 시 생후 6개월 이내로 청각재활치료를 시행하는 1-3-6 원칙을 신생아 난청에 대해 강조하고 있다[
2,
3,
7,
8]. 미국, 영국 등 대부분의 선진국에서는 1990년대부터 위 원칙에 의거하여 선천성 난청을 조기에 진단하고 치료하여 청각장애를 극복하고자 국가차원에서 노력하고 있으며, 이를 법제화하거나 어플을 이용하여 난청관리를 시행하고, 국가에서 지원하는 지역별 난청 코디네이터가 있어 아이가 난청을 진단받았을 경우 적절한 시기에 정밀검사와 보청기 등의 지원을 받을 수 있도록 국가에서 관리와 지원을 해주고 있다[
9,
10].
한국은 2007년 쿠폰을 이용한 2년간의 신생아청각선별검사 시범사업을 거쳐 2009년에서 2018년까지 약 10년간 저소득층 신생아 난청 조기진단사업을 시행한 끝에 2018년 10월 신생아청각선별검사가 건강보험을 받게 되었다[
11]. 이에 국내에서도 모든 신생아들이 경제적인 부담없이 신생아청각선별검사를 시행할 수 있게 되어 출생 후 입원 중 시행할 경우 본인부담금은 없고, 퇴원 후 외래에서 시행할 경우 소득수준에 따른 건강보험 종류에 따라 일부 본인 부담금이 있으나 이 부분도 보건소에 신청 시 환불해주고 있으며, 선별검사에서 재검 판정을 받은 경우 확진검사비의 본인부담금과 3세 미만의 중등도 난청을 가진 영유아에게 양측 보청기까지 지원해주고 있으나 아직 선별검사비와 확진검사비의 신청률은 매년 저조한 편이다[
12]. 이러한 정부의 다양한 지원 정책에도 불구하고 건강보험공단 청구시스템 빅데이터 분석 연구에서 국내 신생아선별검사의 건강보험적용 이후 신생아청각선별검사는 아직 100% 시행되지 못하여, 미실시율은 2019년 출생아 대비 8.1%나 보이고 있다[
13].
이에 본 연구는 신생아 및 영유아 보호자들의 신생아 난청, 조기 진단, 검사에 대한 국가 지원 및 정책에 대한 인지도를 파악하고 의견을 수집하기 위해, 영유아 건강검진을 시행한 보호자를 대상으로 국내 선천성 검사 인지도 및 국가 지원 정책 전반에 대한 설문조사를 시행하였다.
Go to :

대상 및 방법
연구 대상
2021년 3월부터 8월까지 6개월간 한림대학교 강남성심병원 이비인후과 및 소아청소년과 외래, 그리고 순천향대학교 서울병원 소아청소년과 외래에 내원한 영유아 및 보호자를 대상으로 하였다. 영유아 건강검진 1차 신생아시기에서 4차(생후 18-24개월)시기까지 4번의 영유아 검진 중 최소 한번 이상 시행한 영유아를 대상으로 하였으며, 그 보호자 353명에게 국내 신생아 난청 조기 진단에 대한 인지도 및 국가 지원 정책에 대한 설문조사를 시행하였다.
설문조사
설문지 작성은 영유아 보호자 본인이 읽고 작성하는 방식으로 진행하였으며, 보호자가 이해하기 어려운 문항이 있을 경우 검사자가 추가적인 설명을 통하여 작성하도록 하였다.
설문지 구성은 신생아 및 영유아 보호자의 특성에 대한 문항, 선천성대사이상질환, 신생아 난청에 대한 문항으로 구성되어 있으나 본 연구에서는 보호자의 특성과 신생아 난청에 대한 인지도 및 의견에 대한 부분을 분석하였다. 영유아 보호자의 특성에 대한 설문 문항은 거주지역, 연령, 영유아와의 관계, 영유아 검진시기 등에 대한 것으로 구성되었다. 신생아 출산 관련한 설문 문항으로는 출산 병원 종류, 산후조리 장소, 출생 시기가 선별검사 건강보험 적용 시기 전후 여부(2018년 10월 기준)에 대한 것이 포함되었다. 선천성 난청에 대한 설문 항목은 1-3-6 원칙, 신생아청각선별검사 입원 및 외래 본인 부담금 지원 범위, 선별검사에서 재검 판정을 받은 경우 정밀 청력검사 시기와 본인부담금 지원 범위, 영유아 보청기 지원 사업에 대한 인지도에 대한 것과 영유아 건강검진과 연계하여 난청 지원사업을 안내 받는 것에 대한 필요성 여부, 난청에 대한 국가 관리 시스템에 대한 필요성 여부 등에 대한 의견에 관한 것으로 구성되었다(Appendix).
통계 방법
작성한 설문 결과 분석을 위한 통계 프로그램으로 R language ver. 4.0.3 (R Foundation for Statistical Computing, Vienna, Austria)을 사용하였으며 모든 검정의 유의수준은 p<0.05를 기준으로 하였다. 본 연구는 참여자들의 윤리적인 보호를 위해 병원 기관연구윤리심의위원회의 승인을 받았으며(SCHUH 2022-06-013) 참여하는 대상자들에게 연구동의를 얻었다.
Go to :

결 과
임상적 특징
자신의 자녀를 영유아 건강검진을 시행한 보호자는 총 353명이었고, 그중 이비인후과 외래 진료를 통하여 206명(58.4%), 소아청소년과 외래 진료를 통하여 147명(41.5%)을 조사하였다. 자녀를 출산한 병원은 1차 의료기관이 제일 많았으며, 보호자의 산후조리 장소는 산후조리원이 70.8%로 가장 많았다(
Table 1). 이를 통해 분만 후에는 70% 이상의 보호자가 주민등록상의 거주지가 아닌 산후조리원에서 출산 후 2주까지 신생아와 같이 있음을 알 수 있었다. 신생아청각선별검사가 건강보험이 적용된 2018년 10월 이전에 영유아 건강검진을 시행한 경우는 30.6%였고, 그 후에 시행한 경우는 69.4%였다. 영유아 건강검진 1차 시기인 생후 14-35일에 검진을 시행한 보호자는 238명으로 가장 많았으며, 검진을 이미 시행하였거나 검진을 시행해본 적이 없는 보호자 등은 68명이었다. 설문에 참여한 영유아 및 보호자의 거주지역은 수도권이 가장 많았으며 그 외는 전국에 걸쳐 골고루 분포되어 있었다(
Fig. 1).
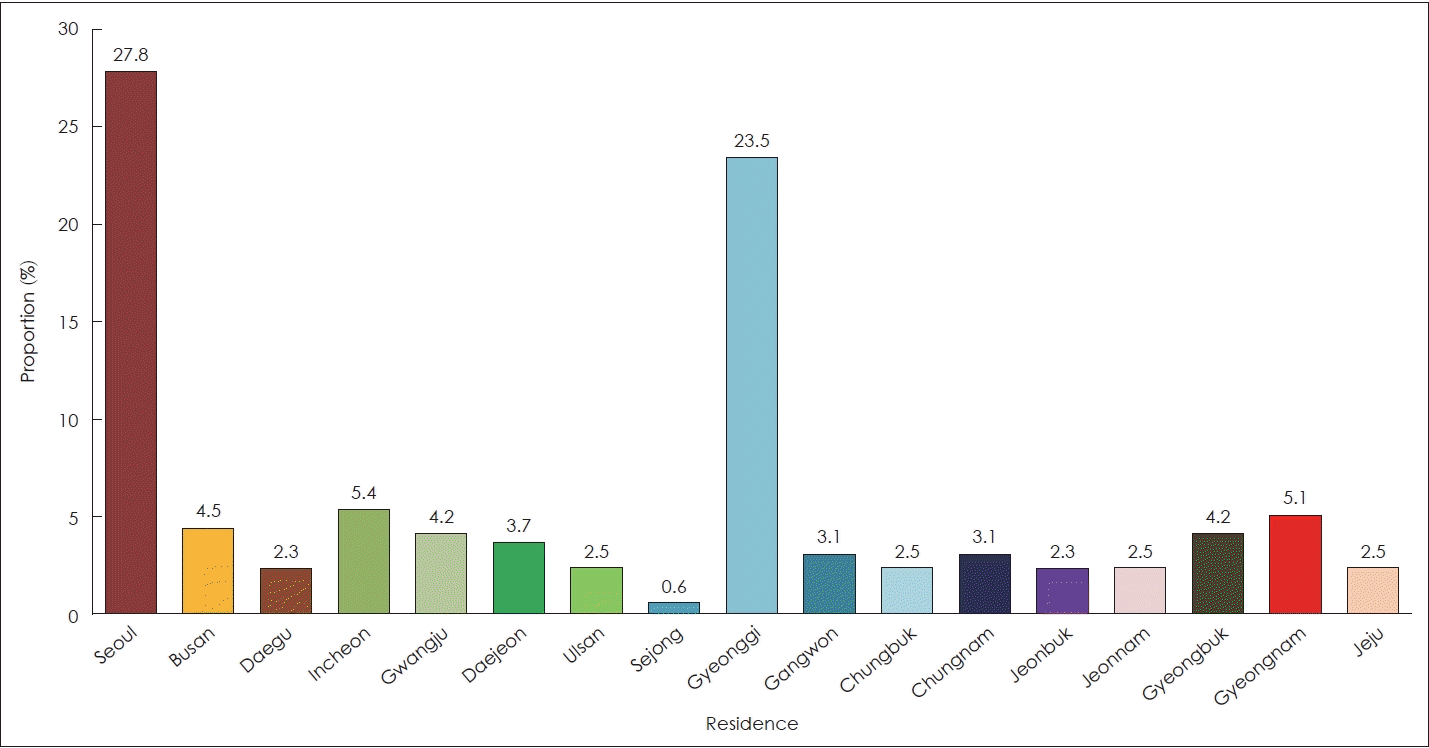 | Fig. 1.Residence of the parents and infants who participated in this survey in Korea. 
|
Table 1.
Clinical characteristics (n=353)
|
Characteristics |
n (%) |
|
Birth place |
|
|
University hospital |
81 (22.9) |
|
General hospital |
81 (22.9) |
|
Local clinic |
182 (51.6) |
|
Maternity center |
6 (1.7) |
|
Others |
3 (0.8) |
|
Postnatal care place |
|
|
Hospital |
11 (3.1) |
|
Postpartum care center |
250 (70.8) |
|
Home |
66 (18.7) |
|
Cousin’s house |
21 (5.9) |
|
Others |
5 (1.4) |
|
Birth date |
|
|
Before Oct. 2018 |
108 (30.6) |
|
After Oct. 2018 |
245 (69.4) |
|
National Infant Health Checkup date |
|
|
1st Infant Health Checkup (14-35 days of birth) |
238 (67.4) |
|
2nd Infant Health Checkup (4-6 months of birth) |
222 (62.9) |
|
3rd Infant Health Checkup (9-12 months of birth) |
171 (48.4) |
|
4th Infant Health Checkup (18-24 months of birth) |
110 (31.2) |
|
Others |
68 (19.2) |

선천성 난청 조기 진단에 대한 인지도
정상적 언어발달을 위해 학회에서 권고하는 신생아 출생 후 1개월 이내로 시행하는 신생아청각선별검사에 대하여, 그 시기를 알고 있는지에 대한 질문에 290명(82.2%)이 ‘알고 있다’고 하였다(
Fig. 2A). 건강보험 적용(2018년 10월) 이전과 이후를 비교하였을 때에는 적용 전 총 108명의 응답자 중 68.5%인 74명이 ‘알고 있다’고 대답한 것에 비해, 적용 이후로는 245명의 응답자 중 88.2%인 216명이 ‘알고 있다’고 대답해 이를 통해 건강보험 적용 이후로 신생아청각선별검사에 대한 증가된 인지도를 확인하였다. 또한 신생아청각선별검사에서 재검이 나온 환아들은 출생 후 3개월 이내에 청각 확진 검사인 ABR을 받기를 학회에서 권고하고 있는데, 이 시기를 제대로 알고 있는 보호자는 20.4%뿐이었다(
Fig. 2B).
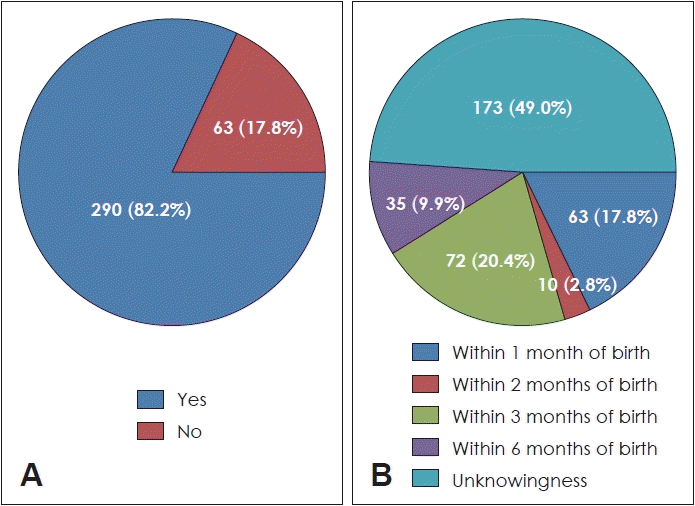 | Fig. 2.Awareness of the test time for neonatal screening and confirmatory hearing tests. Answers to questions “All newborns must undergo a neonatal screening test for normal language development within one month of birth. Do you know about this?” (A), and “All newborns with a refer result on either ear in the screening test must take a confirmatory hearing test (ABR). Do you know when?” (B). 
|
선천성 난청 국가 지원 정책에 대한 인지도
신생아청각선별검사가 건강보험이 적용되어 신생아 출생후 입원 기간 중 신생아청각선별검사를 시행한 경우 건강보험 에서 전액 지원하는 것을 알고 있는지에 대한 설문조사에서약 절반 정도인 50.7%의 보호자가 이에 대해 인지하고 있었다(
Fig. 3A). 건강 보험 이전에 인지하고 있던 비율이 21.3% (108명 중 23명)였던 것에 비해, 건강보험 이후의 비율은 63.7% (245명 중 156명)로 그 인지도가 증가한 것을 알 수 있었다. 외래별로는 소아과 외래에 내원한 147명의 보호자 중 30.6%인 45명만이 사업에 대해 인지하고 있었고, 이비인후과 외래는 206명 중 65%인 134명이 인지하고 있었다.
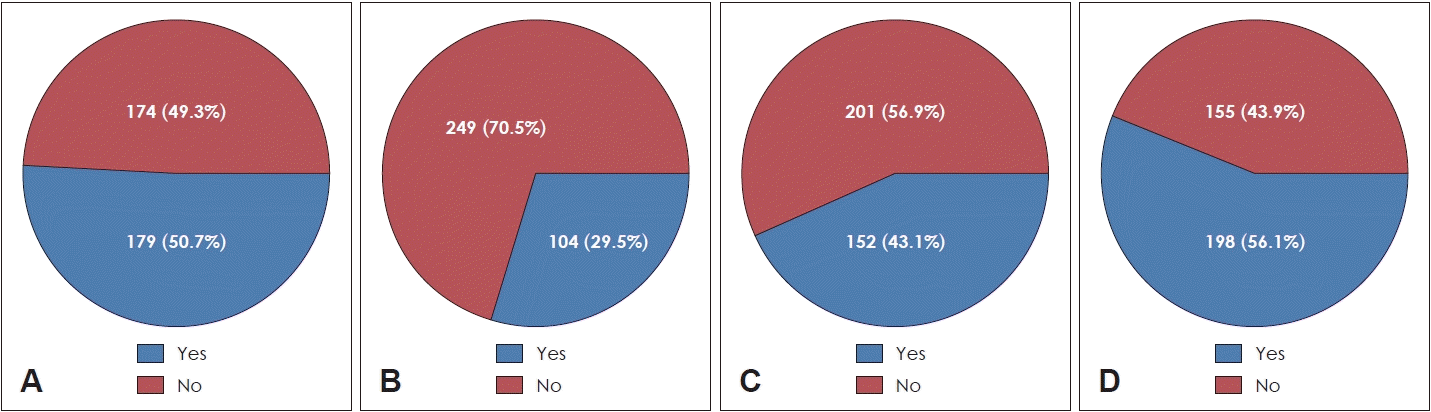 | Fig. 3.Awareness of the national policy for neonatal and infant hearing. Answers to questions “Korean national health insurance fully covers neonatal hearing screening tests performed during hospitalization after birth since Oct. 2018. Do you know about this?” (A), “Neonatal hearing screening tests performed in the outpatient clinic require 5%–20% of self-payment. Do you know about this?” (B), “Confirmatory hearing tests after neonatal hearing screening tests are supported by sending the receipt within one year. Do you know about this?” (C), “The Korean government supports hearing aids to infants diagnosed with hearing loss. Do you know about this?” (D). 
|
신생아가 퇴원 후 외래에 내원하여 청각선별검사를 시행한 경우 의료기관과 건강보험 종별에 따라 5%-20%의 본인부담금(AABR: 2410-9620원)이 생기는데, 이에 대한 인지도 조사에서는 104명(29.5%)만이 이에 대하여 인지하고 있었다(
Fig. 3B). 외래에서 청각선별검사를 시행하고, 재검 판정 후 시행한 정밀청력검사에 대해 출생 후 1년 이내에 검사결과지, 영수증, 검사비 세부내역서를 전국 보건소에 제출할 경우 본인부담금을 지원하는데 이에 대한 인지도 설문조사에서는 43.1%만이 인지하고 있는 것으로 나타났다(
Fig. 3C). 건강보험 이전에는 108명의 응답자 중 15.7%인 17명만이 사업에 대해 ‘알고 있다’고 대답했으나 건강보험 이후로는 245명의 응답자 중 55.1%인 135명이 ‘알고 있다’고 대답하였고, 외래 별로는 소아과 외래 내원 보호자 147명 중 12.2%인 18명만이 사업에 대해 인지하고 있는 것에 비해 이비인후과 외래 내원 보호자는 206명 중 65.1%인 134명이 인지를 하여 진료과별로 차이를 보이는 것으로 나타났다.
영유아 보청기 지원사업에 대한 설문 조사 결과에서는 56.1%의 보호자들이 정부의 영유아 보청기 지원사업에 대하여 인지하고 있었다(
Fig. 3D). 이는 건강보험 적용 이전의 108명의 응답자중에서는 39명(36.1%)이 ‘알고 있다’고 답했으나, 건강보험 이후로는 245명중 159명(64.9%)이 ‘알고 있다’고 답해 정부 지원에 대한 인지도가 건강 보험 이후로 증가한 것을 알 수 있었다. 방문한 외래별로 분류하여 이를 분석하였을 때 소아과 외래에 방문한 147명의 보호자 중 19%(28명)만이 사업을 인지하고 있었고, 이는 이비인후과 외래 방문 보호자 206명 중 82.%(170명)이 사업을 인지하는 것과 유의하게 차이가 나는 것을 알 수 있었다(
p<0.001).
선천성 난청 조기 진단과 국가 정책에 대한 의견
외래에서 청각선별검사를 시행한 후 본인부담금(AABR: 2410-9620원)을 지원받기 위해 보건소에 방문할 의사가 있는 지에 대한 설문조사에서 54.7%만이 지원받을 의사를 표했다. 지원받을 의사가 없는 166명의 보호자를 대상으로 이유를 물어본 결과 ‘보건소까지의 방문이 번거롭기 때문에’가 절반 이상이었고, 그 외로 지원금이 작아서와 실손보험에서 이미 지원을 받아서 등이 있었다(
Table 2).
Table 2.
Reasons for not claiming outpatient co-insurance support for neonatal hearing screening tests (n=166)
|
Reasons |
n (%) |
|
Visiting the public health center is inconvenient |
85 (51.2) |
|
The amount is small |
47 (28.3) |
|
Supported by other private insurance |
11 (6.6) |
|
Others |
23 (13.9) |

신생아청각선별검사, 재검 시 필요한 청력 확진검사의 시기, 그리고 난청 진단 시 지원 프로그램의 안내가 필요한지 등에 대해 설문조사를 한 결과 94.6%의 보호자가 그 필요성을 인정하였고(
Fig. 4A), 이는 건강보험 전후 및 진료과별로 비교해 보았을 때 유의한 차이를 보이지 않았다. 신생아 청력저하에 대한 국가적인 정책 시스템이 필요한지에 대한 설문에서는 82.7%가 필요하다고 대답하였다(
Fig. 4B).
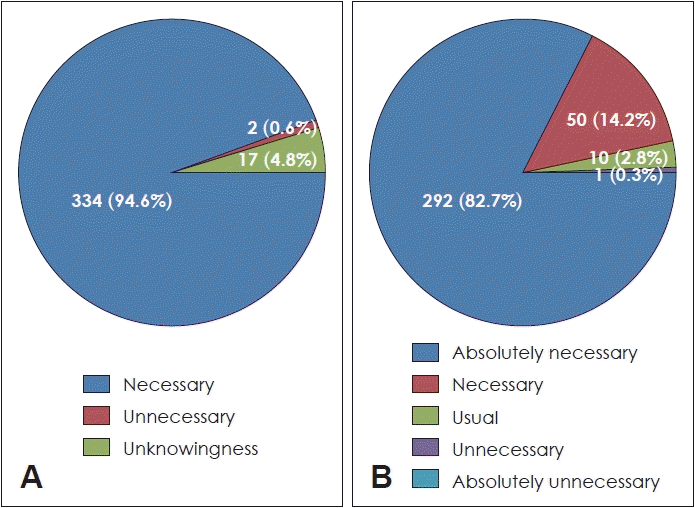 | Fig. 4.Parent opinion on the national policy of neonatal and infant hearing. Answers to questions “Do you think national guidance is necessary for neonatal hearing screening test, confirmatory test, and government support programs, etc.?” (A), “Do you think a national management system of neonatal and infant hearing is necessary?” (B). 
|
신생아 선별검사의 원활한 시행을 위해 필요한 사항에 대한 설문조사에서 총 353명의 보호자 중 113명(32%)이 ‘결과 이상 시 관할 보건소 및 정부기관에서 병원과 의사를 안내해 주는 문자 또는 전화 등의 통보 시스템 구축’ 필요성을 답하였고, 101명(28.6%)이 ‘TV, 라디오, 블로그 등을 통한 보호자들에 대한 적극적 대국민 홍보 안내’가 필요하다고 하였다.
Go to :

고 찰
선천성 고도 난청은 신생아 1000명당 약 1-3명, 중등도 이상의 난청은 약 4-6명 정도로 보고되는 질환으로 다른 선천성 질환에 비해 매우 높은 발생률을 보인다[
1-
3]. 청력과 언어를 담당하는 청각 뇌는 소리 자극에 의해 발달하게 되는데, 생후 2세까지 대부분의 발달이 이루어지며 특히 생후 1년 이내에 소리를 듣지 못하면 청각 뇌의 발달에 지장을 초래하게 된다. 따라서 신생아 청력 보전에는 조기 발견 및 치료가 가장 중요하며, 실제로 선천성 난청이 있어도 조기 발견 및 치료가 이루어진다면 정상에 가까운 언어발달을 기대할 수 있다. 선천성 난청의 절반 정도는 가족력이나 다른 위험인자 없이 발생하며[
14,
15], 신생아의 난청을 발견하기는 쉽지 않으므로 신생아의 청각선별검사 시행은 필수적이라 할 수 있다. 선청성 난청의 조기 발견을 위하여 선진국에서는 정부 차원의 지원 및 선별검사 시스템을 도입하고 있으나[
13], 우리나라에서는 2018년 10월이 되어서야 신생아청각선별검사가 보험 급여화 되었다. 하지만 아직까지도 많은 산모들은 이에 대해 잘 알지 못하고 아이의 신생아청각선별검사를 놓치는 경우가 많은 실정이다[
13].
신생아청각선별검사는 출생 후 한달 내에 입원 시 혹은 외래에서 시행하며, 자동이음향방사검사(AOAE) 또는 자동청성뇌간반응검사(AABR)를 사용하여 시행한다. 검사 결과 통과(pass)가 아닌 재검(refer)이 나온 경우 2차 청각선별검사를 하거나 확진 검사인 청성뇌간반응검사(ABR)를 생후 3개월 이내에 실시하도록 권고하고 있다. 이에 대한 비용은 2018년 10월부터 모두 정부에서 본인부담금까지 지원하고 있어 실제로 보호자는 무료로 검사를 받을 수 있으며, 확진 검사에서 난청이 진단된 경우 영유아 보청기 및 인공와우수술 등을 난청의 정도에 따라 정부 지원을 받을 수 있다. 이에 대한 내용은 모두 보건복지부에서 전 국민을 대상으로 홍보하고 있으며, 지원 내용 및 지원 기준 등에 대해 신생아청각선별검사 온라인교육사이트(
www.hearingscreening.or.kr)를 운영하며 상세히 공고하고 있다. 2007년부터 시행되어 온 영유아 국가건강검진은 2021년 1월부터 신생아시기가 추가되고 모든 시기의 문진 항목이 새로 개편되면서 청각 부분도 선천성 난청에 대한 문진 항목이 수정 보완되었다. 이와 더불어 신생아 선별검사에 대한 사후관리의 연계 필요성이 대두되는 등 국가적으로 관심이 증대되었으나, 이에 대한 국내 보호자들의 인지도가 어느 정도인지 알려져 있지 않은 실정이며 그 조사가 이루어진 적이 없다.
본 연구 결과 신생아청각선별검사의 시행 시기에 대해 국내 보호자들의 17.8%는 정확히 그 시기를 알고 있지 않아 시기를 놓칠 가능성이 있어 이에 대한 교육이 필요한 것이 드러났으며, 건강보험 적용 이후에 그 인지도가 증가한 것을 미루어 볼 때 정부의 비용 지원 및 홍보가 인지도를 높이는 것을 알 수 있었다. 청각 확진 검사에 대한 인지도는 선별 검사에 비해 더욱 낮아, 확진 검사가 필요한 환아의 경우 그 시행이 늦춰지고 치료 시기를 놓치는 위험이 있음이 나타났다. 청력 선별 검사 및 확진 검사, 보청기 지원 등에 대한 정부 지원 정책에 관해서는 국내의 약 절반 정도의 보호자만 그 내용에 대하여 인지하고 있었으며, 향후 이에 대한 정부 지원 홍보를 통해 그 인지도를 증가시킨다면 적절한 시기의 선별 검사 및 확진 검사와 더불어 보청기 등의 조기 재활 치료 시행의 증가를 이룰 수 있을 것으로 기대된다. 특히 소아과 외래를 통한 방문인 경우 이비인후과 외래를 통한 경우보다 보호자들의 인지도가 낮은 것을 보았을 때, 소아과 외래에서 더욱 적극적인 홍보 및 안내가 필요할 것으로 사료된다.
신생아청각선별검사의 본인부담금을 지원받는 방법이 번거롭다고 절반 이상의 보호자들이 호소한 것은, 앞으로 더욱 편한 지원 프로세스가 필요하고 이를 통해 지원뿐만 아니라 실제 검사 시행 비율도 높일 수 있음을 보여준다. 대부분의 보호자들이 청각 검사 및 지원 프로그램에 대한 안내가 필요하다는 결과 또한 더욱 적극적인 정부의 홍보 및 지원을 통하여 조기 검사 시행률 및 조기 치료의 시작을 높일 수 있음을 보여준다. 특히, 출생 시 병원이나 산후조리원에서 신생아 1달의 기간 중 많은 시간을 보내는 결과를 보았을 때, 이 때를 활용한 적극적인 안내 및 검사 시행이 효과적이라 할 수 있겠다.
국내 신생아청력선별검사의 정부 지원 후 처음으로 우리나라 보호자들의 선천성청력선별검사 및 국가 지원 정책에 대한 인지도를 본 연구를 통하여 규명하였다. 정부 지원에도 불구하고 아직까지 선천성청력선별검사의 시행 기관에 따른 지원 및 비용 청구 방법, 확진 검사의 시행 기간 및 지원 비용에 대한 내용, 그 후 보청기 등 치료 지원 정책에 대한 보호자들의 인지도가 부족한 것이 드러났다. 반면에, 향후 대국민 안내 및 홍보 등을 통하여 국민의 인지도를 증가시킨다면 우리나라 신생아 및 영유아 난청의 조기 발견 및 치료가 향상될 가능성을 보았다고도 할 수 있다. 복지부와 정부에서는 영유아 건강검진의 청각 문진과 복지부 난청지원사업을 연계하여 청각 문진에서 재검 판정을 받았다고 하거나 난청 진단을 받았다고 응답한 경우 해당 복지부 지원정책이 있음을 문자로 알려주거나 국가 난청 코디네이터를 운영하여 직접 전화로 알려주는 서비스 등을 제공하면 근본적이고 효과적인 지원이 될 수 있다. 학회에서도 난청과 영유아 건강검진을 담당하는 복지부 및 질병관리청에게 지속적으로 이슈를 제공하고, 공청회 등을 통해 문제점과 방안을 제시하면서, 국내외 귀의 날을 통해 WHO의 매년 난청 조기 진단과 재활에 대한 문구와 국내외 지원정책을 연계하여 홍보하고, 다양한 이벤트를 여는 등 국민적인 관심을 갖게 할 수도 있다. 특히, 이비인후과 의사들은 만 3세 미만의 중등도 난청 영유아들이 양측 보청기 지원을 받을 수 있도록 해당 보호자에게 적극적으로 안내하고 조기 치료를 통한 정상적인 언어발달과 조음이 가능하도록 노력해야 할 것이다.
본 연구에서는 기존에 보호자들이 어디에서 정부 난청사업에 대하여 정보를 얻었는지에 대해서는 조사하지 않았다. 이 연구의 다른 한계점으로는 서울의 대학병원에서 수집한 자료로, 지역별로 통계가 다를 수 있다는 점이다. 영유아 보호자들의 정부 난청사업에 대한 인지도를 증가시키기 위해서는 복지부, 이비인후과, 소아과 학회 및 의사의 노력이 모두 필요할 것이다. 본 연구에서 드러난 바와 같이 보호자들의 90% 이상은 관리 시스템 및 부서의 필요성을 호소하였지만, 20-30년 먼저 시행한 선진국과 비교해 보았을 때 우리나라는 난청 통계관리시스템과 난청을 총괄하여 관리하는 부서가 없는 실정이다. 선진국처럼 국가차원에서 난청 관리를 시행하는 부서, 직원, 어플 등을 설립하고 대국민 홍보 및 지원 증대를 시행하여 국내 신생아 및 영유아 보호자들의 인지도를 올리고 정부 지원을 통한 검사 및 치료 시행의 증대를 이룬다면, 궁극적으로 우리나라 영유아 난청의 조기 발견 및 치료 달성을 이룰 수 있을 것으로 기대한다.
Go to :

ACKNOWLEDGMENTS
This study was supported by the Ministry of Health and Welfare’s policy task (Research on efficiency of Newborn Screening Test linked to National Infant Health Checkup Program) in 2021. We would also like to express our deepest gratitude to Moon-Geum Son, Ky-Young Chung, Tae-Ha Lee, and all those from the Division of Childbirth Policy, the Ministry of Health and Welfare who contributed to this work.
Go to :

Notes
Go to :

REFERENCES
1. Mehl AL, Thomson V. Newborn hearing screening: The great omission. Pediatrics. 1998; 101(1):E4.
2. American Academy of Pediatrics; Joint Committee on Infant Hearing. Year 2007 position statement: Principles and guidelines for early hearing detection and intervention programs. Pediatrics. 2007; 120(4):898–921.
3. Joint Committee on Infant Hearing; American Academy of Audiology; American Academy of Pediatrics; American Speech-Language-Hearing Association; Directors of Speech and Hearing Programs in State Health and Welfare Agencies. Year 2000 position statement: Principles and guidelines for early hearing detection and intervention programs. Pediatrics. 2000; 106(4):798–817.
4. Yoshinaga-Itano C, Sedey AL, Coulter DK, Mehl AL. Language of early- and later-identified children with hearing loss. Pediatrics. 1998; 102(5):1161–71.
5. Coplan J. Deafness: Ever heard of it? Delayed recognition of permanent hearing loss. Pediatrics. 1987; 79(2):206–13.
6. Yoshinaga-Itano C, Sedey AL, Wiggin M, Mason CA. Language outcomes improved through early hearing detection and earlier cochlear implantation. Otol Neurotol. 2018; 39(10):1256–63.
7. Joint Committee on Infant Hearing. Year 2019 position statement: Principles and guidelines for early hearing detection and intervention programs. J Early Hear Detect Interv. 2019; 4(2):1–44.
8. Korean Audiological Society. Korean newborn hearing screening guideline update. 2nd ed. Seoul: Korean Audiological Society;2018.
11. Park SK, Chang J, Chung YS, Oh SH. Analysis of the effectiveness of coupon-mediated newborn hearing screening program through comparison of two government-funded pilot projects in South Korea. Int J Pediatr Otorhinolaryngol. 2020; 136:110256.
13. Choi KY, Park SK, Choi S, Chang J. Analysis of newborn hearing screening results in South Korea after national health insurance coverage: A nationwide population-based study. Int J Environ Res Public Health. 2022; 19(22):15052.
14. Seo G, Choi HG, Jang S, Choi S, Lee SR, Park SK. Analysis of the referral rates of newborn hearing screening test according to childbirth delivery methods in neonatal care units. J Clin Med. 2021; 10(13):2923.
15. Choi KY, Lee BS, Choi HG, Park SK. Analysis of the risk factors associated with hearing loss of infants admitted to a neonatal intensive care unit: A 13-year experience in a university hospital in Korea. Int J Environ Res Public Health. 2020; 17(21):8082.
Go to :








 PDF
PDF Citation
Citation Print
Print




 XML Download
XML Download