Abstract
Chylothorax, the accumulation of chyle in the pleural space, is a rare condition, but can lead to serious complications in neonates. Conservative therapy for chylothorax includes enteral feeding with medium-chain triglyceride-enriched diet or parenteral nutrition and administration of octreotide. Surgical management is considered in cases where there is no response to conservative therapy; however, the standardized approach to refractory neonatal chylothorax is still controversial. Chemical pleurodesis can be used when medical therapies for chylothorax fail, to avoid more invasive surgical procedures. We report an extremely preterm infant born at 26 weeks of gestation with refractory chylothorax after patent ductus arteriosus ligation. The infant was successfully treated with pleurodesis using 4% povidone-iodine, without long-term side effects.
유미흉(chylothorax)은 흉강 내에 유미(chyle)가 축적되는 상태를 의미하며, 신생아에서는 선천성 유미흉이 가장 흔한 원인이며, 심혈관계 수술 후 합병증으로 발생하기도 한다. 보고에 따르면 소아의 선천성 심장질환 수술 후 1.3%–9.5%의 빈도로 유미흉이 발생하는 것으로 알려져 있다[1]. 유미흉은 그에 대한 적절한 진단 및 치료가 이루어지지 않을 경우 심각한 호흡기적, 대사적, 면역학적, 영양적인 합병증을 야기할 수 있으며, 이는 생명을 위협하는 문제가 될 수 있다[2]. 본 저자들은 초미숙아에서 동맥관개존증 결찰술 후 발생한 유미흉이 보존적 치료에 반응을 보이지 않아 포비돈-요오드(povidone-iodine)를 이용한 흉막유착술(pleurodesis)을 시행하여 성공적으로 치료한 1예가 있어 보고하는 바이다.
환아는 재태 연령 26주 1일, 출생체중 920 g, 자연분만으로 국민건강보험 일산병원 산부인과에서 출생한 여아로, Apgar 점수는 1분에 4점, 5분에 5점이었다. 산모는 35세로 자궁경부무력증, 조기양막파수, 조기진통이 있었으며 이외 특이 과거력은 없었다. 환아는 신생아호흡곤란증후군이 있어 분만실에서 기관 삽관 시행 및 폐계면활성제(Curosurf®, Chiesi Farmaceutici SPA, Parma, Italy) 투여하였으며 출생 17시간 후 기관 삽관 제거하고 비침습적 양압환기를 시행하였다. 출생 5일째 시행한 심초음파에서 동맥관개존증이 확인되었으며 수액 제한 및 정맥 내 ibuprofen 1주기 투여하였으나 혈역학적으로 의미 있는 증상이 지속되어 출생 27일째에 동맥관 결찰술을 시행하였고 흉관(chest tube)을 삽입하였다.
동맥관 결찰술 시행 다음날 좌측 흉강 내에 다량의 흉수가 흉부방사선 사진(Figure 1A)에서 확인되었으며, 흉관을 통해 배액 된 흉강액은 옅은 맑은 노란색을 띄었고 검사 상 pH 7.0, 백혈구 8,100/mm3, 중성구 81/mm3 (백혈구의 1%), 림프구 7,452/mm3 (백혈구의 92%), 단핵구 486/mm3, 중성지방 127 mg/dL, 콜레스테롤 <20 mg/dL, 총단백질 2,300 mg/dL, 알부민 1,700 mg/dL, 당 75 mg/dL, LDH 199 IU/L이었다. 세균 배양 검사에서 균은 자라지 않았다. 흉막액 성분 상 중성지방이 높고 백혈구 중 림프구가 대부분을 차지하여 유미에 합당한 결과를 보여 동맥관개존증 수술 후 발생한 유미흉으로 진단하였다. 금식 및 SMOFlipid® (Fresenius Kabi AG)를 포함한 총정맥영양(total parenteral nutrition, TPN)을 지속하는 보존적 치료를 하였지만 흉수의 양은 줄어들지 않았고 최대 184.8 mL/day (130.1 mL/kg/day)까지 배액이 되었다(Figure 2). 다량의 흉수 배액이 지속됨에 따라서 저알부민혈증과 대사성 산증이 발생하였으며, 저나트륨혈증과 저혈압이 지속되었다. 환자의 혈액 검사 결과에 따라 혈관 내 용적유지를 위해 신선동결혈장 수혈 및 알부민 주입 등의 치료를 지속하였으며, 혈압 유지를 위해 승압제가 필요하였다. 보존적인 치료만으로 유미의 양이 감소하지 않는 상태가 지속되어 동맥관 결찰술 후 9일째에 정맥 내 octreotide 투여를 시작하였다. Octreotide는 0.5 μg/kg/hr의 용량으로 시작되어 15 μg/kg/hr까지 증량하였으나 효과가 없었고, octreotide에 대한 부작용으로 괴사성 장염(necrotizing enterocolitis, NEC)이 의심되어 동맥관 결찰술 시행 후 19일째에 octreotide 투여를 중단하였다(Figure 1B).
Octreotide 중단 시 흉수 배액양은 162.6 mL/day (116.1 mL/kg/day)로 다량의 유미흉이 지속되고 있었다. 그러나 환자의 몸무게가 1,390 g이었으며, 저혈압과 대사성 산증이 반복되어 전신마취를 동반한 수술적인 치료를 고려할 수 없을 것으로 판단하였고, 동맥관 결찰술 19일째 포비돈-요오드 흉막유착술을 시행하였다. 흉막유착술을 시행하기 전 환아의 갑상선자극호르몬은 0.68 mIU/L였으며, 크레아티닌은 0.55 mg/dL로 정상이었다. 10% 포비돈-요오드 용액 1.2 mL와 생리식염수 1.8 mL를 섞어 4% 농도로 희석시킨 포비돈-요오드 용액을 5 cc 주사기에 채우고 22 G 바늘을 사용해 3 mL (2 mL/kg)를 흉막천자를 통해 주입하려고 했으나 주입 과정 중 일부가 손실되어 1.5 mL만 흉강 내로 주입되었다. 첫 번째 흉막유착술 시행 후 흉수 배액양은 133.9 mL/day (96.3 mL/kg/day)로 양이 감소하는 것으로 보아 흉막유착술이 효과가 있다고 판단하였다. 그러나 흉관의 기능이 원활하지 않아 기흉이 증가하여 다음날 새로운 흉관을 삽입하면서 전일과 동일하게 희석한 포비돈-요오드 용액 2 mL를 추가적으로 주입하였다. 주입 당시 혈압은 50/28 mm Hg, 심박동수 164회/분, 호흡수 38회/분, 비침습적 양압환기법(non-invasive positive pressure ventilation) FiO2 0.35에서 산소포화도 94% 유지되고 있었으며 주입 직후 활력징후의 차이는 보이지 않았다. 투여 5시간째 정맥혈 가스 검사상 이산화탄소가 저류되어 기관 삽관 및 고빈도 진동환기요법 치료가 필요하였다. 두 번째 흉막유착술 시행일 이후부터 흉수 배액양은 27.7 mL/day (19.5 mL/kg/day)로 현저히 감소하였고, 3일째부터는 모유수유를 시작하였으나 흉수가 배액되지 않았으며 7일째에는 흉관을 제거할 수 있었다(Figures 1C, 2). 기관 삽관은 두 번째 흉막유착술 시행 10일째에 발관하였다.
두 번째 흉막유착술 시행 당일 소변량이 0.5 mL/kg/day로 감소하였으나 다음날부터 1 mL/kg/day 이상 유지되었다. 혈중 크레아티닌 농도는 점차 증가하여 두 번째 흉막유착술 시행 10일째 2.72 mg/dL까지 상승하였으나 시술 18일째에는 0.66 mg/dL로 회복되었다. 흉막유착술 시행 9일째 시행한 복부 초음파검사상 미만성 신질환을 시사하는 양측성 신실질 초음파 음영 증가 소견이 관찰되었다. 갑상선자극호르몬은 흉막유착술 시행 24일째 7.29 mIU/L로 약간 증가하였으나, 41일째에는 3.29 mIU/L로 정상화되었다. 유리 티록신(free T4)과 삼요오드티로닌(T3)도 각각 1.70 ng/dL, 108 ng/dL로 정상이었다.
환아는 생후 5개월(교정연령 47주)에 4.49 kg의 체중으로 신생아집중치료실에서 가정으로 퇴원하였다. 퇴원 시에는 기관지 폐이형성증으로 인하여 수유 시에만 보조적인 간헐적 산소치료를 필요로 하였다. 미숙아 망막증 소견은 보이지 않았고, 퇴원 시 혈중 크레아티닌 농도는 0.21 mg/dL였다. 교정연령 8개월에 외래 추적 시 시행한 복부 초음파에서도 양측성 미만성 신질환 외에 특이 소견은 보이지 않았고 신기능은 정상이었다. 교정연령 20개월에 신기능 검사 및 복부초음파를 추적검사 예정이다. 현재 환아는 21개월(교정연령 17개월)이며 산소 요구량 없이 생활 중이고 독립 보행이 가능하나 발달지연으로 인해 재활치료 중이다.
신생아의 유미흉은 소아에서 유병률이 5,775–24,000명 중 1명으로 매우 드문 질환이지만 신생아기 흉막삼출의 가장 흔한 원인이며, 사망률이 64%에 이를 수 있는 심각한 질환이 될 수 있다[3]. 유미는 맑고 노란색을 띠며 경구 영양을 한 후에는 우윳빛으로 변하게 되는데 다량의 단백질, 지방, 림프구를 포함한다. 유미흉은 흉수의 중성지방이 110 mg/dL 이상이고 콜레스테롤이 혈장보다 낮아 혈장과의 비율이 1.0 미만이며 백혈구가 1,000/mL 이상이고 그 중 림프구가 80% 이상일 때 진단할 수 있다. 또한 지단백 전기영동을 이용하여 유미지립의 존재를 확인하여 확진할 수 있다. 가성유미는 감염이나 흉막 내 종양에 의하여 만성적으로 발생하며 혼탁하고 우윳빛을 띄며 림프구가 적고 중성지방이 낮고 콜레스테롤이 높아 혈장과의 비율이 1.0 이상으로 나타난다[2]. 유미흉이 지속되면 흉수를 통해서 림프구, 단백질, 면역글로불린, 전해질, 지방 등이 소실되어 감염에 취약하게 되며, 영양의 불균형을 가져온다. 또한 치료 과정에서 금식, 기관 삽관, 흉관과 중심정맥관 거치의 장기화 등으로 인해 합병증 발생의 가능성이 더 높아지게 된다.
유미흉에 대한 보존적 치료 방법으로는 흉관 삽입술을 시행하여 배액하고 림프관을 통하지 않고 직접 문맥으로 흡수되는 중쇄 중성지방(medium-chain triglyceride) 분유 수유나 금식과 총 정맥영양을 우선적으로 시도해볼 수 있다. 다음 단계의 치료로는 복부 내장으로의 혈류를 감소시키는 somatostatin 또는 octreotide를 투여할 수 있다[2,4,5]. Somatostatin과 octreotide의 투여는 비교적 안전하지만, 포도당 불내증, 갑상선기능 저하증, 경련, 구역감, 설사, 신기능 저하, NEC, 간기능 장애, 아나필락시스가 부작용으로 발생할 수 있다[4,5]. 본 환아에서는 octreotide를 10일 동안 최대 용량인 15 μg/kg/hr까지 높여 사용하였음에도 반응이 없었으며, 장내 혈류를 감소시키는 부작용으로 인해 복부 팽만과 복부 X-ray 에서 장폐색 소견을 보여 NEC 의심 하에 중단을 하였다. Octreotide 치료는 70%에서 효과적인 것으로 보고되고 있으나 적절한 용량과 사용기간에 대한 치료방침은 정립되어 있지 않다[5].
이와 같은 내과적 치료를 통한 유미의 양의 감소와 흉관(thoracic duct)의 치유가 실패했을 경우에는 수술적 치료를 고려해야 한다. 유미흉에 대한 수술적 치료로 직접적인 흉관결찰술을 시행할 수 있으며, 그 외에 흉복막 우회술, 투시검사 유도하 경피적 복벽 경유 흉관 색전술이 있다[2]. 유미흉이 있는 경우 흉관결찰술을 시행하는 적응증은 아직 확실히 정립되어 있지 않으나, 보존적 치료에도 불구하고 3–4주간 배액이 지속되거나 배액 양이 10 mL/kg/day 이상일 때 수술적 치료가 고려된다[2,6]. 또한 흉관결찰술을 하여도 유미흉이 줄어들지 않거나 재발하는 경우도 있어 수술을 결정함에 있어 유미액의 양과 기간 외에도 많은 고려가 필요할 것으로 생각된다. 특히 침습적인 수술적 치료를 시행하기 어려운 영아에서는 약물을 사용하는 흉막유착술이 대안이 될 수 있다.
흉막유착술은 약물을 이용하여 흉막 사이의 유착을 유발하여 림프액이나 유미의 유출을 막는 방법으로, 테트라사이클린(tetracycline), 활석(talc), 블레오마이신(bleomycin), 섬유소 접착제(fibrin glue), 포비돈-요오드, OK-432 (picibanil) 등이 사용될 수 있다[2]. 신생아에서는 viscum album, oxytetracycline, OK-432 그리고 포비돈-요오드를 사용한 소수의 증례보고들이 있다[7-9]. 포비돈-요오드가 흉막을 유착시키는 기전은 불분명하지만 경화용액(sclerosing solution)의 낮은 pH (pH 2.97)와 요오드의 강한 산화력 및 세포독성으로 인해 염증반응을 유발하여 작용하는 것으로 보인다[10].
포비돈-요오드 흉막유착술은 주로 성인의 악성흉수 치료에서 비교적 안전하고 효과적인 치료로 사용되고 있으나, 10% 포비돈-요오드 용액을 사용하는 경우에 이 용액에 포함되어 있는 요오드산염이 망막색소상피를 파괴시켜 시력이 상실된 성인 증례보고도 있었다[11]. 그러나 4%의 농도에서는 요오드산염의 중독량인 체중당 10 mg의 농도에 못 미치게 되며 신생아에서 망막증이 보고된 예는 없었다. 그 외의 포비돈-요오드 흉막유착술의 주요 부작용으로는 흉통, 저혈압, 알레르기 반응, 갑상선 중독증이 보고되고 있어 시술 전후 갑상선기능검사를 시행하고 활력징후에 대한 모니터링이 필요하다[12].
신생아에서의 포비돈-요오드를 사용한 흉막유착술을 보고한 이전 연구들을[6,10,13-20] 살펴보면 본 연구를 포함하여 총 20예가 보고되었는데(Table 1), 진단명은 대부분 선천성 유미흉이었으며 수술 후 발생한 유미흉은 5예 있었다[17]. 출생체중 1,000 g 미만의 초극소 저체중출생 미숙아는 본 연구를 포함하여 3예가 보고되었는데[15,17], 그 중 1예는 기흉에서 포비돈-요오드 흉막유착술을 시행한 것이고, 2예는 유미흉에서 사용하였다. 총 20명 중 15명(75%)이 치료에 성공하여 유미흉이 호전되어 흉관 제거가 가능하였다. 유미흉 치료에 성공한 15명 중 13명(65%)은 장기적인 합병증이 발생하지 않았으며, 1명은 만성신부전이 발생하였고 나머지 1명은 유미흉 치료에는 성공하였으나 다발 장기 손상으로 인해 사망하였다. 사망한 것으로 보고된 4명 중 2명은 28주와 29주 출생의 미숙아로 다발성 장기 부전에 인한 사망이었으며, 1명은 칸디다 감염에 의한 신부전, 1명은 수술에 의한 합병증으로 사망한 것으로 보고되었다[10,14].
급성신부전의 합병증은 본 증례를 포함한 3명에서 보고되었다. Brissaud 등[10]이 보고한 4번 증례 환아는 말기신부전으로 사망하였으나 시술 이전에 칸디다에 의한 신정맥혈전증이 있었고 포비돈-요오드가 신부전을 악화시킨 것으로 보았다. 또한 미만성 림프관확장증(diffuse lymphangiectasia) 의 경우로 요오드 흡수가 증가되었다고 보여지며, 4% 용액을 사용하였으나 3회의 용량으로 투여한 경우로 비교적 고용량이 투여되어 신독성이 증가한 것으로 보인다. Mitanchez 등[13]이 보고한 5번 증례에서는 고농도 10% 용액을 사용한 경우로 시술 후 발생한 급성신부전이 만성신부전으로 지속되었다. 본 증례에서도 시술 후 급성신부전이 발생하였는데 26주의 초미숙아에서의 사용으로 신독성이 증가할 수 있을 것으로 생각된다.
따라서 고농도와 고용량 포비돈-요오드 투여가 흉막유착술의 합병증으로 신부전이 발생하는데 연관성이 있을 것으로 보이며, 신생아에서 포비돈-요오드 흉막유착술을 시행할 경우에는 고농도와 고용량 투여를 지양해야 할 것이다. 또한 미숙아에서 시술 시에는 신기능에 대한 많은 주의가 필요할 것으로 사료된다.
20명 중 갑상선 기능 이상을 보인 경우는 없었고 일시적인 호흡곤란 증상이 7명에서 보고되었다[13,14,17]. 포비돈-요오드가 흉막에 염증반응을 유발하게 되므로 폐허탈을 일으켜 일시적인 호흡곤란 증상을 일으킬 수 있는 것으로 되어 있으나 장기적인 폐기능의 장애는 일으키지 않는 것으로 나타났다. 본 증례에서도 시술 후에 충분한 환기가 되지 않아 호흡기 치료가 필요하였으나 무기폐 소견은 보이지 않았고 점차 호전되어 수일 후에는 호흡기 이탈이 가능하였다. 포비돈-요오드 투여 시에는 급성호흡곤란에 대한 주의와 호흡 보조 요법에 대한 대비가 필요할 것으로 사료된다.
포비돈-요오드 흉막유착술은 유미흉 치료의 선택이 될 수 있지만, 보고된 바와 같이 합병증이 발생 가능하므로 Octreotide에 듣지 않는 불응성 유미흉에서 신기능 장애가 없고 갑상선 기능 검사가 정상인 경우에 시도해 볼 수 있으며 흉막유착술 시행 전후로 갑상선기능검사뿐만 아니라 신기능 검사와 호흡 상태에 대한 주의 깊은 모니터링이 필요하다. 또한 선천성 림프관확장증과 같이 요오드 흡수가 증가될 수 있는 경우와 신독성이 증가할 수 있는 미숙아의 경우에서는 보다 주의 깊은 투여가 필요하겠다.
아직까지 신생아에서는 불응성 유미흉의 치료에 대한 보고가 매우 적은 상태로 2010 Cochrane review에서는 신생아의 불응성 유미흉 치료에 대한 대조 시험(controlled trial)이 부족하여 치료 지침에 대한 결론을 내지 못한 상태이다[5]. 포비돈-요오드 및 약물을 사용한 흉막유착술에 대한 소수의 보고만으로는 치료방침이 분명하지 않은 바, 본 사례는 국내에서 처음으로 보고하는 초극소 저체중출생 미숙아에서 수술 후에 발생한 유미흉을 포비돈-요오드 흉막유착술을 통해 성공적으로 치료한 증례로서, 포비돈-요오드 흉막유착술이 보존적인 치료에 실패하고 침습적인 수술이 어려운 신생아의 유미흉 치료의 선택지가 될 수 있을 것으로 사료된다.
Notes
REFERENCES
1. Matsuo S, Takahashi G, Konishi A, Sai S. Management of refractory chylothorax after pediatric cardiovascular surgery. Pediatr Cardiol. 2013; 34:1094–9.
2. Tutor JD. Chylothorax in infants and children. Pediatrics. 2014; 133:722–33.
3. Bialkowski A, Poets CF, Franz AR; Erhebungseinheit fur seltene padiatrische Erkrankungen in Deutschland Study Group. Congenital chylothorax: a prospective nationwide epidemiological study in Germany. Arch Dis Child Fetal Neonatal Ed. 2015; 100:F169–72.
4. Roehr CC, Jung A, Proquitte H, Blankenstein O, Hammer H, Lakhoo K, et al. Somatostatin or octreotide as treatment options for chylothorax in young children: a systematic review. Intensive Care Med. 2006; 32:650–7.
5. Das A, Shah PS. Octreotide for the treatment of chylothorax in neonates. Cochrane Database Syst Rev. 2010; 9:CD006388.
6. Murki S, Faheemuddin M, Gaddam P. Congenital chylothorax: successful management with chemical pleurodesis. Indian J Pediatr. 2010; 77:332–4.
7. Cho HJ, Na KJ, Kim DW, Choi YE, Ma JS, Jeong IS. Chemical pleurodesis using a Viscum album extract in infants with congenital chylothorax. Eur J Pediatr. 2014; 173:823–6.
8. Utture A, Kodur V, Mondkar J. Chemical pleurodesis with oxytetracycline in congenital chylothorax. Indian Pediatr. 2016; 53:1105–6.
9. Kim JE, Lee C, Park KI, Park MS, Namgung R, Park IK. Successful pleurodesis with OK-432 in preterm infants with persistent pleural effusion. Korean J Pediatr. 2012; 55:177–80.
10. Brissaud O, Desfrere L, Mohsen R, Fayon M, Demarquez JL. Congenital idiopathic chylothorax in neonates: chemical pleurodesis with povidone-iodine (Betadine). Arch Dis Child Fetal Neonatal Ed. 2003; 88:F531–3.
11. Wagenfeld L, Zeitz O, Richard G. Visual loss after povidoneiodine pleurodesis. N Engl J Med. 2007; 357:1264–5.
12. Agarwal R, Aggarwal AN, Gupta D. Efficacy and safety of iodopovidone pleurodesis through tube thoracostomy. Respirology. 2006; 11:105–8.
13. Mitanchez D, Walter-Nicolet E, Salomon R, Bavoux F, Hubert P. Congenital chylothorax: what is the best strategy? Arch Dis Child Fetal Neonatal Ed. 2006; 91:F153–4.
14. Le Nue R, Molinaro F, Gomes-Ferreira C, Scheib-Brolly C, Escande B, Kuhn P, et al. Surgical management of congenital chylothorax in children. Eur J Pediatr Surg. 2010; 20:307–11.
15. Arayici S, Simsek GK, Oncel MY, Yilmaz Y, Canpolat FE, Dilmen U. Povidone-iodine for persistent air leak in an extremely low birth weight infant. J Pediatr Surg. 2013; 48:E21–3.
16. Hmami F, Oulmaati A, Bouchikhi C, Banani A, Bouharrou A. Congenital chylothorax: rapid and complete response to polyvidone iodine. Arch Pediatr. 2014; 21:1002–5.
17. Scottoni F, Fusaro F, Conforti A, Morini F, Bagolan P. Pleurodesis with povidone-iodine for refractory chylothorax in newborns: personal experience and literature review. J Pediatr Surg. 2015; 50:1722–5.
18. Resch B, Freidl T, Reiterer F. Povidone-iodine pleurodesis for congenital chylothorax of the newborn. Arch Dis Child Fetal Neonatal Ed. 2016; 101:F87–8.
19. Kasdallah N, Kbaier H, Ben Salem H, Blibech S, Bouziri A, Douagi M. Povidone iodine pleurodesis for refractory congenital chylothorax: a review of literature. Tunis Med. 2016; 94:834.
20. Borcyk K, Kamil A, Hagerty K, Deer M, Tomich P, Anderson Berry AL. Successful management of extremely high-output refractory congenital chylothorax with chemical pleurodesis using 4% povidone-iodine and propranolol: a case report. Clin Case Rep. 2018; 6:702–8.
Figure 1.
Radiographic findings of the case. (A) On day 1 after patent ductus arteriosus (PDA) ligation, pleural effusion is visualized in the left thoracic cavity. (B) On day 18 after PDA ligation, during octreotide therapy, necrotizing enterocolitis is suspected with notable bowel loop dilatation and ileus. (C) On day 7 of the second povidone-iodine pleurodesis, the chest tube is removed.
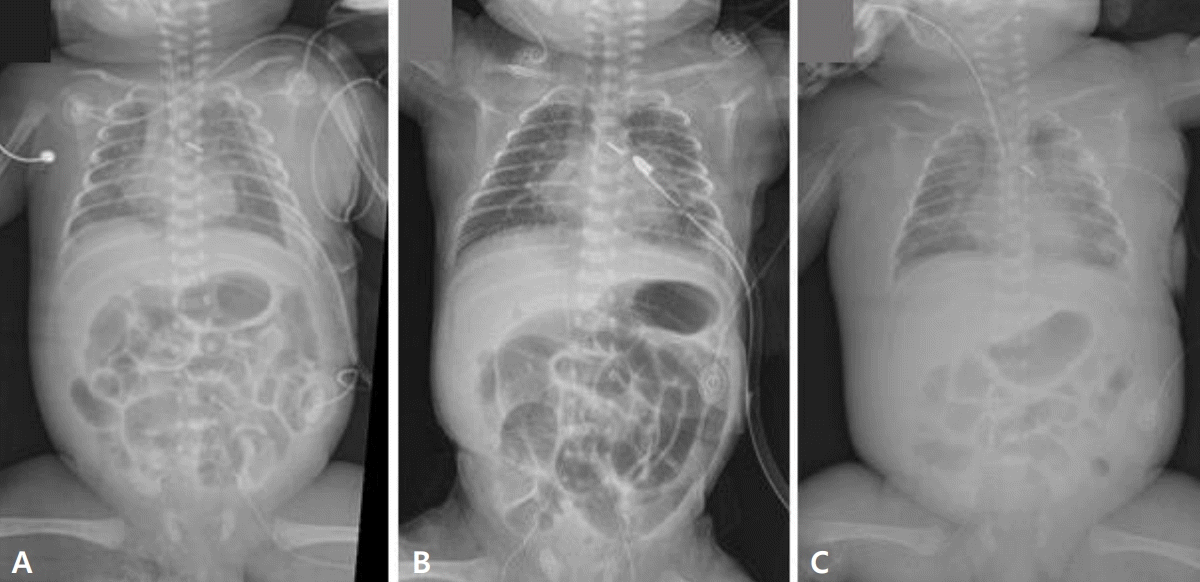
Figure 2.
Daily chyle drainage, from the day of patent ductus arteriosus ligation to the day of chest tube removal. Abbreviations: POD, postoperative day; PDA, patent ductus arteriosus; SIMV, synchronized intermittent mandatory ventilation; NIPPV, non-invasive positive pressure ventilation; HFNC, high-flow nasal cannula; HFOV, high frequency oscillatory ventilation; NPO, nil per os; TPN, total parenteral nutrition.
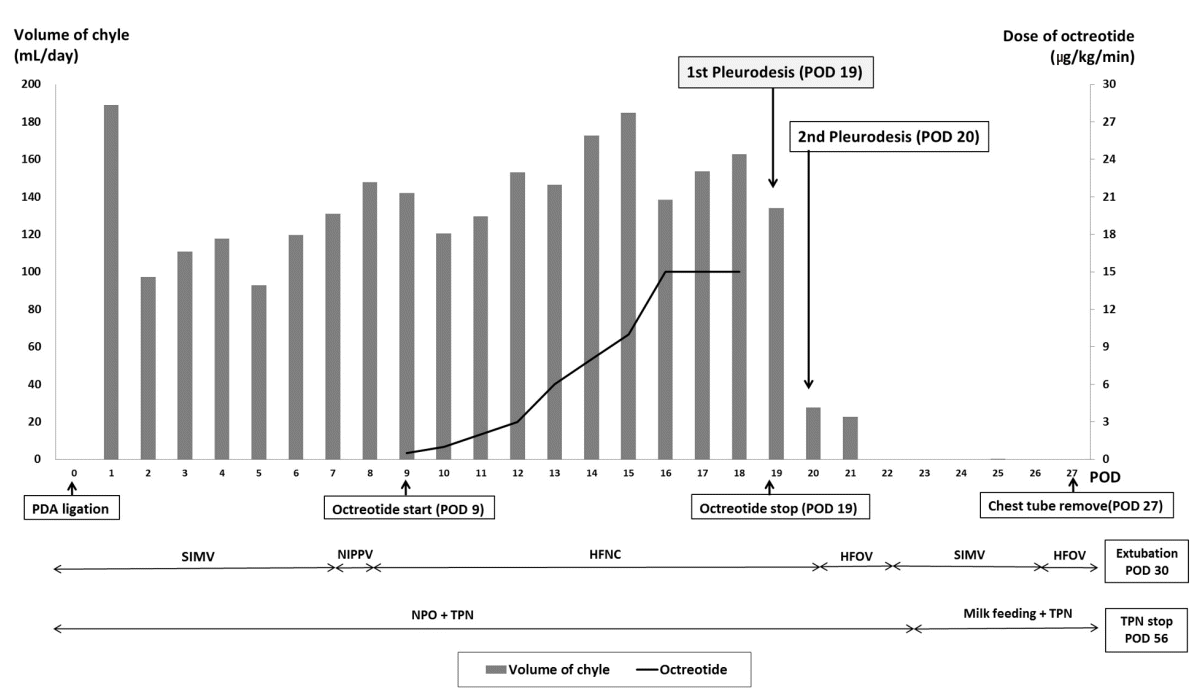
Table 1.
Povidone-Iodine Pleurodesis in Newborn Infants
| Study | Year | Case | Gestational age (wk) | Birth weight (g) | Age at procedure (d) | Diagnosis/Site | Povidoneiodine solution (%) | Povidoneiodine dose (mL) | Result/chest tube removal (d) | Adverse effects | Outcome |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Brissaud et al. [10] | 2003 | 1 | 31 | NA | 65 | CIC | 4 | 10 | Success | None | Survival |
| Right | 16 | ||||||||||
| 2 | 35 | 2,300 | Left 11 | CIC | 4 | 5 | Success | None | Survival | ||
| Right 13 | Bilateral | 10 | |||||||||
| 3 | 36 | NA | 59 | CIC | 10 | 3 | Success | Generalized edema | Survival | ||
| Right | 6 | ||||||||||
| 4 | 36 | NA | Left 22, 26 | Diffuse lymphangiectasis | 4 | 5 | Failure | Renal failure, | Death | ||
| Right 25 | Bilateral | Bilateral candida related thrombosis of the renal vein | End stage renal failure, oliguria, hydrops, hypotension | ||||||||
| Mitanchez et al. [13] | 2006 | 5 | 35 | 3,040 | 35 | CIC | 10 | 5 | Success | Respiratory distress | Survival |
| Bilateral | 1 | Hypotension, metabolic acidosis | Severe chronic renal failure | ||||||||
| Acute renal failure | |||||||||||
| Murki et al. [6] | 2010 | 6 | Term | 3,880 | 30, 32 | CIC | 10 | Success | None | Survival | |
| Bilateral | Diluted to 4 with NS | NA | |||||||||
| Le Nue et al. [14] | 2010 | 7 | 35+4 | 2,400 | NA | CIC | NA | NA | Failure | None | Survival |
| Bilateral | NA | ||||||||||
| 8 | 35+3 | 2,636 | NA | CIC | NA | NA | Failure | Respiratory distress | Survival | ||
| Right | NA | ||||||||||
| 9 | 33+6 | 2,425 | NA | CIC | NA | NA | Failure | Respiratory distress | Death due to surgical complication | ||
| Right | NA | Hemodynamic failure | |||||||||
| Arayici et al. [15] | 2013 | 10 | 24 | 550 | 12 | Pneumothorax | 4 | 1 | Success | None | Survival |
| Right | 2 | ||||||||||
| Hmami et al. [16] | 2014 | 11 | 36 | 2,700 | 18 | CIC | 4 | 5 | Success | None | Survival |
| Right | 1 | ||||||||||
| Scottoni et al. [17] | 2015 | 12 | 40 | 2,650 | 67 | CIC | 4 | 2 mL/kg | Success | Lung atelectasis/acute respiratory distress in three patients | Survival |
| Bilateral | NA | ||||||||||
| 13 | 35 | 2,830 | 34 | Acquired after surgery of type C EA | 4 | 2 mL/kg | Success | Survival | |||
| Right | NA | ||||||||||
| 14 | 41 | 3,670 | 34 | Acquired after cardiac surgery | 4 | 2 mL/kg | Success | Survival | |||
| Left | NA | ||||||||||
| 15 | 28 | 672 | Right 36 | Acquired after surgery of SVC thrombosis | 4 | 2 mL/kg | Failure | Death | |||
| Left 42 | Bilateral | Multiple organ failure | |||||||||
| 16 | 39 | 2,970 | 27 | cquired after cardiac surgery | 4 | 2 mL/kg | Success | Survival | |||
| Left | NA | ||||||||||
| Resch et al. [18] | 2016 | 17 | 29 | 1,530 | 35 | Congenital pulmonary lymphangiectsia | 10 | 4.8 | Success | NA | Death |
| Bilateral | 2 | Multiple organ failure | |||||||||
| Kasdallah et al. [19] | 2016 | 18 | 39 | 3,050 | 15 | CIC | 4 | 5 | Success | None | Survival |
| Right | 2 | ||||||||||
| Borcyk et al. [20] | 2018 | 19 | 33 | 2,165 | 30 | CIC | 4 | 6 | Success | None | Survival |
| Bilateral | 11 | ||||||||||
| Present study | 2019 | 20 | 26+1 | 920 | Left 46, 47 | Acquired after cardiac surgery | 10 | 1.5, 2 | Success | Acute renal failure | Survival |
| Left | Diluted to 4 with NS | 7 |




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download