Abstract
Irreducible knee dislocation among acute knee dislocations is very rare. If reduction and treatment are not performed early, serious complications such as skin necrosis, vascular and nerve injury, compartment syndrome, and instability can occur. So far, treatment options, such as two-staged operation with early open reduction and delayed ligaments reconstruction or repair, one-staged arthroscopic reduction without ligaments reconstruction or repair, one-staged operation with open reduction and ligaments reconstruction have been reported for the irreducible knee dislocation. In this case, the authors have found satisfactory results following one-staged operation with open reduction and primary ligament suture after diagnosing the exact injury site using magnetic resonance imaging preoperatively.
급성 슬관절 탈구 가운데 정복되지 않는 슬관절 탈구는 약 4% 정도로 매우 드물지만 적절한 치료가 되지 않을 경우 피부 괴사, 혈관 및 신경 손상, 구획증후군, 불안정성 등 매우 심각한 후유증을 초래할 수 있다1,2.
그동안 보고된 치료 방법으로는 비관혈적 도수 정복 후 보존적 치료2, 1차 관혈적 정복 후 단계적 인대 재건술이나 봉합술1,3, 관혈적 정복과 동시에 인대 재건술4,5, 관절경으로 정복 후 보존적 치료6 등이 보고되었다. 하지만 탈구된 상태에 따라 시행할 수 있는 치료법은 다양하며 환자의 상태를 고려하여 적절한 치료법을 선택해야 한다.
저자들은 다발성 인대 손상을 동반한 정복되지 않는 슬관절 후외측 탈구 환자에 대해서 수술 전 환자와 보호자에게 일차 수술 후 슬관절의 불안정이 있는 경우 인대 재건술이 필요함을 충분히 설명한 후 관혈적 정복과 동시에 인대 봉합술을 시행하였다. 정복되지 않는 슬관절을 정복하기 위해서 관혈적 정복을 시도하였고 이때 손상된 구조물을 쉽게 확인할 수 있어 비교적 짧은 시간에 봉합할 수 있었다. 수술 후 환자는 일상생활을 회복하고 좋은 치료결과를 얻었기에 이를 문헌 고찰과 함께 보고하고자 한다.
본 연구는 의학연구윤리의원회 승인을 받아 진행하였으며(DSH-인-21-05), 본 증례 보고와 임상 사진 출판에 대하여 환자로부터 서면 동의를 받았다.
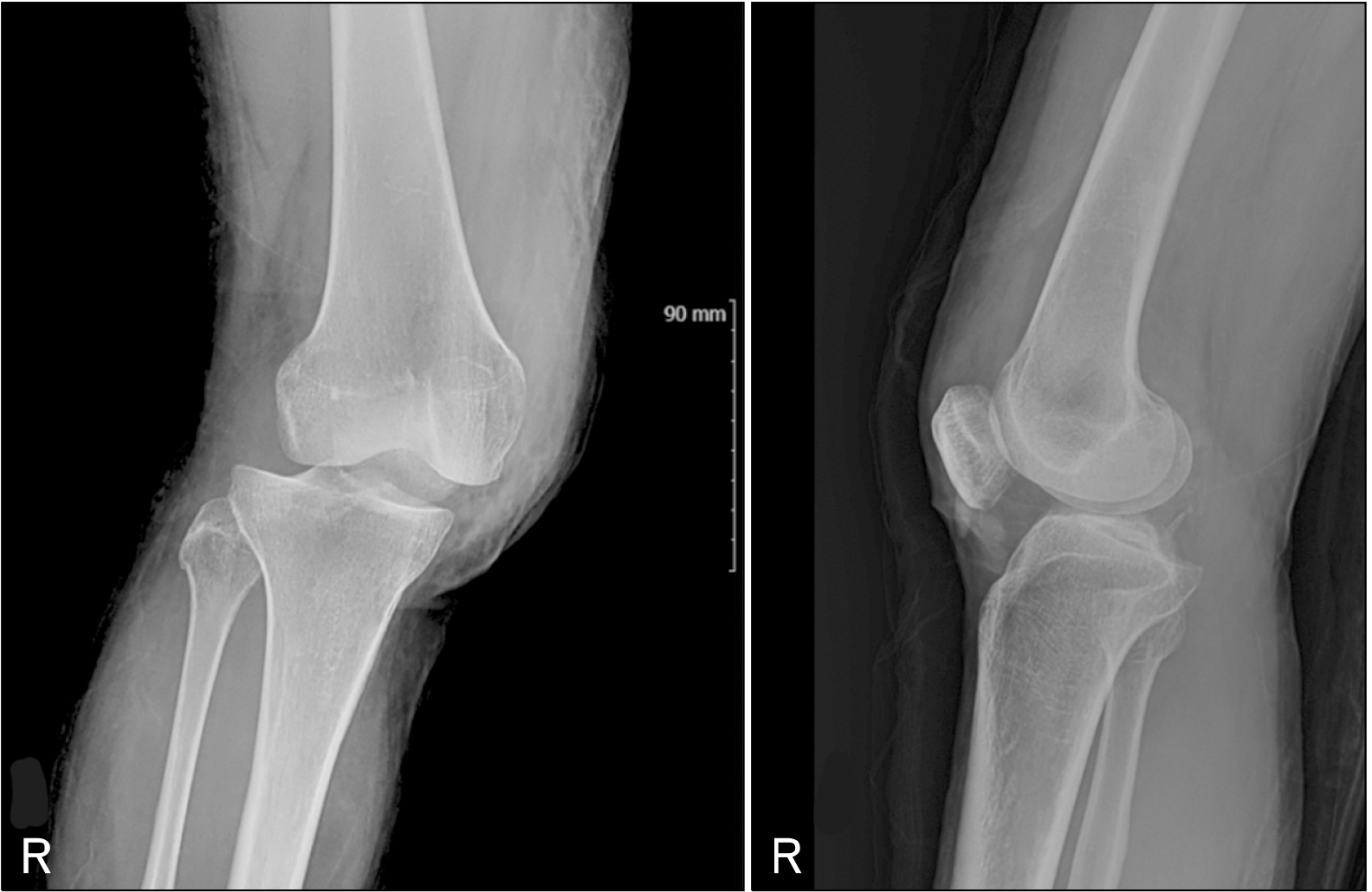
55세 여자 환자가 등산 중 넘어지면서 굴렀다. 우측 슬관절 부위가 땅에 부딪히고 슬관절이 굴곡된 상태에서 순간적인 외반력과 경골의 외회전력이 가해져 발생한 무릎 통증 및 관절운동 장애를 주소로 본원 응급실에 내원하였다. 내측 슬관절을 따라 주름이 형성되어 있었고 반상출혈을 동반한 심한 부종과 통증이 있었다(Fig. 1). 슬관절은 불안정하였고 심한 통증으로 관절운동은 불가능한 상태였다. 이점식별검사에서 감각이상은 동반되지 않았고 슬와동맥(popliteal artery), 족배동맥(dorsalis pedis artery), 후경골동맥(posterior tibial artery)은 촉진되었으며, 도수 정복을 시도하였으나 정복되지 않았다.
방사선검사에서 우측 슬관절이 후외측으로 탈구된 것을 확인하였다(Fig. 2). 이후 응급으로 자기공명영상을 촬영하였고 내측 반월연골판 전각부(medial meniscus anterior horn)의 변연부 파열(peripheral tear), 외측 반월연골판 후각부(lateral meniscus posterior horn)의 종파열(longitudinal tear), 전방 및 후방 십자인대(anterior and posterior cruciate ligament) 완전 파열, 대퇴골 내과(medial femoral condyle)와 함께 내측 측부인대(medial collateral ligament)의 견열 골절, 대내전근건(adductor magnus tendon)과 후방사인대(posterior oblique ligament)의 파열 소견이 있었다(Fig. 3). 족근관절 상완지수(ankle brachial index)는 1.0으로 확인되었고(정상 범위, 0.9–1.2) 하지맥박이 잘 촉진되어 혈관 조영 단층화전산촬영은 진행하지 않았다.
환자는 척추 마취 하 슬관절을 90° 이상 굴곡한 상태에서 경골을 내회전한 후 후방 전위를 가하였으나 정복되지 않음을 확인하였고, 슬관절 전내측 도달법으로 피부 절개를 하자 피하조직이 박리된 상태로 정복되지 않았다. 긴장된 대내전근건과 슬관절 내측지대(medial retinaculum)가 대퇴골 과간절흔(intercondyle notch)에 끼어 있어 정복을 방해한 상태임을 확인하였다. 슬관절 내측지대를 슬개건(patellar tendon) 내측연을 따라서 종절개한 후 탈구된 슬관절을 정복할 수 있었다. 전방 십자인대는 대퇴 부착부에서, 후방 십자인대는 경골 부착부에서 파열되어 있었다. 먼저 외측 반월연골판 후각부의 종파열은 봉합 바늘로 PDS (Ethicon, Somerville, NJ, USA)와 FiberWire (Arthrex, Naples, FL, USA)를 이용하여 2번 봉합하였다. 후방 십자인대는 후방 십자인대 실질부에 봉합사(2-0 FiberWire)를 사용하여 Kessler 술식으로 봉합한 후, 후방 십자인대 가이드를 이용하여 해부학적 경골 부착부에 경경골 술기(transtibial tunneling)로 견인 봉합을 할 수 있게 준비하였다. 전방 십자인대는 해부학적 대퇴골 부착부에 봉합 나사못(1.5-mm Juggerknot Soft Anchor; Zimmer Biomet, Warsaw, IN, USA) 2개를 삽입한 후, 봉합 나사못에 연결된 봉합사를 사용하여 전방 십자인대 실질부에 Kessler 술식으로 봉합하였다. 이후 견인 봉합을 준비해 둔 후방 십자인대는 무릎을 90° 굴곡한 상태에서 봉합사를 사용하여 근위 경골의 전내측에서 결찰하였다. 슬관절 신전 상태에서 내측지대를 전방으로 당겨서 후방사인대와 내측 측부인대의 해부학적 위치를 확인하였다. 이후 후방사인대는 대퇴골 원위부 내과의 내측 해부학적 부착부에 무릎 신전 상태에서 1개 봉합 나사못(4.5-mm Healicoil PK Suture Anchor; Smith & Nephew, London, UK)을 삽입하여 고정 봉합하였다. 다시 무릎을 신전 상태로 하여 내측지대를 당겨서 표층 내측 측부인대와 심층 내측 측부인대의 해부학적 위치를 확인한 후, 2개의 봉합 나사못(4.5-mm Healicoil PK Suture Anchor)을 고정하여 후방사인대 고정 나사못과 삼각형 배열이 되게 하였다. 그리고 90° 굴곡 상태에서 근위부로 당기면서 표층 내측 측부인대와 심층 내측 측부인대를 고정 봉합하였다(Fig. 4). 내측 반월연골판의 전각부 변연부 파열은 봉합사(2-0 FiberWire)를 이용하여 관절낭에 봉합하였다. 마지막으로 관절낭과 내측지대를 봉합하고 피하층과 피부를 봉합하였다.
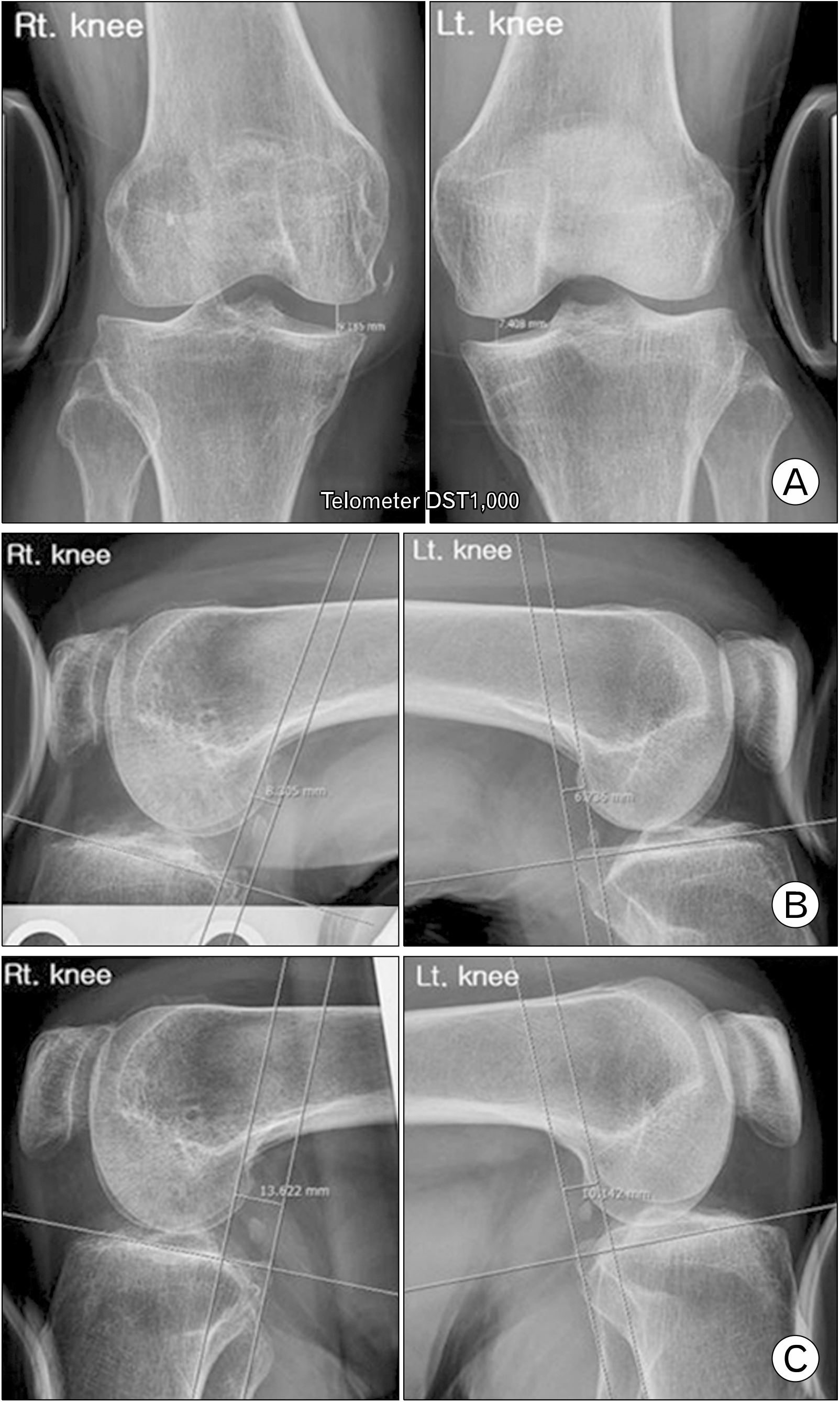
수술 후 지연 혈관 손상 여부를 평가하기 위해 첫 24시간 동안 4시간마다 하지맥박과 모세혈관 재충전 시간(capillary refill time)을 건측 다리와 비교하여 측정하였다. 재활은 슬관절 신전 상태로 부목 고정 후 다음날부터 체중 부하하여 목발 보행을 시작하였다. 수술 후 2주차부터 점진적인 관절운동을 시행하였고, 후방 십자인대 보조기(brace)는 0°인 신전 상태로 보행을 시작하였다. 수술 후 4주차에 90° 굴곡을 획득하였으며 수술 후 6주차에 105° 굴곡을 획득하였다. 보조기는 신전 상태로 착용 후 보행하였다. 수술 후 8주차에 120° 굴곡을 획득하였고, 보조기는 0°에서 90° 가동 범위를 허용하여 목발 없이 보행하였다. 수술 후 12주차에 완전한 운동 범위를 획득하였고, 보조기를 제거하였다. 현재 환자는 13개월 추시 소견상 건측과 같은 운동 범위를 획득하였다(Fig. 5). 수술 후 10주, 13개월 추시한 자기공명영상에서 내측 측부인대는 완전히 유합된 소견을 보였으며, 전방 십자인대 및 후방 십자인대는 불완전한 치유 소견을 보였다(Fig. 6). 수술 전, 후의 자기공명영상에서 내측 및 외측 반월연골판 파열도 유합된 소견을 보였다(Fig. 7). 그리고 슬관절 동요 정도를 파악하기 위하여 Telometer DST1000 (Daiseung Medics Corp., Seoul, Korea)를 이용한 부하 검사7를 시행하였다. 외반 스트레스검사는 무릎을 0° 굴곡한 상태에서 13 daN의 외반력을 관절면에 작용시켜 대퇴골의 연골하골 표면과 외측 경골 고평부 간의 최단 거리를 측정하여 건측과 환측 무릎을 비교 평가하였다. 외반 스트레스검사에서 건측 무릎과 비교하여 환측 무릎은 1.8 mm 동요 상태를 보였다. 전방 전위와 후방 전위검사는 무릎을 90° 굴곡한 상태에서 13 daN의 동일한 부하를 가하여 검사를 시행하였다. 외측에서 촬영하여 대퇴과의 가장 후방과 경골 고평부의 가장 후방과의 간격을 측정하였다. 건측 무릎과 비교하여 환측 무릎은 전방 전위검사 상 1.6 mm, 후방 전위검사 상 3.5 mm 정도 동요가 있는 것으로 관찰되었다(Fig. 8). 그러나 환자는 환측 무릎에 대해서 동통과 불안정성은 호소하지 않았고 IKDC (International Knee Documentation Committee) 주관적 점수 82점으로 일상생활이 가능한 양호한 상태이다.
급성 슬관절 탈구 가운데 정복되지 않는 슬관절의 탈구는 4% 정도로 매우 드물고 대부분 경골의 후외측으로 발생한다6,8. 일반적으로 정복되지 않는 슬관절 탈구는 낙상, 스키, 오토바이 사고, 교통사고 등의 고에너지 손상과 축구, 레슬링, 달리기 등의 저에너지 손상으로 발생하게 된다2. 본 증례에는 등산 중 넘어지면서 굴러 발생한, 비교적 저에너지인 손상으로 판단된다. 정복되지 않는 슬관절의 후외측 탈구의 수상 기전은 슬관절의 굴곡 상태에서 외반력과 경골의 외회전력이 가해져 발생한다9. 정복되지 않는 슬관절 탈구 환자의 이학적 검사에서 특징적으로 보이는 보조개 징후(dimpling sign)는 슬관절이 탈구되어 정복되지 않는 상태로 파열된 내측 측부인대를 포함하는 내측 연부 조직이 대퇴골 과간절흔에 감입되어 슬관절의 정복을 막고 대퇴골 내과가 피하에 놓여 피부를 견인하여 발생하는 것이다4. 사진 상 보조개 징후가 있으면 슬관절이 정복되지 않은 상태임을 시사하므로 이러한 경우 빠른 시간 내 정복하지 않는다면 슬와동맥, 후경골동맥, 비골신경(peroneal nerve), 후경골신경(posterior tibial nerve), 피부 괴사, 구획증후군, 불안정성 등의 합병증이 발생할 수 있다. 슬관절이 탈구되어 보조개 징후를 나타내는 환자가 내원하였을 때 먼저 신경 및 혈관검사 후 인대 손상에 대한 일반적 검사를 시행하여야 한다. 본 증례에서는 슬와동맥, 족배동맥, 후경골동맥은 촉진되었으며 비골신경의 마비는 없었다.
정복을 방해하는 구조물로는 내측넓은근(vastusmedialis muscle) 3예, 슬관절 내측지대 2예, 넓다리빗근(sartorius muscle) 1예, 내측 측부인대 및 주위 관절막이 내측 관절 구획 및 대퇴골 과간에 포착되어 정복을 방해한 슬관절 탈구가 1예 보고되었다. 따라서 포착되는 구조물이 다양함을 인지하고 정복되지 않는다면 자기공명영상 촬영을 하여 정복의 방해인자를 발견하는 것이 중요하다. 본 증례에서는 슬관절 내측지대와 긴장된 대내전근건이 과간절흔에 포착되어 정복을 방해하였고 슬개건 내측연을 따라서 슬관절 내측지대를 종절개 후 슬관절을 정복할 수 있었다.
정복되지 않는 슬관절 탈구 환자를 정복하는 방법에는 비관혈적인 방법과 관혈적인 방법이 있다. Lee 등2은 비관혈적 도수 정복으로 슬관절을 정복하고 외고정 수술 3주 뒤 전방 및 후방 십자인대 재건술 및 내측 측부인대, 외측 측부인대, 내측지대를 고정 봉합술을 시행하였다. 이를 통해 관절의 불안정성을 예방할 수 있었고 관절의 강직도 예방할 수 있었다고 보고하였다. Capito 등1은 조기에 관혈적 정복술을 시행하고 외고정 장치를 사용하여 불안정성을 회복한 3주 뒤에 후방 십자인대, 내측 측부인대 재건술과 내측 반월상연골판 절제술을 시행하였고, 6주 뒤 외고정 장치를 제거하고 전방 십자인대 재건술을 시행하였다. 전체적인 치료 기간이 길어졌지만 관절운동 범위를 회복할 수 있었다고 보고하였다. Koh 등3은 일차적으로 조기에 관혈적 정복술을 시행하고 보조기 착용으로 관절운동이 회복되고 3개월 뒤 불안정성을 심하게 보이는 전방 십자인대에 대해서 이차적으로 인대 재건술을 시행하였다. 단계적으로 수술을 진행하면서 불필요한 수술을 피할 수 있다는 장점이 있었고 관절의 강직의 위험을 줄일 수 있어 기능 회복이 용이했다고 보고하였다. Kim 등4은 조기에 관혈적 정복술을 시행하고 동시에 전방 십자인대는 동종 아킬레스건을 이용하여 인대 재건술을 시행하였고 후방 십자인대는 동종 슬개건을 이용하여 인대 재건술을 시행하였다. 수술 후 10개월 추시 소견상 신전 0°, 굴곡 140°로 관절의 강직이나 관절 섬유화증 없이 좋은 치료 결과를 얻었다고 보고하였다. 조기 수술로 동통의 경감과 유착되어 있지 않은 연부조직의 제거가 용이했고, 봉합을 위한 해부학적인 구조와 인대의 성상을 알아보기 쉬웠다고 보고하였다.
정복 불가능한 다발성 인대 손상을 동반한 슬관절 후외측 탈구에 대해 관혈적 정복과 동시에 일차 봉합술로 치료한 증례는 아직 보고된 적이 없다. 본 증례에서 저자들은 수술 전 환자와 보호자에게 일차 수술 후 슬관절의 불안정이 있는 경우 인대 재건술이 필요함을 충분히 설명하였다. 정복되지 않는 슬관절을 정복하기 위해서 관혈적 정복을 시도하였고, 이때 손상된 구조물을 쉽게 확인할 수 있어 비교적 짧은 시간에 봉합할 수 있었다. 조기 수술 후 2주부터 점진적인 관절운동을 시작한 것이 관절의 강직을 예방할 수 있었다. 그리고 추가적인 이차 수술 없이도 전방 및 후방 전위를 예방할 수 있었고 관절의 내측 안정성을 획득하여 만족할 만한 결과를 얻을 수 있었다. 하지만 불완전한 인대 유합으로 관절의 동요가 일부 남았다.
이 보고의 제한점은 1개의 증례만 있었다는 것과, 남아있는 관절 동요의 악화 여부에 대해서 향후 장기 추시가 필요하다는 점이다. 저자들은 정복 불가능한 다발성 인대 손상을 동반한 슬관절 후외측 탈구 환자를 단계적인 수술을 거치지 않고 관혈적 정복과 함께 일차 봉합술만으로 단기 추시에서 영상학적으로 십자인대들의 불완전한 치유를 보였으나, 만족할 만한 주관적 임상 결과를 얻어 보고한다.
REFERENCES
1. Capito N, Gregory MH, Volgas D, Sherman SL. 2013; Evaluation and management of an irreducible posterolateral knee dislocation. J Knee Surg. 26 Suppl 1:S136–41. DOI: 10.1055/s-0033-1341577. PMID: 23512541.

2. Lee HS, Lee SH, Lee SW. 2020; Closed reduction of irreducible posterolateral rotatory knee dislocation. J Korean Orthop Assoc. 55:95–100. DOI: 10.4055/jkoa.2020.55.1.95.

3. Koh HS, Kim HS, Lee HS. 2009; Irreducible Posterolateral Dislocation of the Knee Joint with Lateral Dislocation of the Patella: a report of two cases. Knee Surg Relat Res. 21:51–6.
4. Kim HS, Park SR, Kang JS, Lee WH, Kim KW. 2001; A rare case of irreducible knee dislocation: vastus medialis obliqus-buttonholing of medial femoral condyle: a case report. J Korean Arthrosc Soc. 5:41–4.
5. Malik SS, MacDonald PB. 2020; The irreducible knee dislocation. J Knee Surg. 33:328–34. DOI: 10.1055/s-0039-1698749. PMID: 31756734.

6. Jeong JY. 2009; Arthroscopic reduction of irreducible knee dislocation: a case report. J Korean Arthrosc Soc. 13:161–4.
7. Lim JC, Kim SH, Seo SH, Kim YM. 2019; A Study of applied pressure according to knee variable during Lachman test for anterior cruciate ligament using Telos device. J Korean Radiology Soc. 13:391–8.
8. Huang FS, Simonian PT, Chansky HA. 2000; Irreducible posterolateral dislocation of the knee. Arthroscopy. 16:323–7. DOI: 10.1016/S0749-8063(00)90057-4. PMID: 10750013.

9. Solarino G, Notarnicola A, Maccagnano G, Piazzolla A, Moretti B. 2015; Irreducible posterolateral dislocation of the knee: a case report. Joints. 3:91–6. DOI: 10.11138/jts/2015.3.2.091. PMID: 26605258. PMCID: PMC4634811.

Fig. 1
Preoperative clinical photographs. Ecchymosis and skin dimple sign over the medial joint line (white arrows).
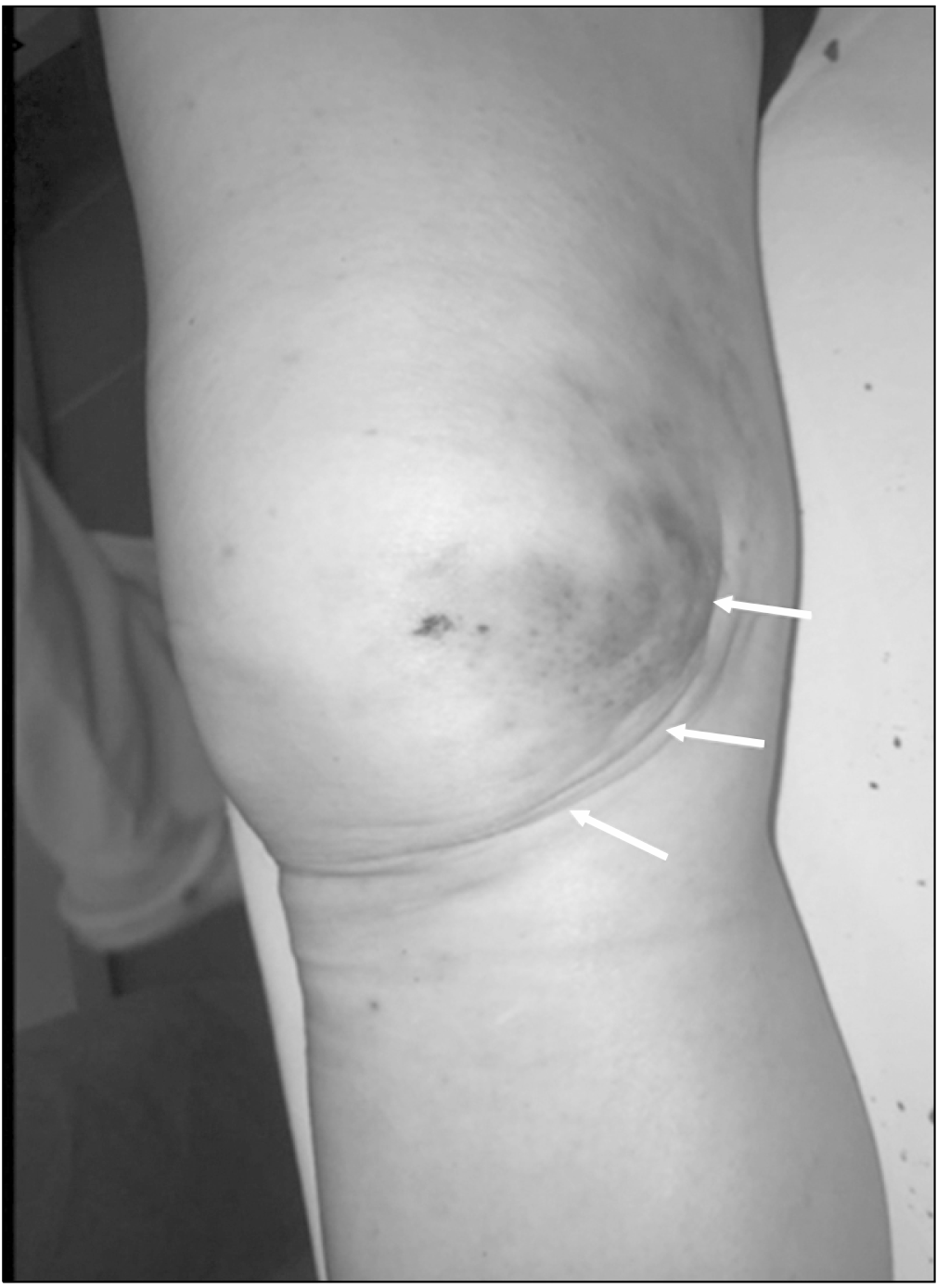
Fig. 3
Coronal T2-weighted magnetic resonance image (MRI) scan taken before reduction, showing adductor magnus (AM) tendon, medial collateral ligament (MCL), and medial retinaculum interpositioned into the intercondyle notch (thin arrows) (A) and coronal T2-weighted MRI of a peripheral tear of the medial meniscus (MM, arrow) anterior horn (C). Sagittal T2-weighted MRI scan taken before reduction, showing ruptured tibial attachment site of posterior cruciate ligament (PCL, arrow) and femoral attachment site of the anterior cruciate ligament (ACL, dotted arrow) (B) and sagittal T1-weighted MRI showing a longitudinal tear of the lateral meniscus (LM, arrow) posterior horn (D).
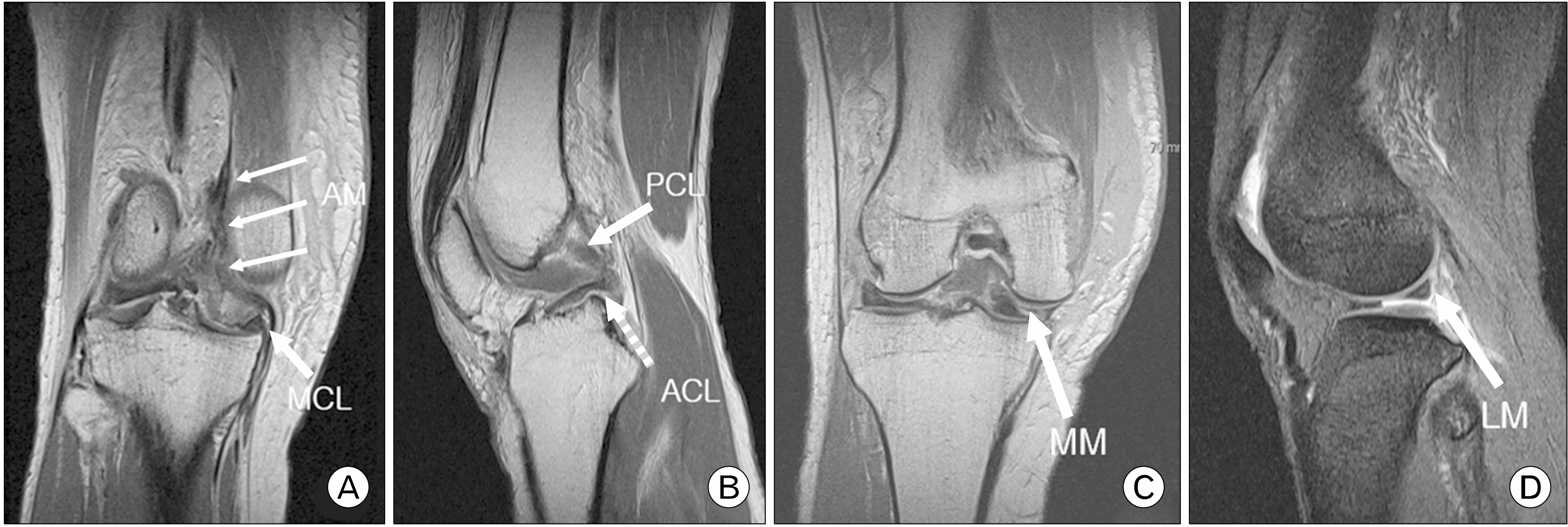
Fig. 4
Intraoperative gross images. There was no reduction achieved because of the tight medial patella retinaculum and adductor magnus tendon (AMT) interpositioned into the intercondyle notch (A). The anterior cruciate ligament (ACL) and posterior cruciate ligament (PCL) were ruptured (B). Meniscus, ACL, PCL were repaired and successful reduction was achieved (C). The medial collateral ligament (MCL), posterior oblique ligament (POL), and adductor magnus (AM) were repaired (D). MFC: medial femur condyle.
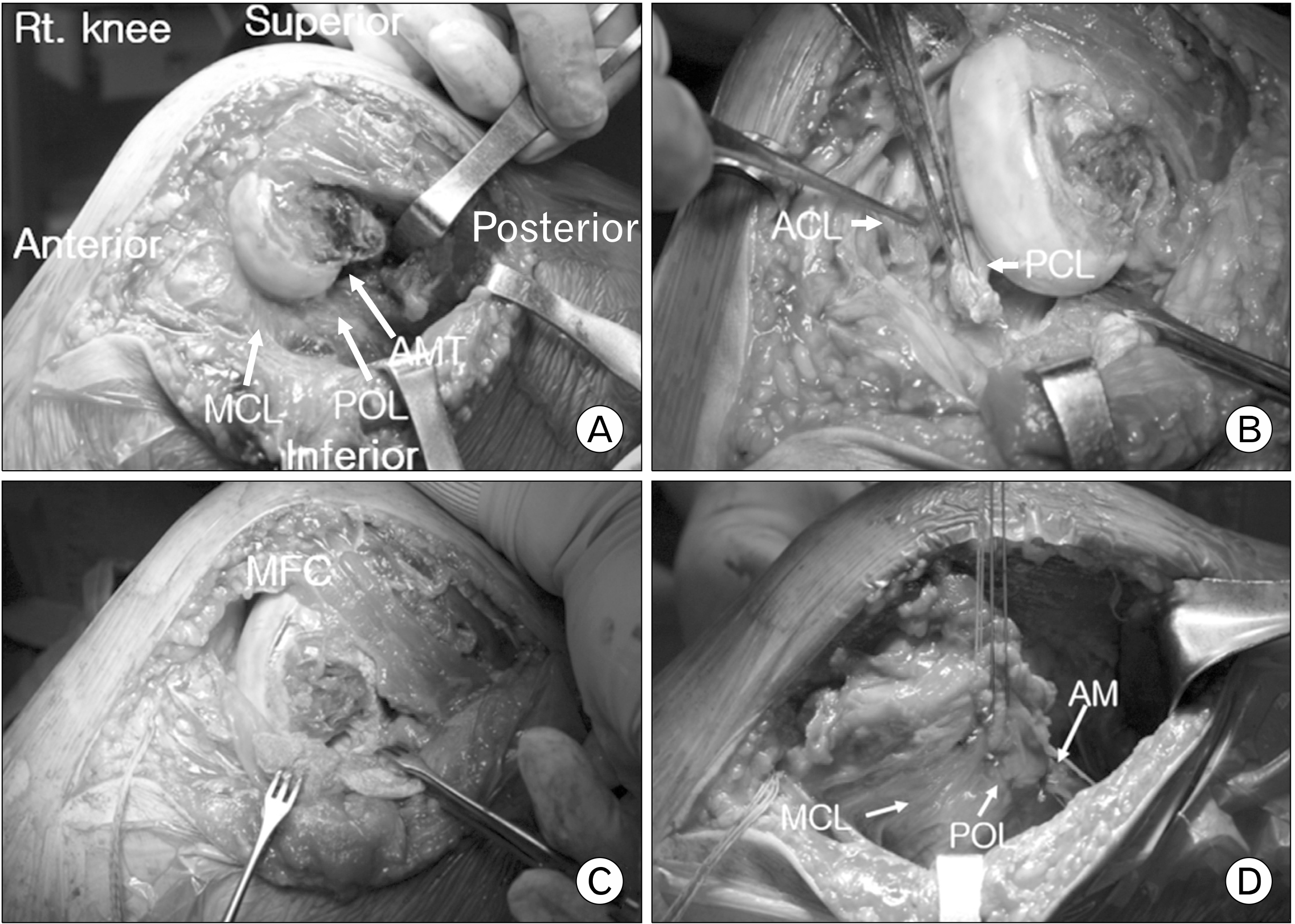
Fig. 5
At the 13-month follow-up, the patient regained the same range of motion as the opposite side.
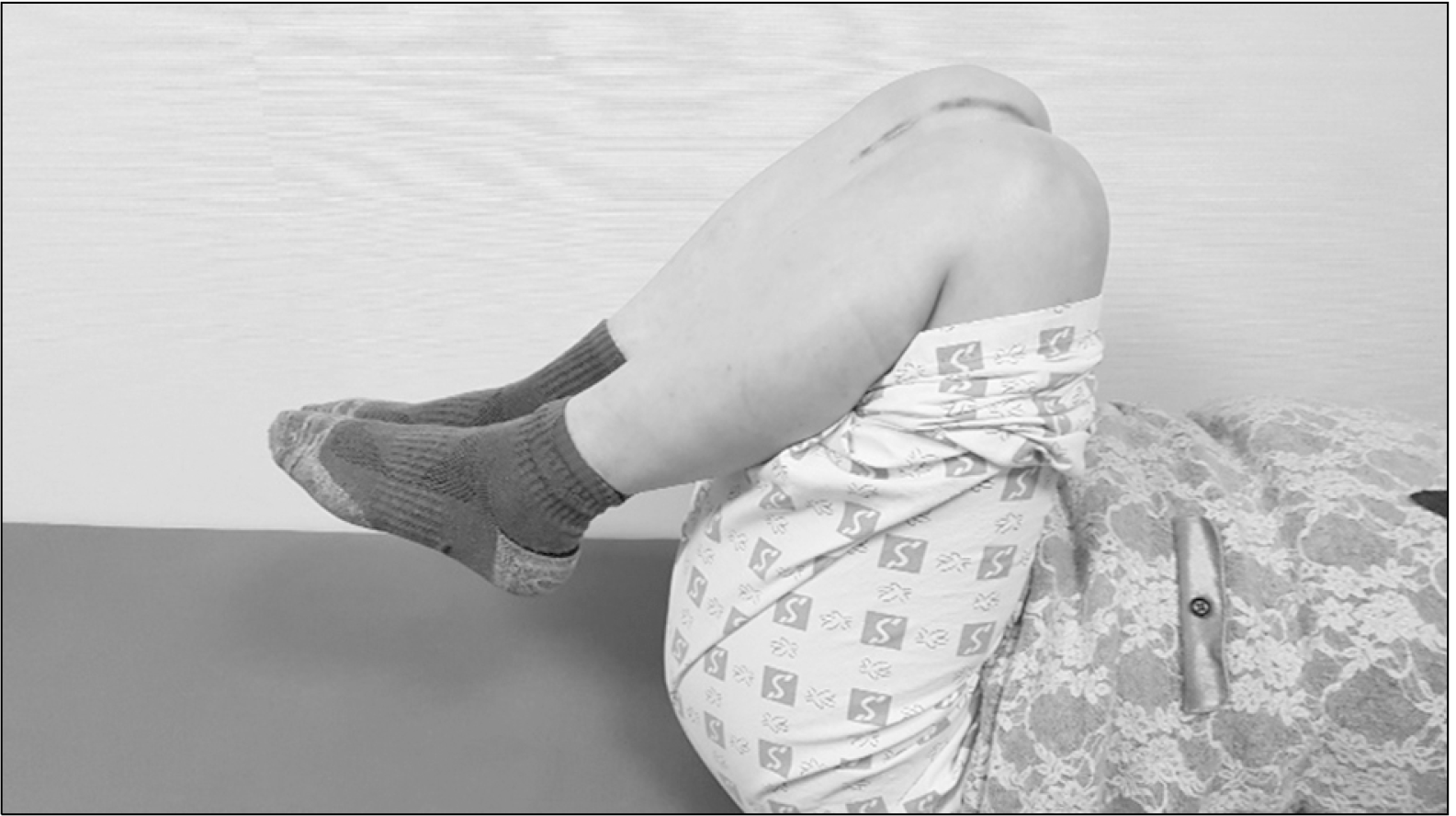
Fig. 6
After 10 weeks (A–C) and 13 months (D–F) postoperatively, coronal T2-weighted magnetic resonance image (MRI) showed that the medial collateral ligament was completely healed (white arrows) (A, D), and sagittal T2-weighted MRI showed that the anterior (black arrows) and posterior cruciate ligaments (white dotted arrows) were incompletely healed (B, C, E, F).

Fig. 7
(A) Preoperative coronal magnetic resonance imaging (MRI). The white arrow shows a medial meniscus anterior horn peripheral tear. (C) Preoperative sagittal MRI. The white arrow shows a lateral meniscus posterior horn longitudinal tear. (B, D) After 13 months postoperatively, complete healing was noted at the previous tear of medial meniscus and lateral meniscus (arrows).
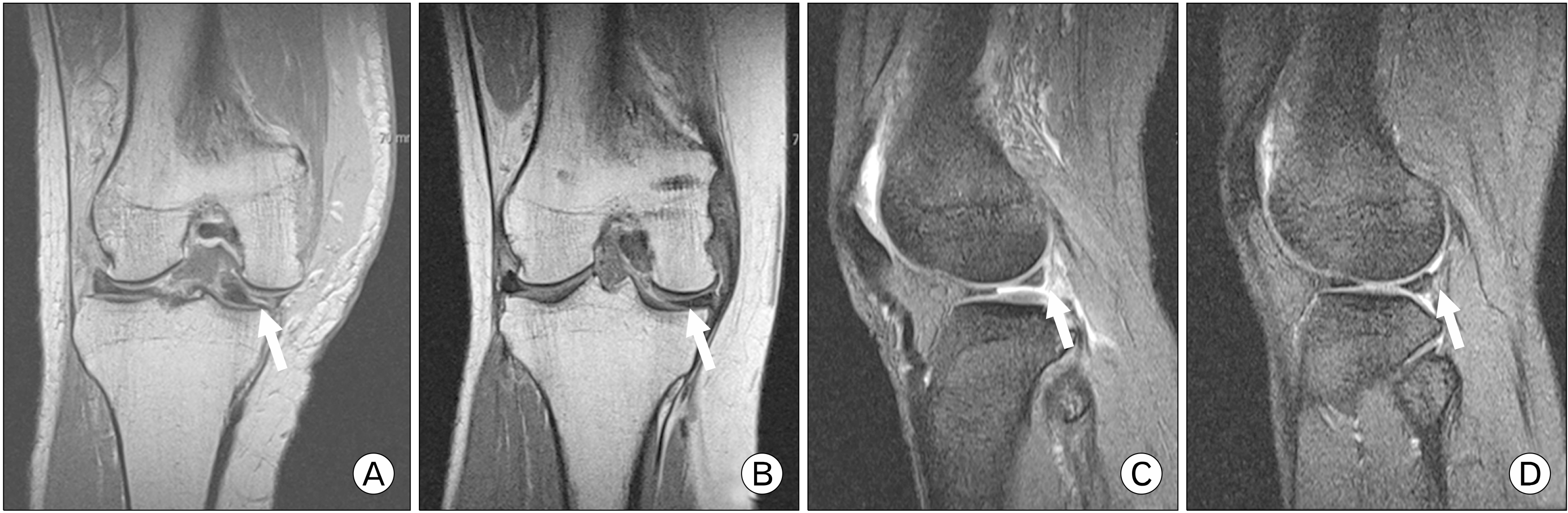
Fig. 8
Using Telometer DST1000 (Daiseung Medics Corp., Seoul, Korea) in the valgus stress test, medial side of the injured right knee was 1.8 mm (right, 9.2 mm; left, 7.4 mm) wider than the left knee (A), in the anterior drawer test, the injured right knee has 1.6 mm (right, 8.3 mm; left, 6.7 mm) more anterior displacement than the left knee (B), and in the posterior drawer test, the injured right knee has 3.5 mm (right, 13.6 mm; left, 10.1 mm) more posterior displacement than the left knee (C).




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download