Abstract
Purpose
The purpose of this study was to evaluate the surgical outcome of split-thickness skin graft (STSG) for chronic diabetic wounds of the foot and ankle.
Methods
Materials and The medical records of 20 patients who underwent surgery for chronic diabetic wounds of the foot and ankle between October 2013 and May 2018 were reviewed. Surgical management consisted of consecutive debridement, followed by negative-pressure wound therapy and STSG. We used an acellular dermal matrix between the wound and the overlying STSG in some patients with wide or uneven wounds. Patient satisfaction, comorbidities, wound size and location, length of hospital stay, wound healing time, and complications were investigated.
Results
Of 20 patients, 17 (85.0%) were satisfied with the surgical outcome. Eight patients had diabetic wounds associated with peripheral vascular disease (PVD), 7 patients had diabetic wounds without PVD, and 5 patients had acute infection superimposed with necrotizing abscesses. The mean size of the wound was 49.6 cm2. The mean length of hospital stay was 33.3 days. The mean time to wound healing was 7.9 weeks. The mean follow-up period was 25.9 months. Complications included delayed wound healing (4 cases) and recurrence of the diabetic wounds (2 cases), which were resolved by meticulous wound dressing.
만성 당뇨족 창상은 족부 정형외과의사들이 환자 치료 중 자주 곤란을 겪는 난제 중 하나이다. 만성 당뇨족 창상 환자들은 당뇨 외에 말초 동맥 폐색 또는 정맥 기능 부전 등의 말초 혈관 질환(peripheral vascular disease)을 동반하는 경우가 많고, 급성 감염증과 동반되는 농양 및 괴사와도 연관성이 높다.1) 당뇨 인구는 최근 수십 년간 꾸준히 증가하는 추세로 그에 따라 특히 하지에서 당뇨병성 만성 창상의 발생률 또한 증가하고 있다.2) 당뇨 족부 궤양 환자의 절반가량은 말초 혈관 질환을 가지고 있으며 이는 창상 치유 실패, 절단, 심혈관계 이환 및 조기 사망과 관련이 있다.3) 또한 많은 연구들에서 당뇨 환자의 일생 동안 족부 궤양 발병률이 25%로 보고된 바 있다.4) 창상은 크기, 심부 조직 감염, 동반 질환 등 다양한 요인에 의해 영향을 받기 때문에 만성 창상을 가진 당뇨 환자를 치료하는 것은 어려울 수밖에 없다.
피판술을 이용한 피부 및 연부조직 재건은 말초 혈관 질환 및 뼈나 힘줄 노출을 동반하는 난치성 만성 창상을 가진 당뇨 환자에게 고려할 수 있는 치료법 중 하나이다.5,6) 그러나 피판술을 이용한 재건은 혈관 상태가 극도로 좋지 않은 환자에서는 피판 실패(flap failure)를 초래할 수 있는 위험인자들이 존재한다.6,7) 또한 피판술의 성공적인 결과는 미세수술 전문의의 숙련된 기술과 잘 훈련된 수술팀의 협력이 필수 요소이므로 만성 당뇨족 창상을 주로 치료하는 대부분의 족부 정형외과의사들에게는 상대적으로 접근성이 떨어질 수밖에 없는 고난도의 술기이다. 반면 부분층 피부이식술(split-thickness skin graft)은 개방된 창상의 연부조직을 덮는데 널리 이용되는 술기로8) 외과의사라면 쉽게 수행이 가능하여 접근성이 높다. 이전 연구들에서 만성 당뇨족 창상에 대한 부분층 피부이식술 후 합병증 발생률이 낮은 것으로 보고하였고,9-12) 기저 연부조직 변형에 대한 적응력과 낮은 공여부 이환율 및 창상 치유 시간 감소 등이 부분층 피부이식술의 장점으로 알려져 있다.13,14) 물론 피판술이 필요한 창상과 피부이식술로도 충분히 치료되는 창상의 대상 적응증이 다를 수 있으나 실제 임상에서 만성 당뇨족 창상 치료를 위해 부분층 피부이식술을 자주 많이 사용하고 있음에도 불구하고 그 학문적 근거자료로서의 연구 결과에 대한 발표는 아직까지 많지 않다고 판단되어 저자들은 본 연구를 계획하였다. 본 연구를 통해 만성 당뇨족 창상 치료를 위해 시행한 부분층 피부이식술의 임상적 결과의 효용성을 보고하고자 한다.
2013년 10월부터 2018년 5월까지 본원을 내원하여 만성 당뇨족 창상으로 수술을 받은 환자 30명 중 1년 이상 추시가 가능하였던 20명을 대상으로 하여 후향적으로 조사하였다. 골수염을 동반한 만성 배농관, 심각한 뼈 또는 힘줄 노출, 종양성 병변을 동반한 창상은 연구 대상에서 제외하였다. 남성은 14명, 여성은 6명이었으며 평균 연령은 60.6세(40∼83세)였다. 모든 대상 환자에 대해 3차원 컴퓨터 단층촬영 혈관조영술(3-dimensional computed tomography angiogram)을 시행하여 말초 혈관 상태가 불량한 경우 창상 수술 전에 혈관외과와 협진하여 혈관성형시술(angioplasty) 또는 혈관우회수술(vascular bypass surgery)을 시행하였다. 본 연구는 가톨릭대학교 성빈센트병원의 기관생명윤리 위원회(Institutional Review Board)의 승인을 받아 시행하였다(no. VC18RESI0104).
모든 수술은 전신마취하에 수술실에서 시행되었으며 본 연구진 중 교신저자가 집도하였다. 여러 차례에 걸친 변연절제술을 통해 감염성 혹은 괴사성 조직을 제거하여 기저 연부조직에서 삼출물의 양을 줄이고 건강한 육아 조직 성장이 촉진되도록 하였다(Fig. 1). 이 과정에서 필요할 경우는 음압창상치료(negative pressure wound therapy)를 사용하기도 하였다. 부분층 피부이식술의 공여부는 환측의 대퇴부 전외측면이었고, 수여부의 피부결손부위의 크기가 넓거나 기저 육아조직의 표면이 고르지 않을 경우에는 피부이식편과 육아조직 사이에 무세포 동종 진피 기질(acellular dermal matrix; CG-Paste®, CGBio, Korea)을 도포한 뒤 피부이식편을 얹어 고정하였다(Fig. 2A). 모든 예에서 수여부는 수술 후 3일 동안 음압창상치료를 통상적으로 사용하여 수여부의 삼출물 조절과 균등한 압박 드레싱이 유지될 수 있도록 하였다(Fig. 2B). 수술 후 첫 드레싱은 3일째 시행하였고, 이후부터는 2일에 1회 단순 창상 드레싱을 하였다. 만약 삼출물이 아직 많을 경우에는 음암창상치료를 2일간 추가 시행하였다. 모든 예에서 수술 후 4주간 단 하지 부목 고정을 시행하여 체중부하 및 보행에 따른 수여부 이식편 실패를 방지하였다. 창상 치유 완료 여부는 다음과 같은 기준에 의해 집도의가 판정하였다. 피부이식 수술일로부터 최소 2주 이후 봉합사 제거를 결정하되, 수술 4주 차까지 주 1회 간격으로 외래에 방문하여 이식편의 안정성을 확인하면서 부분 봉합사 제거(partial stitch out)로부터 완전 봉합사 제거(total stitch out)를 서서히 진행하고 완전 봉합사 제거 후 환자가 창상 부위를 세척해도 삼출물 배액이나 이식편 불안정 혹은 부분 탈락이 발생하지 않음을 외래 진료 시 확인한 날을 창상 치유 완료일로 정하였다(Fig. 2C).
환자의 만족도, 동반 질환, 창상의 크기 및 위치, 입원 기간, 창상 치유 완료까지의 시간, 추적 관찰 기간, 합병증 등을 조사하였다. 환자의 만족도는 마지막 외래 방문 시점을 기준으로 일상생활과 창상 상태에 대한 환자의 주관적 평가 지표를 4단계로 나누어 기록하였다(Table 1).
총 20명 중 17명(우수 11명, 양호 6명)이 치료 결과에 만족했다. 만성 당뇨족 창상에서 말초 혈관 병변이 확인되어 혈관 시술 또는 수술을 동반 시행했던 환자는 8명, 말초 혈관 병변이 뚜렷하지 않아 만성 당뇨족 창상에 대한 수술만 시행한 환자는 7명, 농양을 형성한 급성 감염증이 동반된 환자가 5명이었다. 평균 창상 크기는 49.6 cm2 (8∼270 cm2), 무세포 동종 진피 기질을 사용한 환자는 17명으로 피부결손부위 크기가 모두 10 cm2를 초과하였다. 창상의 위치 분포는 발 10명, 발목 9명, 하퇴부 1명이었다. 평균 입원 기간은 33.3일(16∼76일)이었다. 창상 치유 완료 판정까지 걸린 평균 시간은 7.9주(2∼18주), 평균 추시 기간은 20.9개월(10∼46개월)이었다. 4명에서 창상 치유가 지연되어 창상세척술 및 변연절제술을 반복했고, 2명에서는 재발성 창상이 발생되어 부분층 피부이식술을 재시행했다(Table 2). 그러나 이러한 창상 합병증은 최종적으로 잘 치유되어 피판술 또는 절단으로의 이행 없이 해결되었다(Fig. 3). 피부이식 공여부는 모든 환자에서 합병증 없이 치유되었다.
하지의 만성 당뇨족 창상에 대한 처치법은 여전히 좋은 연구 대상이며 좀 더 이상적인 처치법에 대한 수많은 연구들이 이루어지고 있다. 하지의 연부조직 결손을 치료하기 위한 수술적 기법과 혈관외과 분야의 발전으로 인해 새로운 디자인의 피판이 개발되고 기존 피판들과의 조합이 도입되기도 하면서 끊임없는 개선을 통해 피판술의 성공률도 점차 높아지고 있다.15) 만성 또는 난치성 당뇨족 창상에서 피판 재건술은 혈관이 풍부한 조직이 과각화증 및 열창에 대한 감수성을 낮추어 감염을 조절하고, 전단력에 저항하는 견고한 고정력을 제공하며, 창상의 재발을 감소시키는 장점이 있다.16,17) 이런 장점에도 불구하고 혈관 상태가 좋지 않은 환자에서는 피판술 후 이식 실패를 일으키는 위험 인자들에 대한 우려가 있으며6,7) 술자의 노력에 비해 실패율이 크다는 부담 때문에 과거에는 하지의 당뇨성 창상 치료에서 피판술은 상대적 금기로까지 간주되기도 하였다.18) 한편 피부이식술은 전통적으로 골막이나 혈류가 상대적으로 부족한 힘줄이 노출된 창상에서는 금기시되어 왔으나, 최근 연구에서는 금기로만 여겨졌던 증례에 대해 피부이식술을 시행한 뒤에도 만족스러운 결과를 보이는 것으로 보고되고 있다. Attinger 등19)은 피부이식술과 피판 재건술 사이의 비교 연구를 했는데, 아킬레스건 노출이 있다 하더라도 창상의 기저 조직이 치유를 위해 적절히 준비된 상태라면 피부이식술이 피판 재건술만큼 효과적일 수 있으므로 당뇨 자체가 피부이식술에 대한 금기가 되어서는 안 된다고 강조하였다. Bingol 등20)도 종골 노출이 동반된 당뇨족 궤양에 대해 부분층 피부이식술을 시행해 치유율과 치유 시간 면에서 우수한 결과를 보고한 바 있다. 본 연구에서는 만성 당뇨족 창상을 주로 치료하는 대다수의 족부 정형외과의사에게 친숙하고 피판술에 비해 상대적으로 빨리 숙련될 수 있는 피부이식술의 임상적 효용성을 강조하고자 하였다. 말초 혈관 질환이 동반된 경우에 혈관 시술 또는 수술을 동시 진행하여 하지 창상 주위로의 혈류를 개선함으로써 부분층 피부이식술의 성공률을 높일 수 있었고, 감염증이 동반된 경우에는 여러 차례 변연절제술과 더불어 음압창상치료로 선처치하여 피부이식 수여부의 면적을 줄이고 건강한 육아조직 성장을 촉진함으로써 피부이식편이 안정적으로 생착되도록 유도하였다. 음압창상치료는 이식편 안정화와 이식편 주위 삼출물의 흡수를 제공하여 피부이식편의 생존력을 향상시키는데, 기존 연구들에서 부분층 피부이식편을 얹은 후에도 음압창상치료를 추가 시행하여 그 효용성을 제안한 것을 본 연구에서도 적용하였다.21-23)
무세포 동종 진피 기질은 인간 사체로부터 얻은 피부를 동결건조 처리 후 면역반응을 피하기 위해 상피 전층과 진피의 세포 성분만 제거하여 세포 외 기질 및 기저막 복합체만 남긴 것으로, 무세포 동종 진피 기질은 창상이 치유되는 동안 인체유래 피부 내에 함유된 성장인자(growth factor) 제공 및 혈관 생성(angiogenesis) 촉진 등의 신호 조절과 육아조직 형성을 위한 구조적 지지(scaffold)를 제공한다.24,25) 무세포 동종 진피 기질은 엘라스틴(elastin)과 콜라젠(collagen)을 함유하므로 창상 내 장력을 감소시키고 새롭게 생착되는 피부의 탄성을 증가시켜서 창상 치유를 촉진시킨다. 그 결과 반흔 구축을 줄여 치유된 피부 상태의 질을 개선하는 효과를 보인다.24) 광범위한 피부결손부위에서 부분층 피부이식술 단독으로는 창상의 반흔 구축을 피하기 어렵고 전층 피부이식술(full-thickness skin graft)은 부분층 피부이식술보다 혈류 공급이 좋으나 공여부 손상 때문에 원하는 만큼의 큰 이식편을 얻는 데 제한이 있다. 물론 대퇴부 전외측면에서 공여부 손상 우려 없이 큰 크기의 전층 피부이식편을 획득할 수 있다는 연구 결과도 있으나 대부분 압궤 손상 혹은 악성 종양 제거 병변에 대한 보고였다.26) 본 연구에 포함된 환자들은 모두 당뇨 혹은 말초 혈관 질환을 가진 상태여서 저자들은 되도록 공여부의 창상 봉합이 추가되는 전층 피부이식술은 지양하였다. 대신 저자들은 무세포 동종 진피 기질이 부분층 피부이식술의 단점을 보완하는 역할을 할 수 있다고 생각하여 범위가 넓거나 표면이 고르지 못하여 반흔 구축이 우려되는 창상에서는 건강한 육아조직 재생면 위에 무세포 동종 진피 기질을 도포 후 부분층 피부이식편을 얹는 방식을 사용하여 전층 피부이식술을 모방하는 효과를 기대했다.
피부 및 연부조직 결손을 동반한 만성 창상 치료는 한 가지의 우월한 방법이 정해진 것이 아니다. 특히 당뇨족 창상일 경우에는 창상 및 환자 상태를 고려해야 하므로 여러 종류의 치료법들 간의 적절한 조합 또는 교차 적용이 중요하다. 본 연구에서는 피부 및 연부조직 창상 치료를 위해 현재까지 임상적 효용성을 보인다고 알려진 처치법들 중 세 가지인 부분층 피부이식술, 음압창상치료, 무세포 동종 진피 기질을 조합하여 적용하고 그 임상 결과를 확인하였다. Llanos 등21)은 부분층 피부이식술과 함께 시행한 음압창상치료의 효과에 대해 무작위 대조군 연구 결과를 보고했고, Shim 등27)은 수부에서 발생한 급성 및 다발성 조직 손상에서 피부 및 연부조직 재건술 후 추가로 적용한 음압창상치료를 통해 좋은 결과를 얻었다. 한편, Kim 등28)은 특히 하지에서의 피부 및 연부조직 재건을 위해 무세포 동종 진피 기질과 부분층 피부이식술의 조합을 제안하기도 했다. Tchero 등29)은 체계적 문헌고찰 및 메타분석을 통해 당뇨성 족부 궤양에 대한 생체공학적 인공 진피 대체물이 대체로 낮은 실패율 및 재발률을 보이므로 이들이 창상 치유를 위한 적절한 지지 역할과 미세 환경을 제공할 수 있다는 결론을 제시했다. 위 연구들을 참고하여 본 연구에서도 당뇨, 말초 혈관 질환, 급성 화농성 병변 등 다양한 동반 기저 질환을 가진 환자들에게 부분층 피부이식술, 음압창상치료, 무세포 동종 진피 기질을 병합한 치료를 시행하여 우수한 수술 결과를 얻었고 환자의 만족도도 높아 일상생활을 재개하는 데에 어떠한 심각한 합병증도 없었다. 즉, 저자들은 하지의 만성 당뇨족 창상 재건을 위해 부분층 피부이식술을 포함한 세 가지 치료법 조합을 시행하여 이전의 다른 연구 결과와 비슷한 임상적 효용성을 확인하였다.12,15,17,23)
본 연구에는 몇 가지 제한점이 있다. 첫째, 대조군이 없는 후향적 의무기록 분석 연구였다는 점이다. 둘째, 1년 이상 추시가 가능한 환자들을 연구 대상에 포함시키기 위해 최종적으로 등록된 환자의 수가 적어 통계학적 분석을 실시하지 못했다. 저자들은 후속 연구를 통해 만성 당뇨족 창상에서 부분층 피부이식술의 장점을 더 명확히 하기 위해 더 많은 표본 수를 이용한 장기간의 추적 관찰을 통한 무작위 대조군 전향적 연구를 진행할 것이다.
REFERENCES
1. Morton LM, Phillips TJ. 2016; Wound healing and treating wounds: differential diagnosis and evaluation of chronic wounds. J Am Acad Dermatol. 74:589–605. quiz 605–6. doi: 10.1016/j.jaad.2015.08.068. DOI: 10.1016/j.jaad.2015.08.068. PMID: 26979352.
2. Shaw JE, Sicree RA, Zimmet PZ. 2010; Global estimates of the prevalence of diabetes for 2010 and 2030. Diabetes Res Clin Pract. 87:4–14. doi: 10.1016/j.diabres.2009.10.007. DOI: 10.1016/j.diabres.2009.10.007. PMID: 19896746.

3. Brownrigg JR, Schaper NC, Hinchliffe RJ. 2015; Diagnosis and assessment of peripheral arterial disease in the diabetic foot. Diabet Med. 32:738–47. doi: 10.1111/dme.12749. DOI: 10.1111/dme.12749. PMID: 25764390.

4. Singh N, Armstrong DG, Lipsky BA. 2005; Preventing foot ulcers in patients with diabetes. JAMA. 293:217–28. doi: 10.1001/jama.293.2.217. DOI: 10.1001/jama.293.2.217. PMID: 15644549.

5. El-Shazly M, Yassin O, Kamal A, Makboul M, Gherardini G. 2008; Soft tissue defects of the heel: a surgical reconstruction algorithm based on a retrospective cohort study. J Foot Ankle Surg. 47:145–52. doi: 10.1053/j.jfas.2007.12.010. DOI: 10.1053/j.jfas.2007.12.010. PMID: 18312922.

6. Oh TS, Lee HS, Hong JP. 2013; Diabetic foot reconstruction using free flaps increases 5-year-survival rate. J Plast Reconstr Aesthet Surg. 66:243–50. doi: 10.1016/j.bjps.2012.09.024. DOI: 10.1016/j.bjps.2012.09.024. PMID: 23098584.

7. Baumeister SP, Spierer R, Erdmann D, Sweis R, Levin LS, Germann GK. 2003; A realistic complication analysis of 70 sural artery flaps in a multimorbid patient group. Plast Reconstr Surg. 112:129–40. discussion 141–2. doi: 10.1097/01.PRS.0000066167.68966.66. DOI: 10.1097/01.PRS.0000066167.68966.66. PMID: 12832886.

8. Chick LR. 1988; Brief history and biology of skin grafting. Ann Plast Surg. 21:358–65. doi: 10.1097/00000637-198810000-00011. DOI: 10.1097/00000637-198810000-00011. PMID: 3069030.

9. Anderson JJ, Wallin KJ, Spencer L. 2012; Split thickness skin grafts for the treatment of non-healing foot and leg ulcers in patients with diabetes: a retrospective review. Diabet Foot Ankle. 3:10204. doi: 10.3402/dfa.v3i0.10204. DOI: 10.3402/dfa.v3i0.10204. PMID: 22403742. PMCID: PMC3297411.

10. Sanniec K, Nguyen T, van Asten S, Fontaine J, Lavery LA. 2017; Split-thickness skin grafts to the foot and ankle of diabetic patients. J Am Podiatr Med Assoc. 107:365–68. doi: 10.7547/15-200. DOI: 10.7547/15-200. PMID: 29077498.

11. Rose JF, Giovinco N, Mills JL, Najafi B, Pappalardo J, Armstrong DG. 2014; Split-thickness skin grafting the high-risk diabetic foot. J Vasc Surg. 59:1657–63. doi: 10.1016/j.jvs.2013.12.046. DOI: 10.1016/j.jvs.2013.12.046. PMID: 24518607.
12. Yammine K, Assi C. 2019; A meta-analysis of the outcomes of split-thickness skin graft on diabetic leg and foot ulcers. Int J Low Extrem Wounds. 18:23–30. doi: 10.1177/1534734619832123. DOI: 10.1177/1534734619832123. PMID: 30841767.

13. Donegan RJ, Schmidt BM, Blume PA. 2014; An overview of factors maximizing successful split-thickness skin grafting in diabetic wounds. Diabet Foot Ankle. 5:24769. doi: 10.3402/dfa.v5.24769. DOI: 10.3402/dfa.v5.24769. PMCID: PMC4216388.

14. Aerden D, Bosmans I, Vanmierlo B, Spinnael J, Keymeule B, Van den Brande P. 2013; Skin grafting the contaminated wound bed: reassessing the role of the preoperative swab. J Wound Care. 22:85–9. doi: 10.12968/jowc.2013.22.2.85. DOI: 10.12968/jowc.2013.22.2.85. PMID: 23665663.

15. Battiston B, Ciclamini D, Tang JB. 2017; Compound or specially designed flaps in the lower extremities. Clin Plast Surg. 44:287–97. doi: 10.1016/j.cps.2016.11.006. DOI: 10.1016/j.cps.2016.11.006. PMID: 28340663.

16. Hong JP, Oh TS. 2012; An algorithm for limb salvage for diabetic foot ulcers. Clin Plast Surg. 39:341–52. doi: 10.1016/j.cps.2012.05.004. DOI: 10.1016/j.cps.2012.05.004. PMID: 22732380.

17. Sommerlad BC, McGrouther DA. 1978; Resurfacing the sole: long-term follow-up and comparison of techniques. Br J Plast Surg. 31:107–16. doi: 10.1016/s0007-1226(78)90057-7. DOI: 10.1016/S0007-1226(78)90057-7. PMID: 638300.
18. Akhtar S, Ahmad I, Khan AH, Khurram MF. 2015; Modalities of soft-tissue coverage in diabetic foot ulcers. Adv Skin Wound Care. 28:157–62. doi: 10.1097/01.ASW.0000460889.44609.0c. DOI: 10.1097/01.ASW.0000460889.44609.0c. PMID: 25775199.

19. Attinger CE, Ducic I, Hess CL, Basil A, Abbruzzesse M, Cooper P. 2006; Outcome of skin graft versus flap surgery in the salvage of the exposed achilles tendon in diabetics versus nondiabetics. Plast Reconstr Surg. 117:2460–7. doi: 10.1097/01.prs.0000219345.73727.f5. DOI: 10.1097/01.prs.0000219345.73727.f5. PMID: 16772957.

20. Bingol UA, Cinar C, Arslan H, Altındas M. 2015; A novel and alternative treatment method for diabetic heel ulceration exposing the calcaneus which is not suitable for flap surgery: vacuum assisted sandwich dermal matrix. Biomed Res Int. 2015:785819. doi: 10.1155/2015/785819. DOI: 10.1155/2015/785819. PMID: 26516626. PMCID: PMC4592884.

21. Llanos S, Danilla S, Barraza C, Armijo E, Piñeros JL, Quintas M, et al. 2006; Effectiveness of negative pressure closure in the integration of split thickness skin grafts: a randomized, double-masked, controlled trial. Ann Surg. 244:700–5. doi: 10.1097/01.sla.0000217745.56657.e5. DOI: 10.1097/01.sla.0000217745.56657.e5. PMID: 17060762. PMCID: PMC1856589.
22. Nakamura Y, Fujisawa Y, Ishitsuka Y, Tanaka R, Maruyama H, Okiyama N, et al. 2018; Negative-pressure closure was superior to tie-over technique for stabilization of split-thickness skin graft in large or muscle-exposing defects: a retrospective study. J Dermatol. 45:1207–10. doi: 10.1111/1346-8138.14536. DOI: 10.1111/1346-8138.14536. PMID: 30010206.

23. Yin Y, Zhang R, Li S, Guo J, Hou Z, Zhang Y. 2018; Negative-pressure therapy versus conventional therapy on split-thickness skin graft: a systematic review and meta-analysis. Int J Surg. 50:43–8. doi: 10.1016/j.ijsu.2017.12.020. DOI: 10.1016/j.ijsu.2017.12.020. PMID: 29292216.

24. Wainwright DJ. 1995; Use of an acellular allograft dermal matrix (AlloDerm) in the management of full-thickness burns. Burns. 21:243–8. doi: 10.1016/0305-4179(95)93866-i. DOI: 10.1016/0305-4179(95)93866-I. PMID: 7662122.

25. Zelen CM, Orgill DP, Serena T, Galiano R, Carter MJ, DiDomenico LA, et al. 2017; A prospective, randomised, controlled, multicentre clinical trial examining healing rates, safety and cost to closure of an acellular reticular allogenic human dermis versus standard of care in the treatment of chronic diabetic foot ulcers. Int Wound J. 14:307–15. doi: 10.1111/iwj.12600. DOI: 10.1111/iwj.12600. PMID: 27073000. PMCID: PMC7949710.

26. Shin SH, Kim C, Lee YS, Kang JW, Chung YG. 2017; Feasibility and advantages of full thickness skin graft from the anterolateral thigh. J Hand Surg Asian Pac Vol. 22:497–502. doi: 10.1142/S0218810417500563. DOI: 10.1142/S0218810417500563. PMID: 29117823.

27. Shim HS, Choi JS, Kim SW. 2018; A role for postoperative negative pressure wound therapy in multitissue hand injuries. Biomed Res Int. 2018:3629643. doi: 10.1155/2018/3629643. DOI: 10.1155/2018/3629643. PMID: 29780821. PMCID: PMC5892250.

28. Kim YH, Hwang KT, Kim KH, Sung IH, Kim SW. 2019; Application of acellular human dermis and skin grafts for lower extremity reconstruction. J Wound Care. 28(Sup4):S12–7. doi: 10.12968/jowc.2019.28.Sup4.S12. DOI: 10.12968/jowc.2019.28.Sup4.S12. PMID: 30975064.

29. Tchero H, Herlin C, Bekara F, Kangambega P, Sergiu F, Teot L. 2017; Failure rates of artificial dermis products in treatment of diabetic foot ulcer: a systematic review and network meta-analysis. Wound Repair Regen. 25:691–6. doi: 10.1111/wrr.12554. DOI: 10.1111/wrr.12554. PMID: 28597935.

Figure. 1
(A) A 68-year-old female patient with diabetes mellitus and lymphangitis presented blood-containing blisters on her left foot without a history of trauma. (B) After consecutive debridement for devitalized tissue, healthy granulation tissue growth was confirmed.
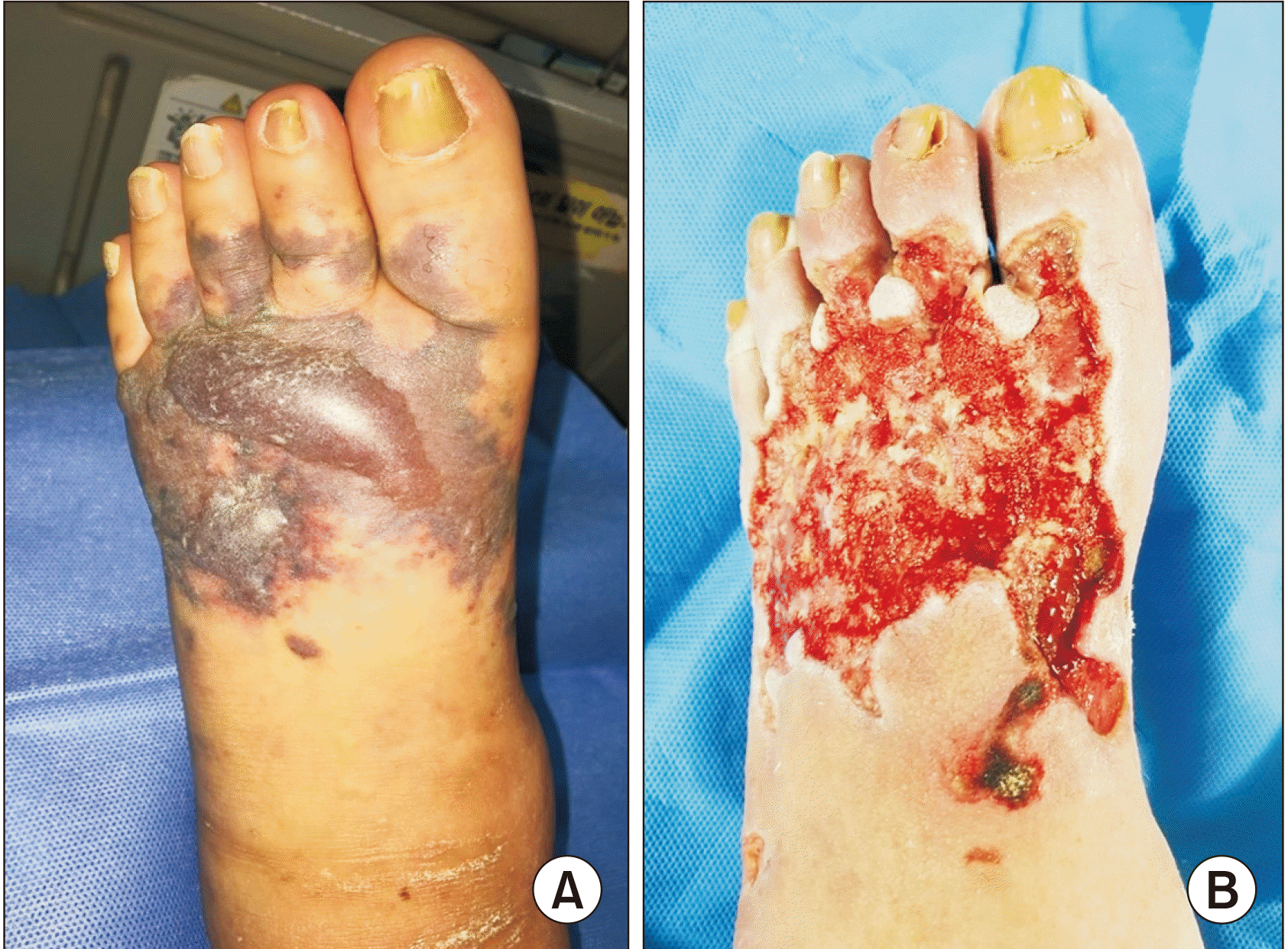
Figure. 2
(A) A paste-type acellular dermal matrix (ADM) (solid lined arrow) was applied to a bed of granulation tissue followed by an overlying split-thickness skin graft (STSG) (dotted lined arrow). (B) Gauze coated with Vaseline® was used for a skin graft wound dressing and overlying negative-pressure wound therapy (NPWT) was applied. (C) At postoperative 9 months, a patient was satisfied with the surgical outcome and had no discomfort in her daily life.
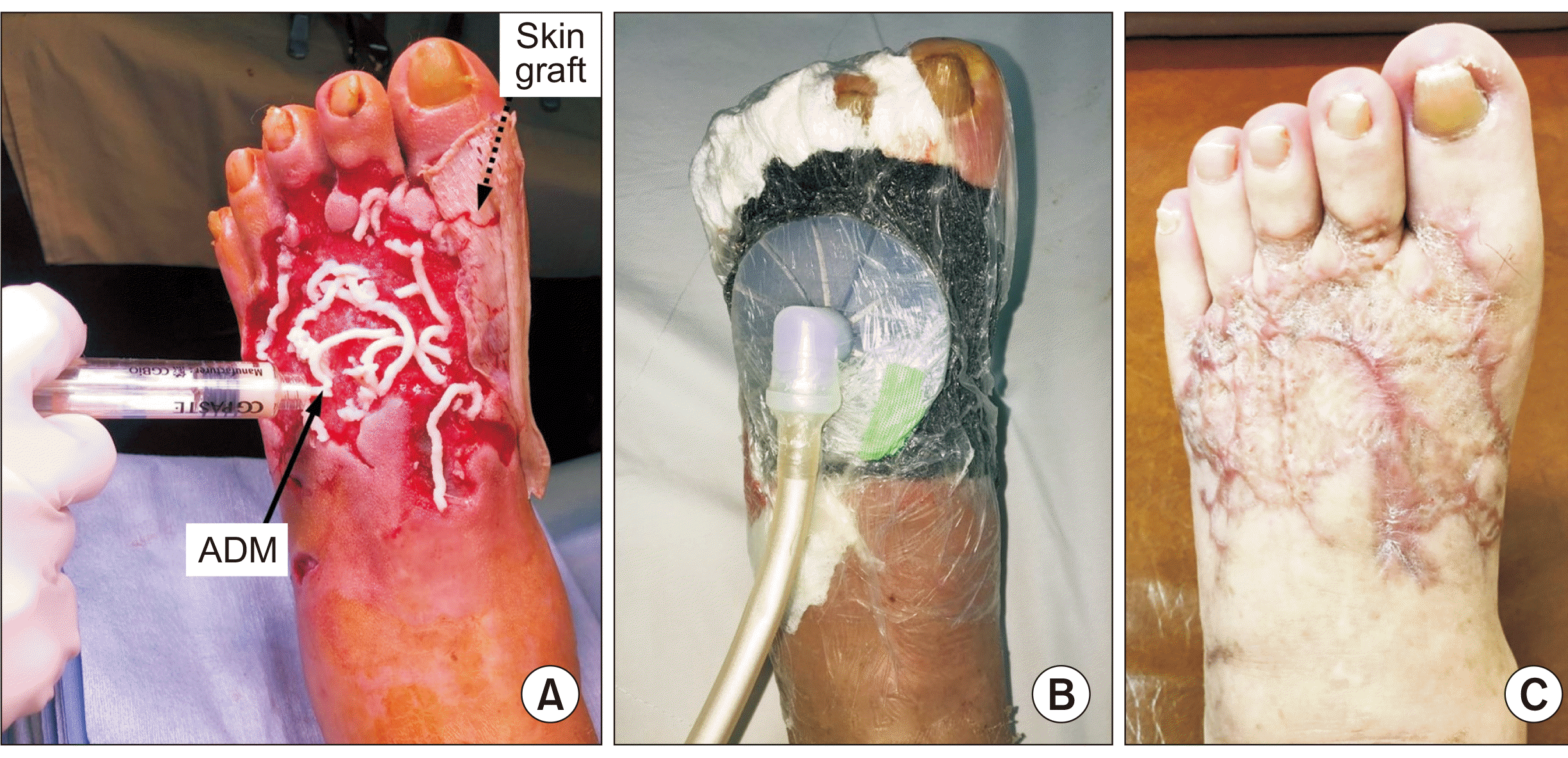
Figure. 3
(A) A 42-year-old male diabetic patient with peripheral angiopathy was well treated with a combination of ADM and STSG with NPWT for a 7x7 cm2 diabetic ulcer of his left ankle. (B) A 73-year-old male patient with a chronic diabetic wound with an acute abscess was also treated with the same protocol for the 8×18 cm2 wound on his right lower leg.
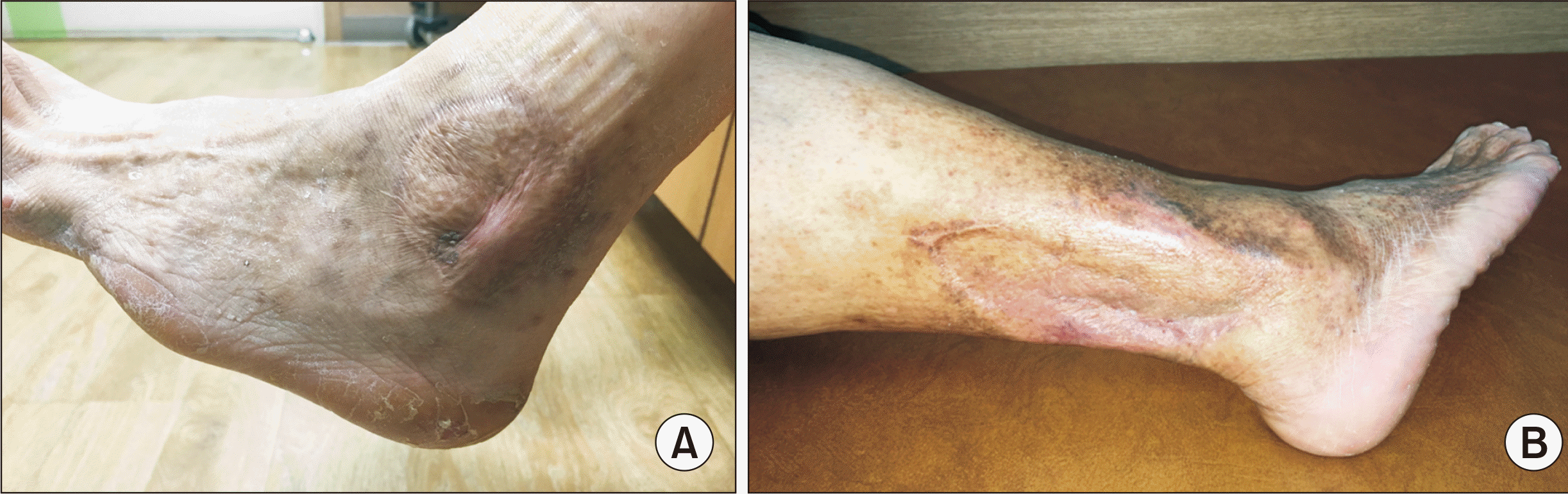
Table 1
Interpretation of Patient Satisfaction with Surgical Outcomes
Table 2
Demographics and Clinical Assessment




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download