Abstract
The collapse of perinatal healthcare is inevitable considering demographic factors and factors associated with medical resources due to the rapid decrease in the fertility rate in South Korea. In order to maintain the perinatal healthcare system, an appropriate healthcare delivery system must be established, but even the regional hospitals are facing a situation in which medical care is disabled due to a shortage of workforce. Government support is required to prevent the collapse of perinatal healthcare as public healthcare, emergency healthcare, and national essential healthcare system. In reality, it is necessary to strengthen perinatal healthcare through regionalization and to establish a maternal and child transport system. However, there are no guidelines for the perinatal transport system in South Korea, which also lacks professionalism, with a focus on the simple transportation of patients. Therefore, by integrating the transport systems of advanced countries and domestic efforts to improve transport systems, a realistic perinatal transport system establishment plan is proposed as follows. In order to strengthen the perinatal healthcare center under legal and institutional support, a professional workforce equivalent to that of the emergency healthcare center is ensured to organize a specialized perinatal transport team, and a perinatal emergency information center is established to form a safe transport linkage system. The perinatal emergency information center, which provides information on perinatal healthcare, linking and evaluating transportation between hospitals, should be incorporated into the emergency healthcare system, playing a pivotal role in the perinatal emergency healthcare management system. In addition, a dedicated transport team for perinatal healthcare should be formed for each region, transport guidelines for transport vehicles and equipment should be established, and legal and financial support should be provided to ensure safe perinatal healthcare transport. The prehospitalization level perinatal transport is configured as an integrated model of the 119 paramedics, aiming at quick transport. A team of perinatal special paramedics should be organized for each base to transport patients by special vehicles, and information from the perinatal emergency information center should be used to select a transfer hospital and to receive medical guidance from a perinatal care physician during transport between hospitals. Transport between hospitals aims at safe transport with triangular transport. A perinatal transport team is in charge of transport between hospitals, and a specialist is on board in a special ambulance to provide medical care during transport between hospitals. Support from the government and local governments is absolutely necessary to strengthen the perinatal healthcare center and establish a perinatal transfer system, which must be realized through a pilot project with fee support.
2020년 통계청 자료에 따르면 우리나라 합계출산율은 0.837명이며 경제협력개발기구(Organization for Economic Cooperation and Development) 국가 중 압도적 꼴찌로 유일한 0명대 국가이다. 2015년 1.24명 이후 한 번의 반등도 없이 떨어진 우리나라 수준의 초저출산은 누구도 겪어보지 못한 길로 이에 대한 국가적 정책이나 예산지원도 전혀 효과를 나타내지 못하고 있어 손을 놓고 있는 것과 마찬가지 수준이다. 우리나라의 모자보건 수준은 경제성장과 함께 꾸준한 발전을 이룩해왔지만, 향후 20년 내 모자의료의 전망은 암울하고 모자의료의 붕괴는 이미 결정된 미래이다. 초저출산으로 인한 인구학적인 요소, 심화되고 있는 수도권의 파멸적 집중화(수도권 인구 구성비 50.2%, 2020년 기준) 및 지방소멸로 인한 의료붕괴가 주요한 원인(전국 시도군 중 소멸위험 지역 46%)이며, 또한 이로 인한 의료자원적 요소, 즉 소아청소년과 및 분만 산부인과 의사의 절대적 감소로 인한 분만 및 신생아 치료 인프라의 붕괴로 인하여 현실이 되어 가고 있다(Statistics Korea, 2021). 모자의료체계의 붕괴로 인한 쇼크는 피할 수 없으며 소리 없이 이미 눈 앞에 와 있다. 우리나라의 인구 피라미드 유형은 교과서에도 없는 코브라 머리형으로 인구구조 변화로 인한 다양한 부작용을 현재로서는 막을 방법이 없으며 지금 부터라도 이 쇼크의 영향을 줄일 수 있는 구체적인 대안을 마련하지 않으면 안된다.
모자의료는 공공의료이자, 응급의료이며, 국가의 필수 의료체계이다. 정부는 급격한 출산율 저하로 인해 초저출산 고령화 사회로 진입한 현실에서 국가 인구 경쟁력의 약화를 최소화하고 국민 보건 상태를 개선하기 위하여 공공보건의료 발전 종합대책의 일환으로 2018년 중앙모자의료센터를 설립하였다. 또한 모자보건법 1조에서는 “모성 및 영유아의 생명과 건강을 보호하고 건전한 자녀의 출산과 양육을 도모함으로써 국민 보건 향상에 이바지함을 목적으로 한다.” 10조에서는 “임산부, 영유아, 미숙아 등 입원 진료가 필요한 사람에게 이송 지원을 할 수 있도록 하였다.”따라서 이러한 근거 하에 이번 연구에서는 이미 결정된 모자의료 붕괴를 막기 위한 다양한 방안—모자의료센터 설립, 모자의료의 권역화 및 지역화, 모자의료 전문인력 강화, 이송체계 확립—중 안전한 임산부 신생아 이송체계 확립을 통한 모자의료 체계 유지에 대해 살펴보고자 한다. 이를 위해 우리나라의 이송체계 현실을 알아보고 이를 바탕으로 안전한 모자 이송체계 확립을 위한 현실적인 방안을 마련해보고자 한다.
“무엇을 상상하든 그 이상을 보게 될 것이다.” 영화 광고 문구처럼 최대 감소치의 예상조차 벗어나는 훨씬 빠른 출산율의 저하, 급격한 인구구조의 변화, 지방소멸 단계 진입, 산부인과, 소아청소년과의 폐업 증가 등 여러 요인들로 인해 모자의료의 인프라는 이미 붕괴 단계로 접어들었다. 시도별 분만가능 의료기관 감소를 살펴보면 2014년 892개소에서 2019년 711개로 불과 6년 만에 20.2% 감소하였고, 전국 249개 시군구 중 58곳은 산부인과가 전무하여 이러한 추세로는 수년 내에 주요 대도시를 제외하고 전국이 분만 취약지에 해당될 수밖에 없으며 이는 이미 현실이 되어가고 있다(Ministry of Health and Welfare, 2021).
중앙, 권역, 지역 모자의료의 기능을 확립하고 의료전달체계 구축을 통해 적절한 환자의 이송이 가장 바람직하나 현실은 분만 가능한 산부인과 전문의, 신생아 전문의의 감소로 거점 병원조차도 모자의료 인력 부족으로 적절한 진료가 불가능한 상황이다. 또한 전공의 당직 특별법 시행 및 모자의료의 특성상 업무의 과중함, 의료사고의 높은 위험성으로 인해 산부인과, 소아청소년과를 기피하는 경향이 늘어나 모자의료 인력부족은 점점 심화되고 있다. 이러한 현실을 반영하듯 소아청소년과 전공의 지원율은 2019년 100%를 상회했으나 2020년 78.5%, 2021년 38.2%로 감소하였고, 산부인과 전공의 지원율은 2020년 72%, 2021년 76%로 매년 정원을 채우지 못해 수년 내 전문의 감소로 인한 모자의료 공백이 예상된다.
출산율은 점차 감소하고 있으나 미숙아 출생빈도는 높아지고 만혼의 영향으로 고위험 임산부는 점차 증가하고 있어 임신, 분만환경 개선, 건강한 신생아 의료를 위한 복합적인 국가 지원 사업이 절실히 필요하다. 현재 분만 취약지 사업, 신생아집중치료센터 지원사업, 고위험 산모 신생아 통합치료센터 사업 등 다양한 모자의료 지원에도 불구하고 획기적인 해결안이 제시되지 못하고 있다. 특히 최근 산부인과 소아청소년과 전공의 지원 감소로 인해 모자의료 인력 부족이 현실화되고 있으며, 향후 인력부족 문제에 대한 특단의 제도적 지원이 없이 모자의료 인력부족 문제는 개선될 여지가 없다.
2021년 제2차 공공보건의료 기본계획에 모자의료를 위한 치료, 이송, 교육을 제공하는 모자의료센터를 지역별로 단계적으로 확충하는 것을 목표로 하고 있다. 하지만 모자의료 인력부족으로 인해 기존의 센터도 운영이 어려워 현실적으로는 공공보건의료 기본계획의 모자의료부분 목표를 달성하는 것은 불가능하다. 모자의료 공백 증가로 인해 국민의 생명이 위협받을 가능성이 증가되고 있으므로 공공보건의료 목표 달성을 위해 안전한 모자이송을 강화하여 모자의료 접근성을 보장하는 것이 필요하다.
우리나라 응급의료는 1995년 응급의료법 제정 이후 본격적인 의료체계 구축을 시작으로 최근에는 외상의료까지 더 안전한 응급의료 시스템을 구축 중이며, 특히 인력 기준 및 등급에 따른 평가 및 차등지원, 다양한 진료수가, 응급의료기금 조성 등 다양한 국가의 지원으로 많은 발전을 이루었다. 하지만 분만 및 신생아는 대부분 응급환자임에도 불구하고 응급실에서 다루지 않는 응급의료의 사각지대라고 할 수 있다. 분만이 임박한 임신부는 분만장으로, 신생아는 신생아중환자실로 바로 전원을 보내는 특성상 고위험 임산부 및 신생아는 우리나라 응급의료체계에서 다루지 않는 응급의료라고 말할 수 있다. 특히 중앙응급의료 상황실은 응급의학 전문의로 구성되어 고위험 임산부와 신생아 이송 시 분만실이나 신생아중환자실로의 전원 대응은 부족할 수밖에 없다. 이송을 위한 119 구급차는 임산부와 신생아를 위한 공간이 부족하며, 기본적으로 신생아의 체온을 유지하기 위한 인큐베이터가 구비된 구급차 조차도 거의 없는 것이 현실이다. 우리나라 모자응급의료체계는 현실적으로 응급의료체계에서 제외되어 있으므로 모자보건법의 범주뿐 아니라 응급의료의 한 축으로 보고 지원을 확대하는 것이 필요하다.
우리나라 모자의료 이송은 크게 두 가지 형태로 병원 전단계 이송과 병원간 이송으로 이루어진다. 병원 전단계는 환자가 발생한 지점에서 병원으로 이송되는 단계이며 병원간 이송은 주로 1, 2차 의료기관에서 상급의료기관으로 환자가 이송되는 단계이다. 다른 분류로는 응급환자 치료를 위한 응급이송이 대부분인 진료권 내 이송과 상급의료기관으로 치료를 위해 예정된 이송(대부분 진료권외 이송)으로 나눌 수도 있다. 이송 결정을 위한 방법으로는 의사 간 유선으로 일대일 개별연락을 통해 병상 및 치료 가능 여부를 확인하고 환자 이송을 결정하게 되는데 이 과정에서 병원별 공병상, 치료 장비, 수술 및 처치가 가능한 전문의 확인은 불가능하므로 일일이 개별 병원에 전화로 확인해야 한다. 이러한 이송연계 시스템의 부재로 응급치료가 필요한 환자가 이송이 늦어지는 바람에 적절한 치료를 받지 못하고 악결과를 마주하는 일들이 빈번히 발생하고 있다. 모자의료 이송 인력은 진료권 내에서는 주로 간호사나 간호조무사가 참여하고 있으며, 진료권 외로 이송하는 경우에는 수련의 또는 간호사가 대부분의 이송을 담당하나 이송에 대한 경험이 적고 단순히 환자의 전달에 그치고 있어 이송 간 의료사고에 노출이 되어 있다. 하지만 이송관련 교육 시스템은 존재하지 않고 환자 개별로 이송 인력, 차량, 장비, 방법이 주먹구구식으로 결정되므로 이송에 관해 전문성이 전혀 없는 것이 우리나라 모자의료 이송의 현실이다. 특히 이송차량 및 장비는 일반 환자를 기준으로 제작되어 있으므로, 임산부 신생아를 안전하게 이송하기 위한 모니터링 장비나 인큐베이터는 전무하다. 이송 비용은 병원 전 이송으로 119 구급차를 이용하는 경우 무료이지만 병원 간 이송에 민간구급차를 이용하는 경우 이송에 대한 비용을 보험적용 없이 보호자가 전액 부담하고 있다. 요약하면 우리나라 대부분의 모자의료 이송은 연락체계, 의무기록, 인력, 장비, 차량, 교육 등 구체적 표준화 지침이나 규정이 없이 주먹구구식 이송이 이루어지고 있어 환자의 단순 운반에 급급한 수준이라고 할 수 있다.
병원 전단계 이송 건수는 국가응급진료정보망 자료에 의하면 2019년 응급실 방문 임산부는 22,267건(응급 89.4%), 신생아는 11,822건(응급 62.9%)으로 년 3만 건 이상의 모자의료 응급이송이 필요한 것으로 볼 수 있다. 병원간 이송 건수는 2020년 산과(142명, 19개 병원) 및 신생아(79명, 47개 병원) 전문의를 대상으로 한 현황 조사를 기준으로 산과에서는 6개월간 1,777명의 산모를 이송받았으며 이 중 1,465명(82.4%)은 산부인과 의원으로부터 전원 받았다. 2020년 1년간 신생아과에서는 3,810명의 신생아를 이송받았으며, 이 중 875명(70.6%)은 산부인과 의원으로부터 신생아를 전원 받았다. 이송을 보낸 경우도 262명으로 1년간 병원간 신생아 이송 추계는 일부 병원의 조사임에도 불구하고 4,000명에 이르러 이러한 이송 추계는 별도의 모자의료 이송체계 구축의 당위성을 말해준다. 이송 중 의료분쟁 경험은 산과 응답자 142명 중 120명(84.5%)으로 이송 중 환자 상태 악화와 근거리에 전원 가능한 병원이 없어 원거리를 이송해야 하는 경우 발생하였다(Kim et al., 2021).
2006년, 2008년 잇따른 임산부의 수용 거부로 인한 사망 사건으로 일본 정부는 2006년부터 2010년까지 2100억엔의 재정을 추가로 투입해 분만비용을 현실화하고 국가지원을 늘렸다. 분만 건당 추가 지원, 출산지원금, 의료사고 보험금까지 지원하는 대대적인 지원을 통해 모자의료를 살려냈다.
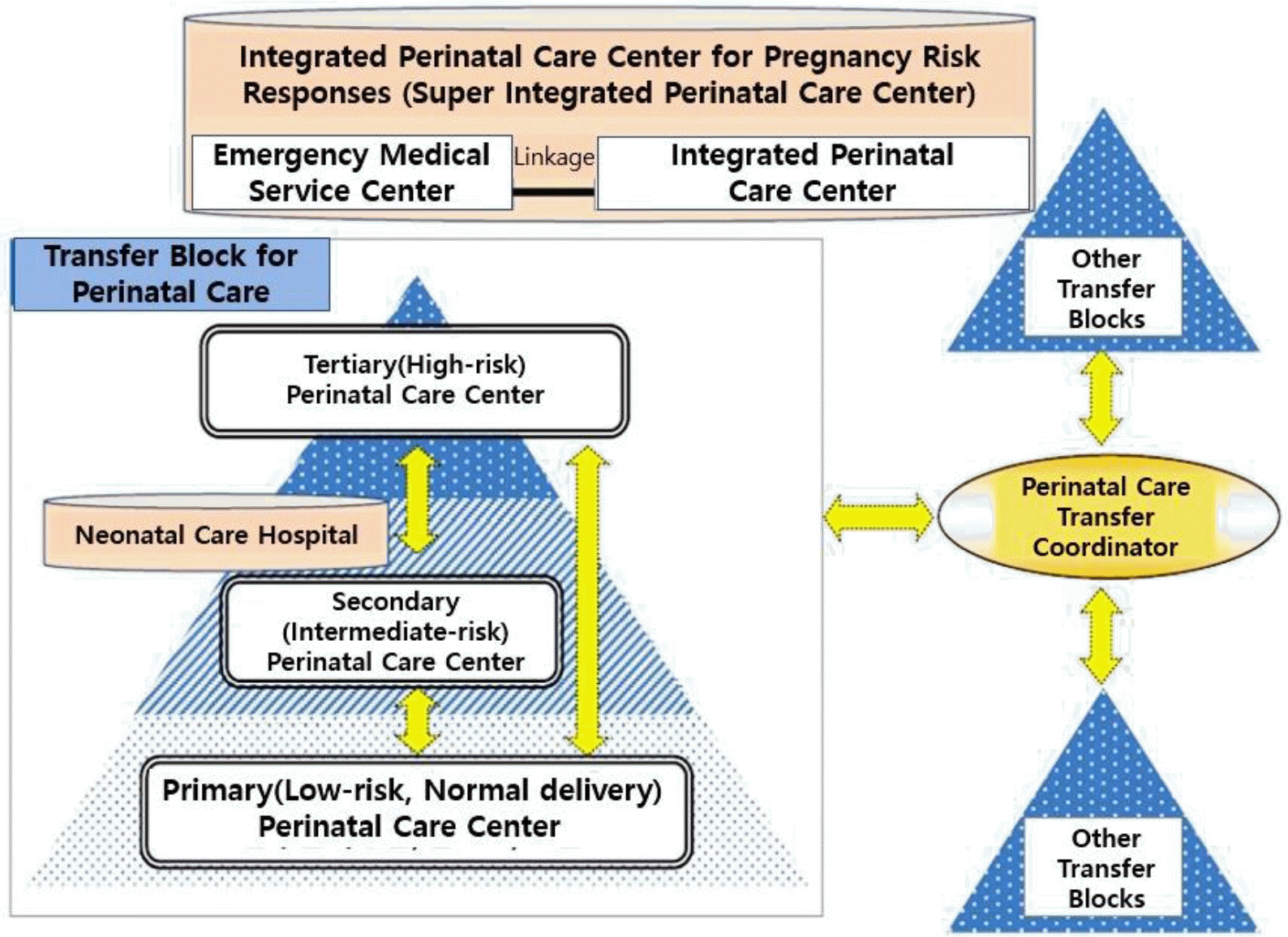
일본의 모자의료는 종합 주산기 모자의료센터, 삼각이송, 역이송, 닥터카, 전문이송팀 구성이 특징으로 거점별 진료 가능 수준에 따른 환자의 계층화로 이송이 활성화되어 있다. 일본 모자의료 이송체계는 주로 지역별로 구획화한 블록 내에서 가급적 전원 수용을 일차적으로 해결하기 위한 시스템을 구축하였다(Fig. 1). 특정 종합 주산기 모자의료센터에 지역 전체의 임산부와 신생아 이송을 담당하는 전담팀을 두고 의료진을 훈련하며 24시간 출동체제를 갖추고 있다. 이송수단은 닥터카를 활용하는데 처치를 위한 전문 장비와 모니터가 탑재되어 있으며 의료진이 대부분 동행하여 이송 중에도 진료가 가능하도록 한다. 삼각이송 체제로 이송팀이 환자를 데리러 간 시설에서 본인들의 병원이 아닌 다른 의료기관으로 환자를 이송한다. 특히 응급으로 이송되는 임산부와 신생아의 원활한 수용을 위해 급성기 치료가 끝나면 원래 전원 보냈던 병원으로 다시 돌려보내는 역이송 시스템이 활성화되어 있다. 주산기의료 정보시스템을 구축하여 각 의료기관별로 공병상 정보, 진료 가능 수준, 연락처 및 의사 당직 등에 대한 정보를 업데이트함으로써 전원 가능 여부에 대한 정보를 제공하고 있다. 2008년 뇌출혈에 의한 임산부 사망 사건을 계기로 이송 코디네이터를 배치하여 공병상 및 진료 수준에 대한 정보를 통합하여 권역 내 및 권역 외 이송을 연계해주는 역할을 담당하고 있다. 특히 도쿄도의 경우 안전한 주산기 관리제도를 강화하기 위해 매 5개년마다 중장기 계획을 수립하고 도지사, 병원, 소방서, 복지부 등으로 구성된 주산기 의료시스템 개발사업팀을 설립하여 지원을 위한 다양한 제도적 노력을 기울이고 있다(Bureau of Social Welfare and Public Health, 2021).
미국에는 연방 전체를 대상으로 하는 일률적인 이송서비스는 존재하지 않으나 주마다 자체적으로 개발하여 운영 중인 다양한 서비스들이 있다. 미국 이송서비스는 긴급 연락 및 출동을 위한 통신 연락체계 및 지휘센터, 지상 및 항공 앰뷸런스, 장비 및 약품, 이송 간 임상 수행 가이드라인 및 법적 제도, 질 향상활동을 위한 포괄적인 정보제공, 이송간 진료를 위한 의사 및 간호 지시(온라인), 행정 지원 인력, 마케팅, 수가 및 재정 지원을 이송의 필수 서비스로 갖추고 이송시스템을 운영하고 있다. 특히 강력한 재정을 무기로 보험 및 레벨에 따른 법적인 규제로 적절한 이송이 필수적이며 주별로 자체적으로 개발하여 운영 중인 다양한 이송 시스템 및 프로그램이 구축되어 있다. 특히 법적으로는 1986년 응급의료법 Emergency Medical Treatment and Labor Act 시행으로 이송에 대한 근거가 명확하여 응급환자에게 진단, 검사, 안정을 위한 치료 제공, 전원과 수용에 대한 구체적인 내용을 정의하고 규정하고 있다(Stroud et al., 2013).
통신연락 단계에서부터 출동, 이송 시까지 환자의 안전 및 최상의 의료를 제공하기 위하여 의료인 및 보조 인력을 충분히 동원된다. 특히 공적의료보험 및 보험사와 계약 관계를 통해 이송의사가 출동하는 경우 다양한 이송수가가 책정되어 있다. 전문이송팀이 구축되어 이송팀을 대상으로 교육 인증 프로그램을 인가하는 등 다양한 프로그램 및 법적인 규제가 잘 구축되어 있다. 비용과 관련하여 이송의학에서 다양한 마케팅 전략이 구사되고 있으며 청구 항목이 다양하다(Insoft et al., 2016).
병원 전 현장에서 응급 분만 상황이 발생하는 경우를 대비하여 119 구급대원 업무범위 확대 시범사업으로 현장에서 응급 분만 중 탯줄을 절단하는 내용이 포함되었다. 2018년 충남을 필두로 산부인과가 부족한 전북, 경북, 충북 등에서 산발적으로 임산부 전용 구급차나 전담 구급대를 창설하고 임산부 지원 서비스를 운영 중이며 지역별로 지원 내용은 다양하다. 임산부 등록시스템을 활용하여 사전에 등록된 임산부가 신고가 들어오면 구급대 지령서에 임산부 정보가 자동으로 출력되어 임산부 이송 시 전문구급대가 출동하는 등 지역별로 임산부지원을 위한 다양한 방법이 활용되고 있다. 특히 대표적인 분만취약지인 강원도는 안전한 출산 인프라를 구축하기 위해 임산부 안심택시를 도입하여 고위험 임산부의 응급상황 시 신속하고 안전한 응급이송을 위해 가능 범위 안에서 의료기관으로의 이송을 적극 협조하고 있다.
중증 환자를 대상으로는 중증응급환자 병원간 공공이송체계 구축(서울시, Seoul Mobile Intensive Care Unit, SMICU) 사업이 대표적인데 중증응급환자로 전문적인 모니터링과 처치가 필요한 환자를 대상으로 전문의가 이송에 참여하여 이송간 진료가 이루어지고 이송 전 정보교류를 통하여 안전한 이송이 이루어지도록 한다. 임산부와 신생아를 위한 장비를 확충하여 대상을 확대하였으며 지자체의 지원 하에 강북권역, 강남권역으로 2개 응급이송팀을 구성하여 1개 팀당 의료인력 15명이 24시간 운영되고 있다. 의료정보시스템으로 응급의료포털(E-Gen)은 응급의료모니터링 및 공병상 시스템을 통해 임산부 신생아 치료를 위한 정보를 제공하고 있다. 응급의료정보망을 통해 399개 의료기관에서 응급실 병상 정보 등 다양한 항목의 방대한 정보를 제공하고 있어 일선 119 응급의료에 실제 요긴하게 활용되고 있다. 하지만 임산부 및 신생아 전원에 이용하기에는 다소 복잡하며, 각 병원에서 너무 많은 정보를 입력하기 때문에 신뢰도가 떨어지는 부분도 있어 개선이 필요하다. 전북대병원은 밴드 및 전원시스템 어플을 제작하여 개원 산부인과를 대상으로 환자 수용 가능 여부 및 환자 경과를 제공하고, 핫라인 및 채팅을 활용하여 이송 결정 시 시간을 단축시켜 만족도가 높았음을 보고하였다(Choi et al., 2016). 이러한 국내에서 모자의료를 위한 진주 같은 노력에도 불구하고 정보가 통합되어 있지 않고 노력들은 산발적으로 이루어지고 있어 보석을 만들기 위해서는 정부주도로 진주를 꿰는 노력이 필요하다. 이와 같은 다양한 아이디어와 노력 위에 국내에서 현실성 있는 모자 이송체계 구축에 대한 대안을 제시해 보고자 한다.
모자의료를 위한 충분한 인력과 재정이 허용된다면 모자의료 전문이송팀을 지역별로 두어 모든 임산부와 신생아의 이송을 담당하는 것이 바람직하겠지만, 현실적으로 우리나라의 여건을 고려할 때 적용 가능한 모자의료 이송체계는 다음과 같이 제시할 수 있다(Table 1). 대부분의 모자의료는 응급의료에 해당하므로 아래에는 모자응급의료 이송체계로 기술한다.
Plan for establishing a safe perinatal transport system
안전한 모자응급 이송체계 구축의 선행요건은 권역 및 지역화로 고위험 임산부 신생아를 치료할 수 있는 권역센터의 활성화이며 이를 위해 산과 및 신생아과 전문의 인력의 강화가 우선되어야 한다(Chang, 2011). 권역센터는 이송뿐 아니라 역이송을 활성화하고 예비병상을 확보하여 환자의 무조건적 수용을 목표로 권역내의 환자를 대부분 수용하도록 한다. 아무리 임산부 및 신생아 이송시스템이 잘 운영되더라도 환자의 전원을 수용할 수 있는 병원이 없다면 아무런 의미가 없다. 전공의 특별법 이후에 악화된 산과, 소아청소년과 인력부족은 지금까지 누군가의 희생을 바탕으로 모자의료가 묵묵히 버텨왔다는 사실을 말해준다. 전공의가 빠진 자리를 소수의 전문의로 대체되어 운영되는 신생아중환자실 및 분만병원은 의료사고의 위험에 노출되므로 모자의료 인력의 적절한 재배치를 통해 거점별로 통합 운영하는 것이 반드시 필요하다.
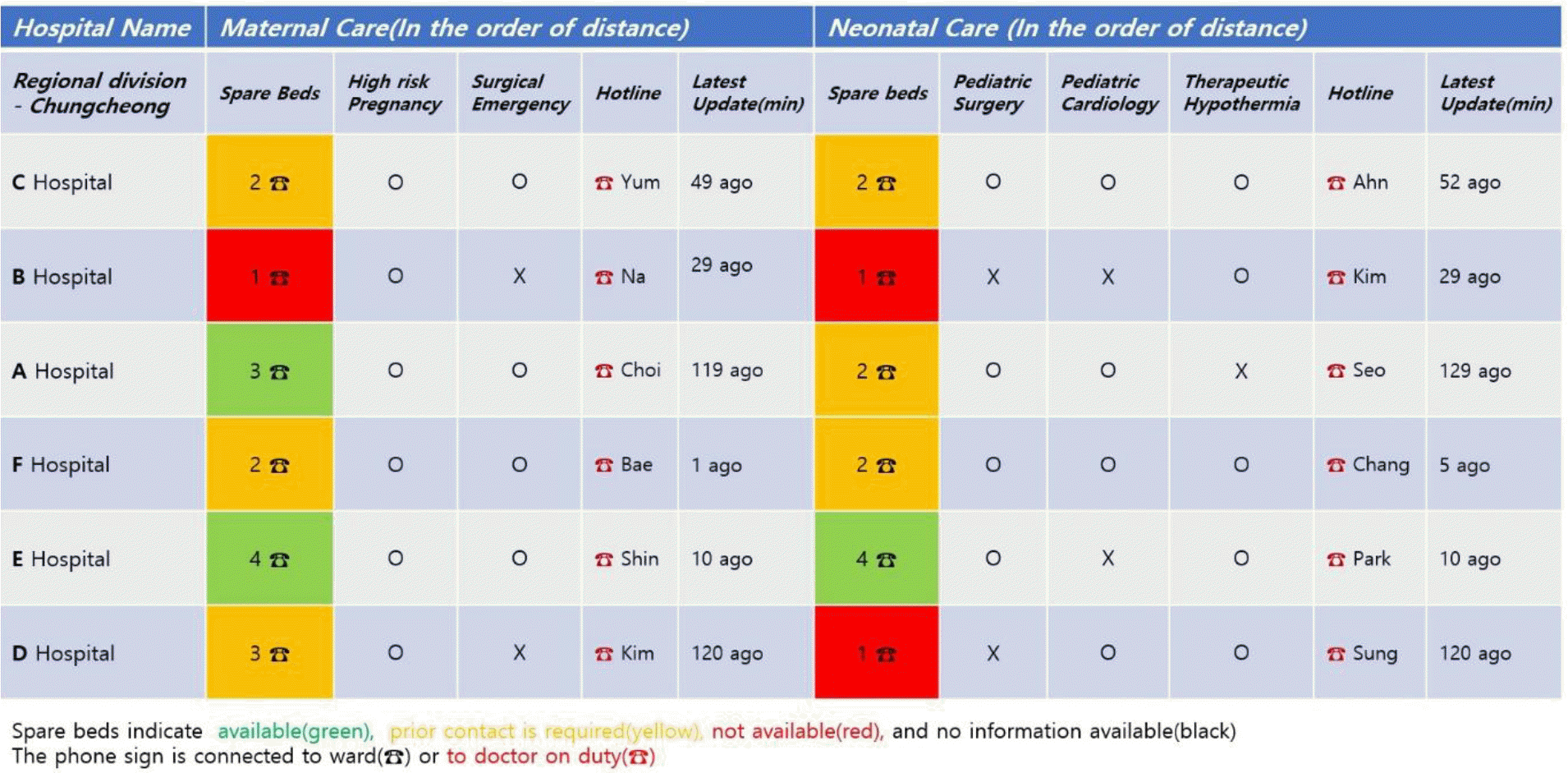
거점별 센터의 활성화를 필두로 중앙모자의료센터에서는 모자의료정보 정보센터를 설치하고 전국 및 권역별 코디네이터를 두어 실시간 이송 정보 제공 및 환자 연계, 이송 등록 및 평가, 이송 전문교육 지원을 담당하도록 한다. 모자의료 정보센터의 실시간 이송 정보는 공병상 및 수용 여부, 치료가능 수준, 핫라인 연결 등으로 구성되어 권역별 코디네이터 및 병원 담당자가 수시로 업데이트 한다(Fig. 2). 웹과 앱 버전을 운영하여 직관적으로 모자응급이송에 관한 종합적인 정보를 제공하여 이송을 조정하고, 이를 위해서 응급의료체계는 모자응급의료 정보센터를 포함하여 재구성하는 것이 필요하다. 우리나라 응급의료 정보 및 통신망에 모자응급의료 정보센터를 병합하여 운영하되 중앙응급의료센터에 모자응급의료 정보를 담당자를 지정하여 운영할 수 있다. 모자응급의료 정보센터는 고위험 임산부 및 신생아 의료관리체계의 중추적 역할을 담당하여 의료기관 간 이송 및 연계 시스템을 구축하고 모자응급 이송의 정보관리를 통해 이송을 연계 및 조정하도록 한다.
환자의 이송은 환자의 단순 운반이 아닌 진료의 연장으로 병원 간 이송에는 전문의가 탑승하여 이송 중에도 진료가 가능하도록 해야 한다. 모자응급의료 전문이송팀은 직종별로 전문의, 전문간호사, 응급구조사, 운전사 등으로 구성하며, 중앙, 권역별로 기준에 맞게 구성하며 24시간 운영이 가능한 당직체계를 갖추도록 한다. 환자의 중증도에 따라 출동 인원은 변경되며 인력지원이 불가능한 응급상황 대처를 위해 모자의료 지도전문의를 두고 컨설팅, 원격진료, 자문 및 의료지도가 가능하게 한다. 모자의료 지도전문의는 산과 및 신생아 전문의가 주축으로 학회 차원에서 모자응급의료 지도의사 양성을 위한 교육 프로그램과 인증 기준을 개발하여 모자의료 지도전문의를 양성하도록 한다. 이를 통해 모자응급의료 현장과 이송 중에 시행되는 의료행위의 자문과 지도 및 구급대원의 교육, 훈련 평가에 대한 역할을 담당한다.
모자의료 전용 이송수단으로 고위험 임산부 및 신생아를 치료할 수 있는 충분한 장비가 탑재된 닥터카를 활용한다. 전기시스템, 의료가스, 약품 냉장고, 특수 수납함, 차량 내부 CCTV를 탑재하여 원격지도가 가능한 시스템을 활용한다. 모자의료 전용 장비로는 신생아용 통합치료 시스템(Integrated Neonatal Life Support – INLS system)을 운영한다. INLS 시스템은 인큐베이터, 인공호흡기, 환자 모니터, 약품주입기, 석션 등이 포함되며 스트레쳐카에 통합장비 세트로 구성하여 일반 구급차에도 실을 수 있도록 한다. 임산부용으로는 분만키트, 간단한 진단과 시술이가능한 장비 및 심폐소생술을 포함한 응급약물 카트를 구비하여 이동간 진료가 가능하도록 한다. 차량 및 장비의 구성품에 대해서는 별도의 규정을 마련하여 관리 운용하도록 한다. 도서 산간 및 분만취약지는 모자응급의료 정보센터의 연계를 통해 권역외상센터의 닥터헬기를 활용할 수 있다.
안전한 모자의료 이송체계 구축을 위해 법적, 제도적 개선 및 재정 지원이 필요하므로 결국 중앙정부 및 지방자치단체의 모자응급의료 지원에 대한 강력한 의지가 필요하다. 제도적으로는 모자의료센터 인력을 응급센터 수준으로 강화하여 적절한 운영이 가능하도록 인력기준을 마련하고 모자 전문 인력을 확보할 수 있는 다양한 지원 대책을 마련한다. 모자의료 인력부족은 점점 심화되고 있어 최소한 응급의료센터 수준의 전문인력을 모자의료센터에 확충하는 것이 필요하며, 특히 모자응급의료는 현실적으로 응급의료에 속하지 못하고 있으므로 Neonatal Intensive Care Unit, Maternal-Fetal Intensive Care Unit, 분만실을 응급의료구역으로 포함하여 정책적 지원하는 방안이나 응급의료기금을 활용하여 모자응급의료를 강화하는 방안도 고려할 수 있다(Shin et al., 2021).
안전하고 적절한 이송을 위해서는 이송 및 역이송에 대한 가이드라인을 제정하고, 임산부 및 신생아 이송 데이터를 정보센터에서 등록, 관리, 평가하여 질향상에 도움이 되도록 한다. 이송에 대한 인력, 장비 기준을 제정하여 이를 기반으로 이송과 역이송 수가 및 가산수가를 마련하여 이송의 활성화를 도모한다. 일본의 경우 앰뷸런스, 인건비, 인공호흡기, 보육기, 모니터, 연료비, 보험료, 수리비용 등을 고려하여 이송비용이 책정된다. 우리나라도 적절한 이송 시스템이 운영되고 지속되기 위해서는 환자의 이송이 전달이 아닌 진료의 연장이라는 점을 이해하고 이송에 따른 기본 수가 및 가산 수가 제정으로 인력 및 장비 운용에 대한 관리비용에 대해 보상해야 한다. 이송 시행 후 평가 및 피드백 활성화를 통해 질 높은 이송을 재고하고, 이송 활성화를 통해 병상을 확보하기 위해 역이송에 대한 가산수가를 지급하는 방법으로 공병상을 확보해야 한다. 이러한 이송 시스템이 잘 작동할 수 있도록 수가 시범사업을 시행하여 문제점을 보완하고 점차 전국적 확대해 나가는 노력이 필요하다.
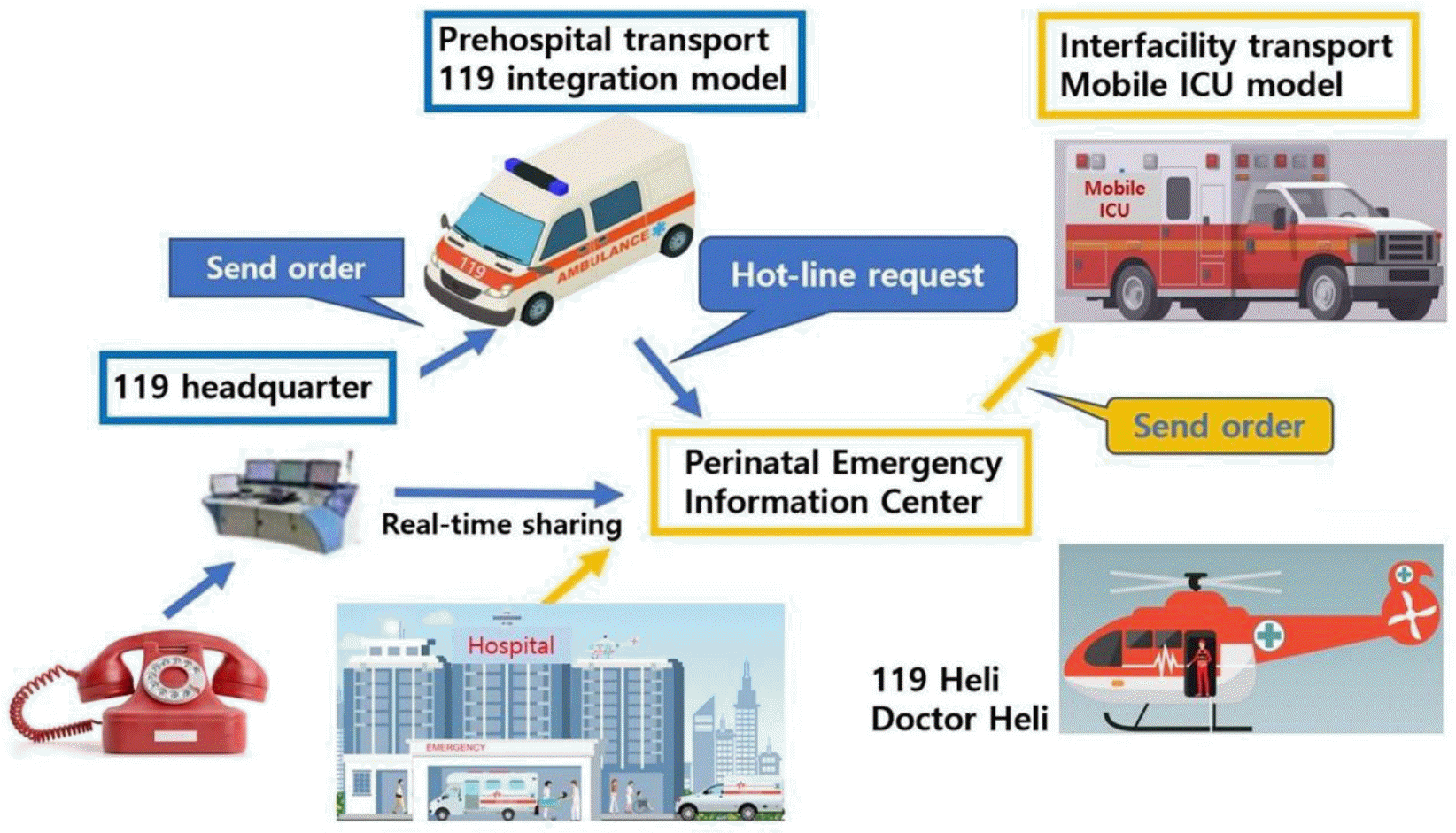
모자의료 이송체계의 단계별 구체적 운영방안은 두 단계로 나눌 수 있는데, 병원 전단계 이송은 기존 구급시스템과 연계한 119 통합형 모델이며 병원간 이송은 서울시 중증환자 이송서비스(SMICU)-Mobile ICU 모델이다. 단계별 적절한 이송을 선택하여 임산부와 신생아의 안전한 이송이 될 수 있도록 하며 각 모델의 인력, 이송수단, 연락체계, 교육 훈련에 대한 내용은 다음과 같다(Table 2).
Prehospital and interfacility transport system
병원 전단계 모자 이송은 응급상황이 많고 의료진이 직접 탑승하지는 않으므로 신속한 이송을 목표로 한다. 현재 지역별로 산발적으로 운영되고 있는 모자전문 구급팀 및 특수 구급차를 활용하며, 이를 점차 확대하고 특수 인력보강 및 모자이송 전문 교육을 통해 병원 전단계 이송을 강화한다(Park & Cho, 2020). 전문 교육은 권역별 Mobile ICU 책임 전문의 또는 모자의료 지도의사가 담당하며, 구조사 정규교육 과정에 임산부 신생아 이송에 관한 부분을 강화하여 구급대의 임산부 및 신생아 이송역량을 강화한다. 이송병원의 결정은 평가된 환자의 중증도에 따라 적절한 처치가 가능한 가장 가까운 모자의료센터를 선정하되 모자응급의료 정보센터를 통해 공병상 및 진료 수준을 확인하고 병원별 책임자 핫라인을 통해 신속한 결정을 담보한다. 특히 사전에 등록된 임산부 또는 신생아 출동 요청 시 모자전문 구급팀이 출동하도록 하는데, 임산부 정보 등록방법은 국민행복 카드(정부지원 바우쳐카드) 발급 시 추가 동의를 얻어 119 시스템에 등록된 임산부가 119에 전화 시 임산부 정보가 지령서에 자동으로 출력되어 임신부의 분만에 대비하거나 분만 가능병원을 사전에 확인 가능하며, 모자의료 지도의사를 조기에 활성화할 수도 있다.
119 구급대가 담당하지 못하는 도서 산간지역 및 분만 취약지는 닥터헬기, 안심택시 제도 등 가용한 운송수단을 활용하고 임산부 또는 신생아는 모자의료 정보센터로 연락하여 지도의사 또는 전문의와 임산부, 신생아 응급처치 또는 의료상담이 가능하도록 한다.
병원간 이송은 전문의에 의해 이송되는 진료의 연장이므로 빠른 이송보다는 안전한 이송을 목표로 한다. 병원간 이송은 주로 병원 내 인력, 시설, 장비의 한계로 인해 필요성이 발생하는 바, 이러한 병원 간 이송이 적절히 운영되기 위해서는 권역화 체계를 잘 갖추고 신뢰도 높은 정보를 가지고 이송을 조율할 수 있는 컨트롤 타워가 필요하다. 2016년부터 운영되는 SMICU는 서울대병원과 서울시의 협약으로 지역내 의료기관간 안전한 이송을 위하여 24시간 특수구급차와 응급의학과 전문의, 간호사, 응급구조사가 전문이송팀으로 구성하여 특수구급차를 이용하여 서울지역 내 중중응급환자를 이송하고 있다. 전문이송팀을 기반으로 한 Mobile ICU는 최근에 응급실 내 사망률 73% 감소, 24시간 병원 내 사망률 22% 감소 효과가 있는 것으로 보고 하였다(Kim et al., 2020). 성공적인 운영 성과를 바탕으로 올해부터는 서울시의 예산지원으로 서울 내 2개팀으로 확대 운영 중이다. 이와 같은 성과를 반영하여 병원 간 이송은 Mobile ICU 모델을 모자응급의료에 적용하고 모자전문 이송팀이 닥터카를 활용하여 권역 내 삼각이송을 원칙으로 A병원에서 B병원으로 이송을 담당하고 이송 간에도 전문적인 진료를 제공하여 안전한 이송이 되도록 한다. 전문의, 응급구조사, 간호사가 한 팀으로 구성되어 임산부, 신생아를 위해 제작된 분만 및 특수 치료가 가능한 닥터카를 활용하여 이송 중에도 진료가 가능하도록 한다. 모자응급의료 정보센터는 컨트롤 타워로 신뢰도 높은 각 병원의 공병상 정보를 바탕으로 병원 책임자 핫라인을 활용하여 이송을 조율하고, 수용 병원에서의 치료가 지연되지 않도록 동의서를 받아 사전에 의무기록을 확보하여 진료가 바로 가능할 수 있도록 한다. 권역센터는 응급환자의 무조건적 수용을 목표로 여유병상 확보를 위한 역이송을 활성화하며 이를 위한 진료 가이드라인을 제정해야 한다. 교육훈련은 전문이송팀에 대한 기본적인 심폐소생술 및 신생아 심폐소생술, 분만, 장비 사용법, 이송 및 처치에 대한 표준지침에 대한 교육을 시행하며 Mobile ICU 전문의가 담당한다(Fig. 3).
모자의료 이송체계 구축방안은 지역별로 119 구조대 및모자의료센터의 인력, 시설, 장비 등 수준이 다른 특수성을 고려하여 다르게 운영되어야 하며 이송수가 제정 및 이송 시범사업을 통한 현실화가 필요하다.
모자의료는 공공의료이자 응급의료이며 국가 필수의료체계지만 우리나라의 인구학적 요소, 의료자원적 요소를 고려할 때 기존의 의료전달체계로 모자공공의료를 강화하는 것은 불가능하며 모자의료의 붕괴는 이미 정해진 미래이다. 이를 막기 위해 선택과 집중을 통해 권역별 모자의료센터를 설립하고 안전한 모자이송체계를 구축해야 한다. 모자이송체계 구축방안으로 모자의료 권역센터 활성화 및 모자전문 인력 강화를 기반으로 모자전문 이송팀을 구성하여 이송 간 진료를 담당하고, 모자응급의료 정보센터를 운영하여 병원간 이송연계를 담당한다. 운용방법으로 병원 전 이송은 119 전문 구급대 통합이송으로 빠른 이송을 담당하고, 병원 간 이송은 Mobile ICU 모델을 활용하여 안전한 이송을 담당하는 방법으로 효과적인 모자이송체계를 구축할 수 있다. 안전한 모자의료 이송체계 구축을 위한 정부 및 지자체의 강력한 지원 및 시범사업을 통한 현실화가 필요하며 이를 통해 모자의료 시스템의 안전망을 확충하는 것이 반드시 필요하다.
감사의 글 및 알림(ACKNOWLEDGMENTS)
이 종설은 2021년 보건복지부 연구용역인 모자의료센터 연계를 위한 안전한 이송체계 구축방안 연구를 기반으로 작성하였습니다. 연구를 같이 하신 신손문, 최용성, 염숙경, 김현호, 나성훈, 배진곤, 김종운, 김태윤, 양한나, 노영민, 이연진, 김혜영 선생님께 감사의 인사를 드립니다.
REFERENCES
Bureau of Social Welfare and Public Health. Perinatal medicine [Internet]. Tokyo (Japan): Bureau of Social Welfare and Public Health;2021. [cited 2021 Nov 18]. Available from: https://www.fukushihoken.metro.tokyo.lg.jp/iryo/kyuukyuu/syusankiiryo/syusankiiryotoha.html.
Chang YS. Regionalization of neonatal intensive care in Korea. Korean J Pediatr. 2011. 54:481–8.
Choi I., Kim JK., Kim SJ., Cho SC., Kim IN. Satisfaction levels and factors influencing satisfaction with use of a social app for neonatal and pediatric patient transfer information systems: a questionnaire study among doctors. JMIR Med Inform. 2016. 4:e26.
Insoft RM., Schwartz HP., Romito J., Alexander SN; American Academy of Pediatrics. Guidelines for air and ground transport of neonatal and pediatric patients. 4th ed.Elk Grove Village (IL): American Academy of Pediatrics;2016.
Kim JK., Shin SM., Choi YS., Yum SK., Kim HH., Na SH, et al. A study on the establishment of a safe perinatal transport system for connecting the perinatal care center. Sejong (Korea): Ministry of Health and Welfare;2021.
Kim TH., Song KJ., Shin SD., Ro YS., Hong KJ., Park JH. Effect of Specialized critical care transport unit on short-term mortality of criticallv ILL patients undergoing interhospital transport. Prehosp Emerg Care. 2020. 24:46–54.
Ministry of Health and Welfare. Support project for vulnerable areas for delivery 2021 [Internet]. Sejong (Korea): Ministry of Health and Welfare;2021. [cited 2021 Nov 18]. Available from: http://www.mohw.go.kr/react/gm/sgm0701vw.jsp?PAR_MENU_ID=13&MENU_ID=1304080401&CONT_SEQ=365347.
Park JM., Cho KJ. A study on the current status of prehospital emergency care for pregnant women, knowledge related to pregnant women, and self-confidence in emergency care among paramedics. Korean J Emerg Med Ser. 2020. 24:133–53.
Shin SM., Chang YS., Chang MY., Lee JH., Kim JK., Oh SY, et al. A study on the operation of professional human resources and institutional support for maternal and child care support projects. Sejong (Korea): Ministry of Health and Welfare;2021.
Statistics Korea. Population pyramid [Internet]. Daejeon (Korea): Statistics Korea;2021. [cited 2021 Nov 18]. Available from: https://kosis.kr/visual/populationKorea/experienceYard/populationPyramid.do?menuId=M_3_2.




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download