서 론
폐쇄성수면무호흡증(obstructive sleep apnea, OSA)은 고혈압, 당뇨와 같은 만성 질환으로 간주되고 있으며, 다학제적인 접근을 통한 지속적인 관리가 필요한 질환이다[1]. 폐쇄성수면무호흡증이 있는 경우 특징적으로 자는 동안 상기도의 부분적인 또는 완전한 폐쇄가 빈번하게 나타나게 되며, 이로 인해 반복적인 저산소증(hypoxia), 과탄산혈증(hypercapnia), 수면 분절(sleep fragmentation), 흉강 내압의 과도한 변화(elevated swings of intrathoracic pressure), 교감신 경계의 과활성화(hyperactivity of sympathetic nervous system) 등이 발생하게 된다[1,2]. 또한, 이러한 현상들은 집중력 감소, 기억력 저하, 과도한 주간 졸음, 아침 두통, 피로감 등 다양한 증상들과 심근경색, 협심증, 부정맥, 뇌졸중, 성기능 장애 등 심각한 합병증들을 유발하게 된다[3-6]. 아울러, 최근에는 폐쇄성수면무호흡증이 퇴행성 뇌질환, 악성종양 등과 같은 위중한 질환들의 발생 또는 악화에 유의하게 영향을 미치는 것으로 보고되고 있다[7-10]. 따라서, 폐쇄성수면무호흡증이 의심되는 경우에는 신속한 진단과 함께 적절한 치료가 이루어져야 한다.
폐쇄성수면무호흡증에 대한 치료 방법으로는 양압기(positive airway pressure), 수술, 구강내 장치(oral appliance), 체중 조절, 자세 치료 등 여러 가지 있는데, 일반적으로 양압기, 수술, 구강내 장치는 주치료로, 체중 조절, 자세 치료는 부가적 치료로 분류된다[1,11-16]. 다양한 치료 방법들 중 환자에게 맞는 가장 적합한 치료 방법을 선택하기 위해서는 환자의 신체 소견(예, 상기도의 해부학적 구조, 비만 등), 수면다원검사 결과(예, 무호흡-저호흡 지수, 호흡장애지수, 최저산소포화도 등), 환자의 치료 선호도 등 중요한 치료 관련 지표들을 종합적으로 분석해야 한다[1,17]. 또한, 아직까지 다수의 폐쇄성수면무호흡증 환자를 대상으로 단기간에 완치시키는 치료 방법은 개발되어 있지 않은 상태이므로 각각의 치료 방법과 관련된 적응증, 치료 효과, 제한점 등을 잘 인지한 후 치료 방법을 선택할 때 활용할 수 있어야 한다. 주치료 중 양압기는 이미 많은 연구를 통해 잘 사용하는 경우 폐쇄성수면무호흡증이 있는 대부분의 환자 치료에 매우 효과적인 것으로 입증되어 있어 현재 미국, 유럽 등 국제적으로 광범위하게 사용되고 있는 치료 방법이다[11,18]. 아울러, 이러한 입증된 치료 효과들과 환자의 비용 부담 및 사회경제적 영향 등을 고려하여 최근(2018년 7월) 국내에서도 폐쇄성수면무호흡증 환자를 대상으로 한 양압기의 의료급여가 시행되기 시작하였다. 따라서, 본 종설에서는 양압기 관련 배경 지식(원리, 일반 적응증, 치료 효과), 양압기 국내 급여 처방 기준, 양압기 적정 압력 결정, 양압기 호흡 모드 선택, 양압기 단기(순응기간) 처방, 양압기 환자 교육 및 지원, 양압기 단기(순응기간) 관리, 양압기 사용 결과 해석, 양압기 장기 처방, 양압기 장기 관리, 양압기 외 다른 치료 방법 등 포괄적인 내용들을 이해하기 쉽게 서술하여 실제 폐쇄성수면무호흡증 환자에서의 양압기 처방 및 치료에 도움을 주고자 한다.
Go to : 
본 론
양압기 배경 지식(원리, 일반 적응증, 치료 효과)
Sullivan 등[19]에 의해 1981년 처음 소개된 양압기는 협착이 이루어지는 상기도에 지속적으로 공기를 주입함으로써 공기 압력으로 협착을 방지해주는 공기부목(pneumatic splinting)의 원리를 이용한 방법으로 심각도와 상관없이 모든 폐쇄성수면무호흡증 환자에게 사용될 수 있는데 특히, 중등도 이상의 폐쇄성수면무호흡증 환자에서는 표준 치료로 권유되며, 경도의 폐쇄성수면무호흡증 환자에서는 선택적으로 권유된다[1,20,21]. 양압기는 이미 높은 근거 수준의 많은 연구들을 통해 무호흡-저호흡 지수, 객관적 및 주관적 졸음의 개선 등 폐쇄성수면무호흡증 치료에 매우 효과적이라는 사실이 입증되어 있다[18,22]. 또한, 여러 연구들에서 삶의 질(quality of life)의 개선, 혈압의 저하, 자동차 사고의 위험도 감소 등 다양한 치료 효과를 보이는 것으로 보고되고 있다[18,22]. 최근(2019년) 미국수면의학회(American Academy of Sleep Medicine, AASM)의 임상진료지침을 살펴보면, 폐쇄성수면무호흡증 성인 환자에서 과도한 졸음이 있는 경우, 수면 관련 삶의 질이 저하된 경우, 고혈압이 동반된 경우에서 양압기 사용을 권유하고 있다[11].
양압기 국내 급여 처방 기준
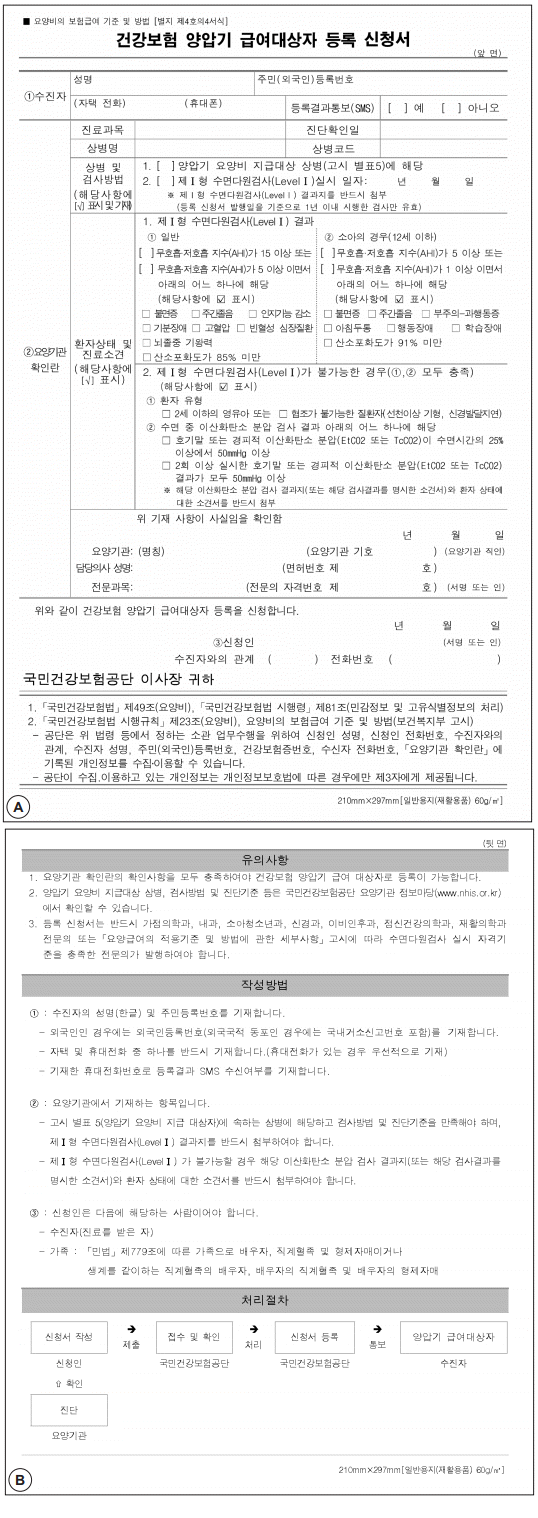
폐쇄성수면무호흡증에 대한 양압기의 국내 급여 처방 기준은 다음과 같다(Table 1)(Fig. 1) [23]. 성인(13세 이상)의 경우 첫번째는 제 1형 수면다원검사(level 1 polysomnography) 결과 무호흡-저호흡 지수가 15 이상인 경우, 두번째는 무호흡저호흡 지수가 5 이상이면서 불면증, 주간졸음, 인지기능 감소, 기분장애, 고혈압, 빈혈성 심장질환, 뇌졸중 기왕력, 산소포화도 85% 미만 중 어느 하나에 해당하는 경우이다. 소아(12세 이하)의 경우 첫번째는 무호흡-저호흡 지수가 5 이상인 경우, 두번째는 무호흡-저호흡 지수가 1 이상이면서 불면증, 주간졸음, 부주의-과행동증, 아침두통, 행동장애, 학습장애, 산소포화도가 91% 미만 중 어느 하나에 해당하는 경우이다. 단, 제 1형 수면다원검사는 1년 이내 시행한 검사만 유효하다. 2세 이하의 영유아 또는 협조가 불가능한 질환자(선천 이상 기형, 신경발달지연)와 같이 제 1형 수면다원검사가 불가능한 경우에는 호기말 또는 경피적 이산화탄소 분압[endtidal CO2(EtCO2) 또는 Transcutaneous CO2(TcCO2)]이 수면시간의 25% 이상에서 50 mm Hg 이상 또는 2회 이상 실시한 호기말 또는 경피적 이산화탄소 분압(EtCO2 또는 TcCO2) 결과가 모두 50 mm Hg 이상일 때 처방이 가능하다.
Table 1.
PAP prescription criteria of the Korean National Health Insurance
양압기 적정 압력 결정
양압기를 본격적으로 사용하기 전에 환자에게 맞는 적정 압력을 결정하는 과정이 필요하다[1]. 적정 압력을 결정하는 방법은 크게 3가지로 나뉜다(Table 2). 첫번째는 전야간 적정압력검사(full-night titration)로 검사실에서 밤새 검사자가 압력을 수동으로 조정해서 적정압력을 찾는 방법으로 가장 권장되는 방법이다[1,24]. 두번째는 반야간 적정압력검사(splitnight titration)로 검사실에서 밤새 검사자가 전반기에는 진단 검사를, 후반기에는 수동으로 적정압력을 찾는 방법으로 1) 최소 2시간 이상 시행된 진단 검사에서 무호흡-저호흡 지수가 40 이상인 경우 또는 무호흡-저호흡 지수가 20~40이면서 산소포화도 감소가 심하거나 호흡장애가 긴 경우, 2) 최소 3시간 이상 적정압력 검사를 시행할 시간적 여유가 있는 경우 등의 조건을 만족하는 경우 시행될 수 있다[1,25]. 세번째는 자동 적정압력검사(APAP titration)로 자동양압기(APAP)를 이용하여 적정압력을 찾는 방법으로 중등도 이상의 폐쇄성수면무호흡증 환자에서 울혈성심부전(congestive heart failure, CHF), 만성폐쇄성폐질환(chronic obstructive pulmonary disease, COPD), 중추성수면무호흡증(central sleep apnea syndrome), 저환기증후군(hypoventilation syndrome) 등 심각한 동반질환(significant comorbidity)이 없는 성인 환자에서 적응이 된다[1,26,27]. 최근에 발표된 미국수면의학회의 임상진료지침에서도 자동양압기를 이용한 적정압력 검사를 심각한 동반질환이 없는 폐쇄성수면무호흡증 성인 환자 대상으로 집 또는 검사실에서 시행하는 것을 권유하고 있다[11].
Table 2.
PAP titration methods for optimal pressure level
양압기 호흡 모드 선택
양압기 호흡 모드는 크게 4가지로 나뉠 수 있다[1]. 첫번째는 지속형 모드(continuous mode)로 흡기 때의 압력(inspiratory positive airway pressure, IPAP)과 호기 때의 압력(expiratory positive airway pressure, EPAP)이 일정한 하나의 압력으로 설정된 모드이다[1,21]. 보통 지속형 모드에 적응을 잘 하지 못하는 환자에서 자동형 모드(autotitrating mode), 이중형 모드(bilevel mode)로의 변경을 생각해 볼 수 있으며, 부가적으로 압력 완화 모드(pressure relief mode)의 적용을 고려해 볼 수 있다[1]. 두번째는 자동형 모드로 자동 알고리듬에 근거하여 호흡장애가 심하지 않을 때에는 압력이 낮아지도록, 호흡장애가 심할 때에는 압력이 높아지도록 설정된 모드이다[1,26,27]. 앞서 언급했던 심각한 동반질환이 없는 경우에 선택적으로 사용될 수 있다[1,26,27]. 세번째는 이중형 모드로 흡기 때의 압력과 호기 때의 압력이 각각 다른 2가지의 압력으로 설정된 모드이다[1,21]. 흡기 때의 압력이 호기 때의 압력보다 4 cmH2O 이상 높게 설정되어 있으며 15 cmH2O에서도 호흡장애가 지속되는 경우 이중형 양압기(BiPAP)로 전환할 수 있다[24]. 네번째는 압력 완화 모드로 호기 때의 압력을 일부 감소시켜 날숨을 보다 편하게 할 수 있도록 설정된 모드이다[1]. 일반적으로 1~3 cmH2O 정도 압력을 감소시키며 최대 3 cmH2O 초과해서 압력을 낮출 수는 없다. 압력 완화 모드는 제조사에 따라 C-flex, expiratory pressure relief(EPR)이라는 용어로도 사용되고 있다. 압력 완화 모드는 단독으로 적용할 수 없으며 지속형 모드, 자동형 모드, 이중형 모드에 부가적으로 적용할 수 있다. 이외에 흡기와 호기 때의 각각 다른 압력이 분당 환기에 따라 조절되는 자동 적응형(adapted-servo ventilation, ASV) 모드도 있는데 순수한 폐쇄성수면무호흡증이 아닌 지속형 양압기에 잘 조절되지 않는 중추성수면무호흡증, Cheyne-Stokes 호흡 등에서 주로 사용된다.
양압기 단기(순응기간) 처방
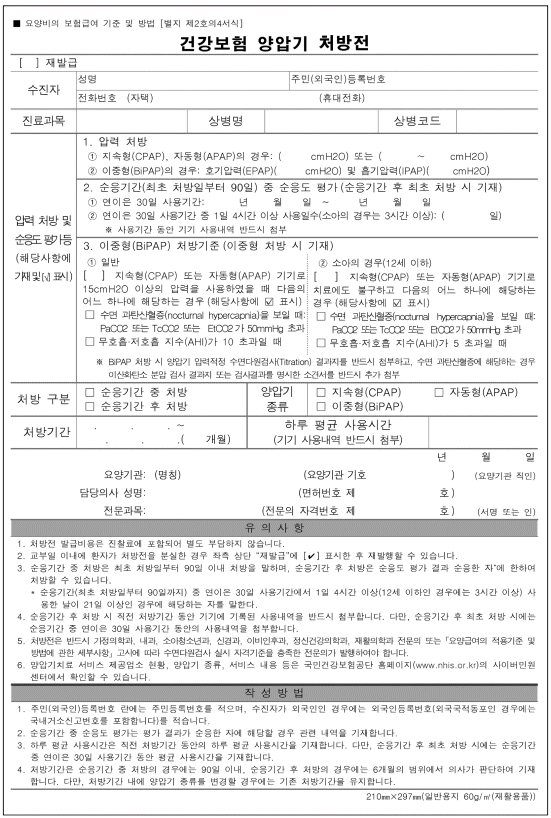
양압기 국내 급여 처방 기준을 만족하면서 적정 압력 결정 및 호흡 모드 선택 과정을 통해 양압기를 본격적으로 사용하기 위해서는 ‘건강보험 양압기 급여대상자 등록 신청서’와 ‘건강보험 양압기 처방전’을 작성해야 한다[23]. ‘건강보험 양압기 급여 대상자 등록 신청서’에는 앞서 언급한 폐쇄성수면무호흡증에 대한 양압기의 국내 급여 처방 기준이 기술되어 있어 해당되는 곳에 체크하거나 관련 내용을 적으면 된다(Fig. 1). 최초 처방의 경우에는 ‘건강보험 양압기 처방전’에서 압력 처방(지속형, 자동형, 이중형 중 해당되는 곳에 압력을 적음), 처방 구분(순응기간 중 처방에 체크), 양압기 종류(지속형, 자동형, 이중형 중 해당되는 곳에 체크), 처방기간(최초 처방일부터 90일까지 적을 수 있음) 등을 작성해야 한다(Fig. 2). 만약 이중형 양압기를 처방할 경우에는 다음의 처방기준을 충족해야 한다(Fig. 2). 성인(13세 이상)에서는 지속형(CPAP) 또는 자동형(APAP) 기기로 15 cmH2O 이상의 압력을 사용하였을 때 수면 과탄산혈증(nocturnal hypercapnia)의 소견(PaCO2 또는 TcCO2 또는 EtCO2가 50 mm Hg 초과) 또는 무호흡-저호흡 지수(AHI)가 10 초과 중 어느 하나에 해당하는 경우이다. 소아(12세 이하)에서는 지속형(CPAP) 또는 자동형(APAP) 기기로 치료함에도 불구하고 수면 과탄산혈증(nocturnal hypercapnia)의 소견(PaCO2 또는 TcCO2 또는 EtCO2가 50 mm Hg 초과) 또는 무호흡-저호흡 지수(AHI)가 5초과 중 어느 하나에 해당하는 경우이다. 한편, 타병원에서 수면다원검사를 시행한 후 양압기 치료를 받으려 하는 경우에는 타병원에서 1년 이내 시행한 제 1형 수면다원검사 결과지와 함께 ‘건강보험 양압기 급여대상자 등록 신청서’와 ‘건강보험 양압기 처방전’을 작성해서 신청하면 양압기 치료가 가능하다.
양압기 환자 교육 및 지원
양압기 관련 환자 교육 및 지원은 다학제 관리 팀(multidisciplinary care team)을 구성하여 시행하는 것이 바람직하다[1]. 팀 구성원으로는 양압기 처방이 가능한 각과 전문의(이비인후과, 내과, 정신건강의학과, 신경과, 소아청소년과, 재활의학과, 가정의학과 등), 타과 자문의, 간호 인력, 수면기사, 관리 인력 등이 포함될 수 있다[1,23]. 양압기 장비는 양압기 본체(flow generator±humidifier), 연결 관(hose/tube), 마스크(interface) 크게 3가지로 구분되는데, 양압기 사용 전 환자에게 이러한 양압기 장비, 관련 기능, 양압기의 관리 및 유지 등과 관련된 내용에 대해 자세히 설명하고 교육한다[1,18]. 또한, 환자에게 맞는 압력을 통해 순응기준을 충족해서 잘 사용하는 경우 개선될 수 있는 객관적 및 주관적 치료 효과들에 대해 설명한다[1,18]. 아울러, 양압기는 비교적 안전한 치료 방법으로 사용 중 일어날 수 있는 문제점들에 대해 상세히 설명하고 이러한 부작용이나 합병증들은 대체로 경미하고 바로 사용을 중지하면 개선될 수 있음을 환자에게 잘 이해시킨다[1,18]. 양압기 치료의 핵심은 환자가 좋은 순응도를 지속적으로 유지하는 것이므로 순응도를 높이거나 좋은 순응도를 유지하기 위해서는 다양한 방법들을 사용할 수 있다. 특히, 치료의 중요성에 대한 교육, 적절한 마스크의 적용, 코막힘이 있는 경우 미리 해결해 주는 것, 온열 가습 이용, 양압기 교육 때 배우자나 가족을 포함하는 것, 단기 추적 관찰, 불편감이나 부작용 있을 땐 빨리 해결해 주는 것, 정기적으로 객관적인 순응도를 평가하는 것 등에 대해 잘 이해하고 있으면서 적절히 시행할 수 있어야 한다[1,18].
양압기 단기(순응기간) 관리
양압기 처방 후 환자가 본격적으로 양압기를 집에서 사용하게 되면 일반적으로 2~4주 내로 단기 추적 관찰을 하는 것이 좋다[1]. 이때 양압기 사용 결과를 분석하여 순응도를 평가하고 순응도가 좋지 않은 경우에는 그 원인을 파악한 후 낮은 순응도를 높이는 과정이 필요하다. 특히, 부작용이나 합병증이 나타났는지 확인하여 문제점이 있는 경우 가능한 신속하게 해결하는 것이 순응도 향상에 매우 중요하다(Table 3) [1,18]. 예를 들어, 마스크가 잘 맞지 않는 경우 공기가 누출되어 소음이나 불편감을 유발할 수 있으며 결막염을 발생시켜 순응도가 저하될 수 있다. 이런 경우에는 마스크의 올바른 착용법에 대해 다시 교육하거나 다른 종류 또는 회사의 마스크로 변경해서 문제를 해결할 수 있다. 또한, 코막힘 때문에 순응도가 감소하는 경우에는 먼저, 코세척, 국소 스프레이, 약물 치료 등을 통해 코막힘 개선을 시도해 볼 수 있으며 약물치료에 반응이 없는 경우에는 수술 또는 마스크 변경을 통해 순응도를 높일 수 있다. 아울러, 양압기의 높은 압력으로 인해 순응도가 떨어질 수 있는데 잠들기 전 압력이 높아 불편한 경우에는 수면 잠복기(sleep latency)를 고려하여 일정한 시간동안 가장 낮은 압력에서 목표 압력까지 서서히 압력을 높이는 램프(ramp) 기능을 이용할 수 있으며, 수면 중 압력이 높아 불편한 경우에는 호흡 모드를 변경하거나 세팅 압력을 낮추는 방법으로 순응도 향상을 기대해 볼 수 있다. 단기 추적 관찰 동안에 환자들에게 치료 순응도, 졸음, 폐쇄성수면무호흡증 관련 삶의 질, 위험 요인 회피, 적절한 수면 시간 및 위생, 환자 및 보호자의 만족도, 체중 조절(과체중, 비만의 경우) 등 일반적인 치료 평가 항목들에 대한 평가가 이루어져야 한다[1]. 보편적으로 통용되고 있는 양압기 사용 순응도 기준은 “하루 4시간 이상 사용한 일수가 전체 사용 일수의 70% 이상인 경우[하루 4시간 이상 사용한 일수/전체 사용한 일수×100(%)]”이며, 보통 양압기 사용 시간 및 기간은 객관적인 시간 측정 장치에 근거하여 평가해야 한다[1,18]. 만약 단기 치료 평가에서 환자의 증상 개선이 없다면, 앞서 기술한 여러 전문가로 구성된 다학제 관리 팀에서 그 원인을 찾기 위한 조사가 필요하다[1]. 마스크를 포함한 장비의 문제인지, 비염을 포함한 내과적 문제인지, 과도한 주간 졸음 지속으로 다중수면잠복기검사(multiple sleep latency test, MSLT)를 통해 기면증 감별이 필요한지 등에 대한 주의 깊은 평가가 필요하며 이에 따라 밝혀진 원인에 관한 적절한 대처가 중요하다[1,18].
Table 3.
PAP-related problems and possible managements
양압기 사용 결과 해석
양압기 사용 환자를 추적 관찰할 때 환자 상태 평가 및 관리에 필수적인 자료가 본체에 저장된 객관적인 양압기 사용 결과로 이를 적절하게 해석할 수 있어야 한다. 양압기 사용 결과에는 환자 정보(이름, 생년월일, 나이, 성별 등), 장비 설정 정보(설정된 호흡 모드, 압력, 가습 자료 등), 사용 정보[사용한 시간, 하루 평균 사용시간, 사용한 일수, 사용하지 않은 일수, 하루 4시간 이상 사용한 일수, 하루 4시간 미만으로 사용한 일수, 하루 4시간 이상 사용한 일수/전체 사용한 일수(%) 등], 호흡장애 정보(무호흡-저호흡 지수 등), 공기 누출(leak) 정보, 적정압력(90th or 95th percentile pressure) 정보(자동형 모드로 사용한 경우) 등 여러 가지 사용 정보들이 포함되어 있다. 다양한 정보들 중 특히 사용 정보가 중요한데, 앞서 언급한 바와 같이 일반적인 양압기 사용 순응도 기준은 “하루 4시간 이상 사용한 일수가 전체 사용 일수의 70% 이상인 경우”로 양압기에 대한 환자의 치료 효과를 가늠할 수 있는 주요 지표이다[1,18]. 국내 양압기 급여 관련 순응기준 역시 이와 유사하며, “순응기간(최초 처방일부터 90일까지) 중 연이은 30일 사용기간에서 1일 4시간(12세 이하인 경우에는 3시간) 이상 사용한 날이 21일 이상인 경우”로 정의된다[23]. 이 기준을 만족하는 경우 순응기간 후 재처방이 가능하다. 만약 이 기준을 만족하지 못 하는 경우에는 재처방이 불가능하나 180일이 지난 후 그 시점에서 아직 1년이 지나지 않은 제 1형 수면다원검사의 결과지가 있다면 ‘건강보험 양압기 급여대상자 등록 신청서’와 ‘건강보험 양압기 처방전’ 발행을 통해 양압기 치료를 다시 시행할 수 있다. 자동형 양압기를 이용해서 적정압력을 구하는 경우 양압기 사용 결과에 표시된 90th or 95th percentile 압력을 적정압력으로 간주하고 이 압력을 고정압으로 설정하여 지속형 모드로 사용할 수 있다[26,27].
양압기 장기 처방
최초 처방일부터 90일까지 순응기간 동안 환자가 양압기를 충분히 사용하여 위에 기술한 국내 양압기 급여 관련 순응기준을 만족하게 되면 최초 장기 처방(순응기간 후 최초 처방)을 진행할 수 있다[23]. 최초 장기 처방에서는 ‘건강보험 양압기 처방전’에서 압력 처방(지속형, 자동형, 이중형 중 해당되는 곳에 압력을 적음), 순응기간 중 순응도 평가[연이은 30일 사용기간, 연이은 30일 사용기간 중 1일 4시간 이상 사용일수(소아의 경우는 3시간 이상)를 적음], 처방 구분(순응 기간 후 처방에 체크), 양압기 종류(지속형, 자동형, 이중형 중 해당되는 곳에 체크), 처방기간(순응기간 후 최초 처방일부터 180일까지 적을 수 있음), 하루 평균 사용시간(해당 내용을 적음) 등을 작성해야 한다. 이후 장기 처방부터는 ‘건강보험 양압기 처방전’에서 압력 처방(지속형, 자동형, 이중형 중 해당되는 곳에 압력을 적음), 처방 구분(순응기간 후 처방에 체크), 양압기 종류(지속형, 자동형, 이중형 중 해당되는 곳에 체크), 처방기간(처방일부터 180일까지 적을 수 있음), 하루 평균 사용시간(해당 내용을 적음) 등을 작성하면 된다.
양압기 장기 관리
일반적으로 단기(순응기간) 양압기 치료에서 증상이 개선되고 양압기 사용에 문제가 없는 경우 장기 관리로 진행된다[1]. 미국수면의학회의 가이드라인에 따르면, 장기 추적 관찰을 하는 경우 1년에 1회 정도 양압기 사용에 대한 평가나 점검을 권유하고 있다[1]. 또한, 양압기 장기 관리 중 체중이 10% 이상 감소한 경우, 체중이 증가해서 증상이 재발한 경우, 임상적으로 효과가 불충분한 경우, 초기 치료는 효과적이었으나 증상이 재발한 경우 등에서는 수면다원검사를 다시 시행 할 것을 권유하고 있다[1,25]. 국내에서는 양압기 급여 후 장기 처방 기간이 처방일부터 180일까지로 정해져 있어 최장 6개월에 1회 정도 순응도를 포함한 사용 시간은 어떤지, 증상은 조절되고 있는지, 마스크, 연결 관, 본체 등 양압기 장비 관련 문제가 있는지, 내과적인 문제가 발생했는지 등에 대한 평가나 점검을 할 수 있다[23].
다른 치료 방법 논의
객관적인 모니터링 및 증상 평가에 근거하여 양압기 치료가 부적절한 것으로 판단되는 경우에는 양압기 사용 결과를 개선시키기 위해 신속하고 집중적인 교육 및 지원이 이루어져야 한다[1]. 하지만, 이러한 노력에도 불구하고 양압기 치료에 반응이 없는 경우, 양압기 치료를 거부하는 경우, 양압기 치료에 적응하지 못하는 경우 등에서는 다른 치료 방법들을 대안적으로 생각해야 한다[1]. 대안적 치료 방법들로는 구강내 장치, 수술적 치료, 체중 조절, 자세 치료 등 다양한 방법들이 있으며, 신체소견, 수면다원검사결과, 위험 요인, 환자 의견 등을 통합적으로 고려해서 결정하는 것이 좋다[1,17].
Go to : 
결 론
폐쇄성수면무호흡증은 만성 질환으로 여겨지고 있으며, 이비인후과를 포함한 다학제적인 접근 및 지속적인 관리가 중요한 질환이다. 양압기 치료는 성인 폐쇄성수면무호흡증 환자의 일차 치료(treatment of choice)로 권유되며, 잘 적응만 한다면 폐쇄성수면무호흡증에 매우 효과적인 치료 방법이다. 양압기를 사용하는 동안에는 순응도, 치료 효과(폐쇄성수면무호흡증 관련 증상 및 합병증), 양압기 부작용 등을 평가하기위해 정기적인 추적 관찰이 지속적으로 필요하다. 국내 폐쇄성수면무호흡증 환자들을 대상으로 한 양압기의 의료급여 적용을 계기로 양압기에 대한 관심이 증가하고 있는 가운데, 양압기 처방 기준, 단기 및 장기 처방, 적정압력 및 호흡모드 설정, 환자 교육 및 지원, 단기 및 장기 관리에 관한 포괄적인 내용들을 다룬 본 종설이 폐쇄성수면무호흡증 환자에서의 양압기 처방 및 치료에 실질적으로 많은 도움을 줄 것으로 사료된다.
Go to : 




 PDF
PDF Citation
Citation Print
Print


 XML Download
XML Download