This article has been
cited by other articles in ScienceCentral.
Abstract
Cavernous malformation is an important cause of cerebral hemorrhage in pregnant women. We experienced a case of cesarean section followed by neurosurgery for resection of ruptured cavernous malformation of pons in a 24-year-old pregnant woman. Establishing integrated treatment strategy for pregnant women with cavernous malformation is difficult because of the small number of cases. Therefore, the cooperation between the brain surgeon, anesthesiologist and obstetrician is essential when surgical intervention is needed. Despite aspiration pneumonia, the patient successfully underwent surgery. We reported this case along with a brief literature review.
Keywords: Cavernous hemangioma, Cavernous malformation, Cesarean section, Pregnancy
서론
해면상 혈관 기형은 임산부에서 뇌출혈을 일으키는 중요한 원인 중 하나이다. 해면상 혈관 기형을 동반한 임산부의 치료 방법에 대한 명확한 지침은 없으며 그 증례 또한 충분하지 않아 환자의 치료 계획을 수립하는 데 있어 어려움이 있는 것이 사실이다. 수술적 치료가 필요할 경우에는 신경외과, 산부인과, 마취과 의사가 협조하여 충분한 술 전 평가와 계획을 세우는 것이 매우 중요하다. 저자들은 24세의 임신 31주의 해면상 혈관 기형 파열로 인한 뇌교 출혈 환자에서 응급제왕 절개술에 이은 뇌교 혈종 제거술을 위한 마취를 경험하였기에 이에 문헌고찰과 함께 보고하는 바이다. 환자는 수술 중 폐흡인이 원인으로 생각되는 저산소 혈증을 보였으나 수술 후 12일째 흉부 단순 촬영에서 정상 폐 상태로 호전되었고, 수술 후 42일째 의식은 명료하나 뇌신경마비 및 반신마비가 지속되는 상태로, 기관 절개를 유지한 채 타 병원으로 전원되었다.
증례
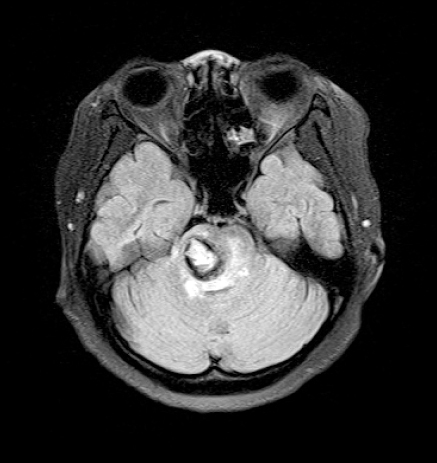
환자는 신장 142 cm, 체중 56 kg의 24세의 경산부로, 약 3주 전부터 시작된 좌측 팔, 다리 저림을 주소로 본원 신경외과에 입원하였다. 내원 하루 전 같은 증상을 주소로 타 병원을 방문하여 시행한 뇌 자기공명 영상에서 뇌교의 혈종 및 해면상 혈관 기형이 관찰되어, 상급 병원 진료를 권유받고 본원에 내원하였다. 과거력 상 4년 전 제왕절개술을 받은 것 이외에 특이 사항은 없었다. 신경학적 검사에서 좌측 상지 근력은 Grade 3, 하지 근력은 Grade 4로 측정되었으며, 뇌 자기공명영상에서 뇌교 부위에 약 2.1 cm 크기의 혈종이 확인되었고 급성 뇌경색에 해당되는 소견은 보이지 않았다(
Fig. 1). 입원 기간 중에 산부인과 진료 결과 태아의 상태는 양호한 것으로 진단되었으며, 환자는 입원 5일 후 특별한 변화 없이 외래 추적 관찰할 것을 계획하고 퇴원하였다.
Fig. 1
Brain magnetic resonance imaging before surgery shows about 2.1 cm hemorrhagic mass in the pons.
퇴원 3일 후, 환자는 좌측 반신마비 증상과 어지러움, 구토, 연하곤란 등의 증상을 호소하며 다시 신경외과로 입원하였다. 산부인과 진료 결과 임신 31주 1일로, 환자 및 보호자의 임신 유지 희망 의견 및 산부인과와 신경외과의 의견을 종합하여, 태아의 폐 성숙을 위해 가능한 뇌 내 출혈에 대해 보전적 치료를 하면서 증상이 악화되지 않는 한 임신유지 후 제왕절개 수술을 시행하기로 계획되었다. 수술 전 검사로 시행한 환자의 흉부 단순 촬영에서 정상 소견을 보였으며 태아의 폐 성숙을 위하여 dexamethasone 투여가 권고되었다. 그러나 입원 2일째 GCS (Glasgow Coma Scale) 10의 의식저하 및 동맥혈 가스분석에서 동맥혈 산소 분압 감소(51 mmHg)와 산소 포화도 저하 소견을 보여 신경외과와 산부인과 협의 하에 응급 제왕절개술 및 뇌교 혈종 제거술이 결정되었다.
수술의 순서는 제왕절개술을 먼저 시행한 후 뇌교 혈종 제거술을 시행하기로 하였으며, 산부인과 의료진의 수술실 입실 하에 제왕절개술의 준비를 모두 마친 후 마취 유도를 시작하였다. 마취 전 태아의 심장 박동수는 분당 170–190회로 유지되었다. 수술 직전 환자의 활력징후는 혈압 123/63 mmHg, 분당 심박수 92회였고, 산소 포화도는 92%로 측정되었으며 혼미한 의식상태를 보였다. 100% 산소로 마취 전 산소 투여를 시행한 후 lidocaine 40 mg, 1% propofol 100 mg을 정주하여 마취 유도를 시작하였다. 근이완을 위해 succinylcholine 75 mg을 정주하였으며, 근섬유 다발수축을 확인한 후 기관 내 삽관을 시행하였다. 삽관 직후 수술 시작을 허락하였으며, 이때 활력 징후는 혈압 134/65 mmHg, 분당 심박수 115회였다. 좌측 요골 동맥을 천자하여 침습적 동맥압을 감시하고 sevoflurane과 산소로 마취를 유지하면서 rocuronium 50 mg을 정주하였다. 제왕절개 수술 중 흡입산소농도 0.95, 일회 호흡량 400 ml, 분당 호흡수 16회로 용적 조절 환기를 유지하였고 최대 기도압 28–31 cmH2O, 호기말 이산화탄소 분압 25–30 mmHg, 산소포화도 90–95%로 유지되었다. 동맥혈 가스분석에서 pH 7.24, 동맥혈 이산화탄소 분압 25 mmHg, 동맥혈 산소 분압은 90 mmHg 로 측정되었다. 호기말 양압을 8 cmH2O로 공급하였고, 태아 분만 및 태반 만출 후 oxytocin 20 IU을 0.9% 생리식염수에 혼합하여 정주하였으며, 수술 시작 25분 후 제왕절개술이 종료되었다. 신생아의 상태는 체중 1.77 kg 여아로, Apgar score는 1분에 5점, 5분에 8점으로 측정되었다.
제왕절개술 종료 직후 신경외과 의료진이 뇌교 혈종 제거술을 준비하는 동안 우측 빗장 밑 정맥 도관삽입을 시행하였으며, 기관지 수축으로 인한 저산소 혈증 가능성을 염두에 두고 salbutamole을 기관 내 튜브를 통하여 5회 분무하였다. 142 cm의 저 신장 환자로 81–90%의 지속적으로 낮은 산소포화도와 28–29 cmH2O의 높은 최대 기도압이 유지되어 흉부 청진을 시행하였고 다소의 거친 호흡음이 감지되었다. 일측 폐 환기를 배제하기 위해 굴곡성 기관지경 검사를 시행하였다. 기관지경 검사 결과 일측 폐 환기가 아님은 확인되었으나, 기관지 내에 다량의 화농성의 분비물이 관찰되어 기관 내 튜브를 통한 흡입을 시행하였다. 이 과정에서 수술팀으로부터 입원 중 환자의 의식이 혼미해지면서 구토를 하였고 폐흡인이 의심되었다는 보고를 추가적으로 받게 되었다. 재차 굴곡성 기관지경을 이용하여 기관 및 기관지를 관찰하였고 좌측 주 기관지 내에서도 화농성의 점착성 분비물이 관찰되어 흡입을 시행하였다. 신경외과적 수술을 위하여 환자의 체위를 앙와위에서 좌 측와위로 변경한 후 산소 포화도는 더욱 감소하여 80–83%에 이르렀고, 굴곡성 기관지경을 통하여 기관 내 튜브의 깊이를 다시 확인하는 동시에, 기관 및 기관지 내 분비물이 여전히 관찰되어 이에 대한 흡입을 시행하였다. 동맥혈 가스분석에서 pH 7.24, 동맥혈 이산화탄소 분압 36 mmHg, 동맥혈 산소 분압 57 mmHg로 관찰되었고 수술이 진행되는 동안 간헐적으로 기관 내 튜브를 통한 salbutamole 분무와 기관지 내 분비물의 흡입을 시행하였다. 수술 시작 20분 후 신경외과 집도의의 요청으로 20% mannitol 100 ml를 정주하였고, 수술 시작 50분 후 소변 배출이 관찰되지 않아 lasix 5 mg을 정주하였다. 수술 중 흡입산소농도 0.95 전후, 일회 호흡량 300–350 ml, 분당 호흡수 20회, 호기말 양압은 0–4 cmH2O로 용적 조절 환기를 유지하였고 최대 기도압 17–26 cmH2O, 호기말 이산화탄소 분압 26–30 mmHg, 산소포화도 89–95%로 유지되었다. 뇌교 혈종 제거술 시작 240분 후 수술이 종료되었고 이때 시행한 동맥혈 가스분석에서 pH 7.43, 동맥혈 이산화탄소 분압 29 mmHg, 동맥혈 산소 분압 67 mmHg로 다소간의 호전이 관찰되었다. 수술 종료 후 환자의 체위를 좌 측와위에서 앙와위로 변경하였고 굴곡성 기관지경을 이용하여 관찰한 결과 좌측 주 기관지에 화농성의 분비물이 남아있는 것을 확인할 수 있었다. 수술 후 신경외과 의료진과 협의하여 폐기능 관리를 위해 기계환기를 유지하기로 결정하였고 환자는 기관 내 튜브를 유지한 상태로 중환자실로 이송되었다. 총 마취시간은 7시간, 총 수술시간은 4시간 25분이었으며 추정 실혈량은 1,500 ml, 소변량은 2,800 ml, 주입된 수액은 결정질 용액 3,300 ml, 콜로이드용액 500 ml, 농축적혈구 450 ml 이었다.
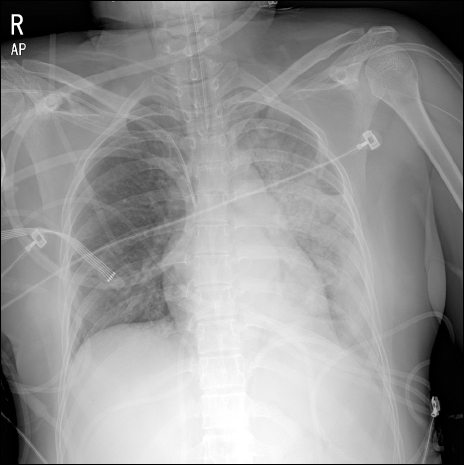
환자는 수술 종료 5시간 후 중환자실에서 의식을 회복하였으며 수술 후 흉부 단순 촬영 상 좌측 폐의 광범위한 음영 증가 소견을 보였다(
Fig. 2). 수술 후 당일 호흡기내과 의료진에 의해 시행된 기관지경 검사 결과 좌측 폐 상부엽 혀구역(lingular segment)에서 소량의 분비물 및 염증성 점막층 소견이 관찰되어 이에 대한 기관지경을 이용한 세척이 시행되었다. 뇌간 압박 증상으로 인해 환자의 자가 호흡이 여전히 약하였고, 삼킴 기능의 약화로 인한 흡인성 폐렴의 우려로 수술 3일 후에 기관절개술이 시행되었으며, 발열을 동반한 무기폐와 화농성 객담의 배출이 지속되어 수술 후 10일 째까지 기계호흡을 유지하였다. 이후 무기폐 증상이 호전되는 양상을 보여 T-piece를 통한 자발호흡으로 전환하였고, 수술 후 12일 째 흉부 X-선 촬영에서 정상 폐 상태로 호전되었음이 확인되었다. 환자는 수술 후 16일 째 일반 병실로 이송되었고 수술 후 42일 째 의식은 명료하나 뇌신경마비 및 반신마비가 지속되는 상태로, 기관절개를 유지한 채 타 병원으로 전원되었다.
Fig. 2
Chest radiograph after surgery shows diffuse increased opacity in left lung.
고찰
해면상 혈관기형은 임산부에서 뇌출혈을 일으키는 중요한 원인 중 하나이다. 약 0.47%의 발생률을 보이는 이 혈관기형은 대부분 30–39세 사이에서 발견되며[
1], 주 증상은 출혈과 연관된 신경학적 증상 및 발작으로 알려져 있다[
2]. 출혈이 일어날 연 발생률은 0.6% 정도이나, 재출혈의 연 발생률은 이보다 높은 4–5%로, 특히 젊은 여성에서 재출혈의 가능성이 높은 것으로 알려져 있다[
1].
본 증례의 환자와 같이 뇌간에 위치하는 해면상 혈관기형의 경우 출혈의 발생 가능성이 더욱 높은 것으로 알려져 있다. 뇌간 내 해면상 혈관기형 출혈의 연 발생률은 2.5–5.0%로, 혈관기형의 직경이 1 cm 이상이거나, 환자의 나이가 24세 미만인 경우, 또는 정맥 기형과 연관된 경우 출혈 발생률이 증가한다[
3]. 자기 공명 영상은 해면상 혈관기형을 진단하는 가장 유용한 검사로 알려져 있으며, 병변의 위치를 알아낼 수 있을 뿐만 아니라 정맥 기형의 유무, 출혈이 있을 경우 출혈이 발생한 시점을 평가하는 데에도 도움이 될 수 있다[
2].
임산부에서는 산모와 태아의 대사요구량 증가에 따라 심박출량과 혈액량이 증가한다. 임신 중 심박출량은 심박수와 일회 심박출량의 상승으로 인하여 증가하게 되며, 진통 과정 및 분만 직후에 심박출량의 증가와 혈압의 상승이 높게 나타난다. 이러한 임신 기간 중의 여러 요소의 영향으로 인해 해면상 혈관기형의 형태학적, 임상적 소견의 변화를 겪게 되는데, 혈관 기형의 크기가 증가할 수 있으며, 정확한 발생률은 알려져 있지 않으나, 출혈의 발생률 또한 높아질 수 있다[
4]. 이러한 변화는 에스트로겐, 프로게스테론과 같은 여성 호르몬과 연관된 것으로 알려져 있으며, 해면상 혈관기형과 더불어 동정맥 기형, 모야모야병과 같은 다른 혈관 기형들 역시 여성 호르몬의 영향으로 인한 형태학적 변화가 가능한 것으로 알려져 있다[
5]. 또한 임신 중에는 태반 형성을 위해 혈관 성장 인자들이 증가하게 되는데, 이로 인해서도 혈관생성과 해면상 혈관기형의 크기가 증가할 수 있으며, 출혈의 발생률 역시 증가하는 것으로 보인다[
6].
해면상 혈관기형을 동반한 임산부의 치료 계획에 관하여서는 증상이 없는 환자 또는 팔다리의 경미한 무감각, 저린 증상 등의 비교적 가벼운 증상만 나타나는 환자의 경우에 적극적인 치료를 시행하기보다는 보존적인 치료를 유지하며 경과를 관찰하는 것이 일반적이다[
7]. 그러나 일상생활에 제약을 주는 증상을 보이거나 증상이 점차 악화하는 경우에는 수술적 치료를 고려해야 하며, 심각한 증상이 없는 환자의 경우에도 출혈이 발생했던 과거력이 있는 경우, 가족성 해면상 혈관기형인 경우, 정맥 기형을 동반한 경우에는 수술적 치료를 고려해야 한다.
임신 32주 이후, 태아 체중이 2,000 g 이상이면 분만을 시도할 수 있으며, 심한 혈압상승을 피하고자 제왕절개술이나 무통 분만을 하는 것이 일반적이다. 본 증례의 환자는 입원 당시 임신 31주 1일이었으며 예상 태아 체중이 2,000 g 미만이었다. 반신마비, 구토, 연하곤란 등 비교적 심한 증상이 있었음에도 불구하고 임신 유지를 원하는 환자와 보호자의 의견을 존중하여 신경외과, 산부인과의 협의 하에 최대한 비수술적 치료를 하며 증상악화가 없는 한 임신을 유지하기로 하였다. 그러나 임신 31주 2일에 급격한 증상 악화로 의식이 혼미해져 응급수술을 시행 받게 되었으며, 입원 중 의식 혼미와 동반된 구토로 인하여 폐 흡인이 발생하기에 이르러, 수술 중 적절한 산소화에 어려움을 겪은 것으로 여겨진다. 한편, 해면상 혈관기형의 수술 후 조기 합병증으로는 일시적 뇌신경 마비, 편측 감각 소실 및 마비 등이 흔히 나타나며, 조기 수술이 1년 결과의 독립적 예측인자로 보고된 바 있다[
8].
저자들은 다양한 약제들의 태아노출을 최소화하고 임신상태와 관련된 모체의 혈역학적 동요를 종료시킨 후 신경외과적 수술을 진행하는 것이 유리할 것으로 판단되어 본 증례에서는 제왕절개술을 먼저 시행하는 것으로 결정하였다.
임산부의 수술을 위해 전신 마취가 필요할 경우 임신과 관련하여 산모에게 나타날 수 있는 여러 가지 생리학적 변화들에 대해 고려해야 한다. 특히, 임산부에 대한 마취를 시행하면서 겪게 되는 가장 중요한 문제 중 하나는 기도 확보의 어려움일 것이다. 산모의 신체적 변화에 따른 어려운 환기 및 기관 삽관의 가능성과 더불어, 임신 후기에 발생할 수 있는 위장 내 이물의 폐 흡인을 방지하기 위하여 빠른 연속 마취 유도와 기관 삽관이 필요한 경우가 많다. 그러나 이러한 마취 방법은 교감 신경계에 강한 자극을 줄 수 있고, 이로 인해 뇌 내 출혈이 발생하거나 이미 존재하는 출혈의 양이 증가할 수 있으므로 이에 대한 적절한 예방이 필요하다[
9].
본 증례에서는 기관 삽관에 따른 카테콜아민 반응과 혈압 상승을 고려하여 lidocaine과 함께 propofol을 사용하였다. 제왕절개술을 위한 마취유도에서 사용되는 propofol과 thiopentone의 효과를 비교한 몇몇 연구에 의하면 대부분의 경우 신생아의 Apgar score는 두 약제 간에 뚜렷한 차이를 보이지 않았다[
10]. 또한, succinylcholine은 두개 내압을 일시적으로 상승시키는 것으로 알려졌지만 본 증례의 경우 임신 후기에 해당하는 환자로 전신의 부종상태 등으로 인한 예상되는 기도 확보의 어려움과 술 전 구토의 병력을 고려하여 빠른 기관 내 삽관을 위해 불가피하게 succinylchoine을 사용하게 되었다[
11].
저자들은 마취 중 혈역학적 안정상태를 꾀하여 뇌 관류와 자궁 태반관류를 동시에 보존하는 것을 목표로 하였다. 신경외과적 수술에서 수술 중 저혈압 및 저체온 상태를 유지하는 마취가 흔히 시행되는데, 임산부의 경우에는 태반으로 공급되는 혈류가 감소될 수 있고 이로 인해 태아의 저산소 혈증이 유발될 수 있으므로 제왕절개술을 먼저 시행하도록 하였다[
12]. 또한, 두개 내압이 상승되어 있는 환자에서 태아만출 후 투여되는 oxytocin은 경도의 저혈압과 약간의 심박출량 상승을 유도할 수 있으나 80–120 mU/kg/h의 oxytocin 투여는 평균 동맥압에 유의한 변화를 야기하지 않는다고 알려져 있어 신경외과 수술 전에 안전하게 자궁수축을 유도할 수 있을 것으로 판단하였다. 한편, methyl ergometrine은 말초혈관의 수축을 일으켜 대뇌 혈류량을 증가시킬 수 있으므로 주의하여 사용하여야 한다[
13].
0.25–0.5 g/kg 정도의 적은 양의 mannitol은 임산부에게 안전한 것으로 알려져 있으나, 일반적으로 태반을 통과하게 되며 그 결과 태아의 탈수를 일으킬 수 있으므로, 본 증례에서는 수술자와 상의하여 신경외과 수술 중 mannitol을 투여하였다[
14]. 제왕절개 수술시작부터 두개 내압을 낮추기 위해 과환기를 적용하였으나, 과도한 양압 환기로 인한 흉강내압을 상승과 이에 따른 정맥환류와 심박출량의 감소 및 자궁으로 공급되는 혈류의 감소를 최소화하기 위해 25–30 mmHg의 동맥혈 이산화탄소 분압을 유지하였으며, 이는 태아에게 무해한 것으로 알려져 있다[
15].
해면상 혈관기형을 동반한 임산부의 치료 방법에 대한 명확한 지침은 없으며 그 증례 또한 충분하지 않아 환자의 치료 계획을 수립하는 데 있어 어려움이 있는 것이 사실이다. 더욱이 수술적 치료가 필요할 경우에는 신경외과, 산부인과, 마취과 의사가 협조하여 충분한 술 전 평가와 계획을 세우는 것이 매우 중요하다. 산모와 태아의 상태에 대한 정확한 의학적 판단뿐만 아니라 해당 의료진들 사이의 원활하고 적극적인 의사소통을 통해 환자에게 적합한 치료 전략을 세워야 한다.

