Abstract
Background and Objectives
This study aims to evaluate that usefulness of the endoscopic ear surgery (EES) through the systematic review.
Subjects and Method
We searched literatures in literature databases (MEDLINE, EMBASE, Cochrane Library, etc.). Inclusion criteria is 1) studies of patients with chronic otitis media, otitis media with effusion, cholesteatoma, conductive hearing loss, mixed hearing loss etc. 2) studies in which a transcanal endoscopic surgery was performed; and 3) studies in which one or more of the appropriate medical outcomes have been reported. We excluded that 1) non-human studies and pre-clinical studies; 2) non-original articles, for example, non-systematic reviews; editorial, letter and opinion pieces; 3) research not published in Korean and English; and 4) grey literature. Finally, 65 articles were selected and those results were analyzed.
Results
The safety of the EES was reported in 61 articles. Some studies reported damaged facial nerve or perilymph gusher but these are the complications that can arise due to the characteristics of the disease and not due to the EES and other reported complications were of similar or lower level in the intervention group rather than the microscopy group. The effectiveness of the EES was reported in 23 articles. The EES tended to show improved effects in terms of graft uptake status, cholesteatoma removal, and hearing improvement although effective outcomes of most studies reported no significant difference between EES and microscopic ear surgery.
중이 수술에 내시경이 이용된 것은 약 40년 정도 되었으나 관심이 집중되어 연구가 시작된 것은 최근의 일이다[1]. 중이 수술 시 내시경을 이용할 경우 말단부에 위치한 렌즈를 통해 넓은 시야를 확보 가능한 장점이 있는 반면, 한 손만으로 수술을 진행해야 하거나, 수술 시 발생 가능한 출혈을 조절하기가 어려운 제한점을 가지고 있다. 따라서 초기에는 현미경을 이용한 수술 시 진단목적 등 보조적으로 사용되다가 최근에 점점 그 영역이 확대되고 있다[2,3].
중이 수술은 기존에는 수술현미경을 이용하여 수행하였으나 관찰시야의 제한으로 인해 수술 후 병변이 잔존하여 질환이 재발하는 등의 문제들이 제기되었다[4,5]. 최근에는 내시경이 발달하며 이전에 현미경만으로 관찰하기 어려웠던 부위에 대한 접근이 쉬워지면서, 만성 중이염 및 만성 진주종성 중이염 등의 다양한 이과질환에서 내시경을 적용하여 성공적으로 수술한 사례들이 보고되고 있다[6-8]. Nomura [9]는 고막을 통한 중이 수술 시 내시경을 이용한 경우를 1982년에 처음 보고하였으며, 이후 외림프누공 및 다른 중이 병변을 내시경을 이용해서 진단하고 확인한 사례도 보고되었다[10]. 전도성 난청의 경우에서도 내시경을 이용해서 평가한 사례가 보고되었으며[11-13] 진주종 수술 시에도 재발률의 위험을 감소시키고[14,15], 잔존질환의 가능성 또한 감소시킬 수 있다고 보고되었다[16,17].
내시경을 이용한 중이 수술과 관련된 문헌고찰로 Kozin 등[2] 연구에서는 진주종 및 와우이식을 포함한 기타 중이 수술을 수행한 연구결과의 특징 및 소아 대상의 내시경 수술에 대한 주요 결과를 제시하였으며, Presutti 등[18]에서는 진주종 환자를 대상으로 수행된 내시경 수술 결과 및 현미경을 이용한 수술과 비교하여 유사한 수준의 재발률, 병변잔존률을 보고하고 있었다. 그러나 전반적인 중이 수술에 있어 내시경을 이용한 수술법의 안전성 및 유효성을 보고한 체계적 문헌고찰은 부족하였다.
이에 본 연구에서는 중이 수술에서 내시경을 이용한 귀 수술의 안전성 및 유효성을 체계적 문헌고찰과 메타분석을 이용하여 평가하였다.
본 연구는 체계적 문헌고찰 방법을 통하여 내시경 귀 수술의 안전성 및 유효성을 확인하였다. 연구목적에 따른 문헌검색 전략은 Patient-Intervention-Comparators-Outcome (PICO)을 통해 구체화하고 이를 바탕으로 검색어를 선정하여 문헌검색 및 최종 문헌선택 과정을 수행하였다.
본 연구의 대상환자(Patients)는 임상전문가와의 논의를 통해 귀 수술이 필요한 환자 중 진주종 환자, 중이염 환자, 전도성 난청 및 혼합형 난청환자로 명확히 하였으며 중재시술(Intervention)은 경외이도 접근법으로 국한해서 수행된 내시경 귀 수술로 하되, 질환의 특성상 현미경을 이용한 수술이 같이 이루어져야 하는 상황도 발생하기 때문에 현미경 이용과 병합한 수술법도 같이 포함해서 평가하기로 하였다. 비교시술(Comparator)은 현미경만을 이용한 수술로 보았으며, 의료결과(Outcome)로 안전성 지표는 수술로 인한 합병증 또는 부작용 및 수술 후 합병증, 유효성 지표는 질환별로 진주종 환자의 경우 진주종 제거가 일차지표이며, 그 외의 질환인 중이염 환자나 전도성 난청 환자의 경우 각각 고막생착이나 청력개선을 주요지표로 보고 평가하였다.
문헌검색은 국내와 국외 데이터베이스로 나누어 2017년 4월 18일에 검색을 수행하였다. 국내 데이터베이스는 Korea Med, 국립중앙도서관, 국회도서관, 국가자료공동목록시스템, 한국교육학술정보원, 학술데이터베이스검색, 과학기술학회마을, 한국의학논문데이터베이스를 이용하였고, 국외 데이터베이스는 MEDLINE, EMBASE, Cochrane Library를 이용하였다. 검색어는 각 데이터베이스별 특성을 고려하여 대상환자 및 중재시술에 초점을 맞추어 검색하였으며, 검색과정에서 언어제한은 이루어지지 않았다. 검색전략에 따라(‘hearing loss’ OR ‘hearing impairment’ OR ‘cholesteatoma’ OR ‘chronic otitis media’ OR ‘transcanal’ OR ‘myringitis’ OR ‘myringoplasty’ OR ‘tympanoplasty’ OR ‘mastoidectomy’ OR ‘tympanomastoidectomy’ OR ‘perilymph fistula’ OR ‘ossicular chain’ OR ‘stapes’ OR ‘otosclerosis’ OR ‘ossiculoplasty’) AND (‘endoscopic’ OR ‘endoscopes’ OR ‘otoendoscopy’ OR ‘endoscope’)와 관련 검색어 활용 및 수기 검색을 포함하여 총 3452편이 검색되었다.
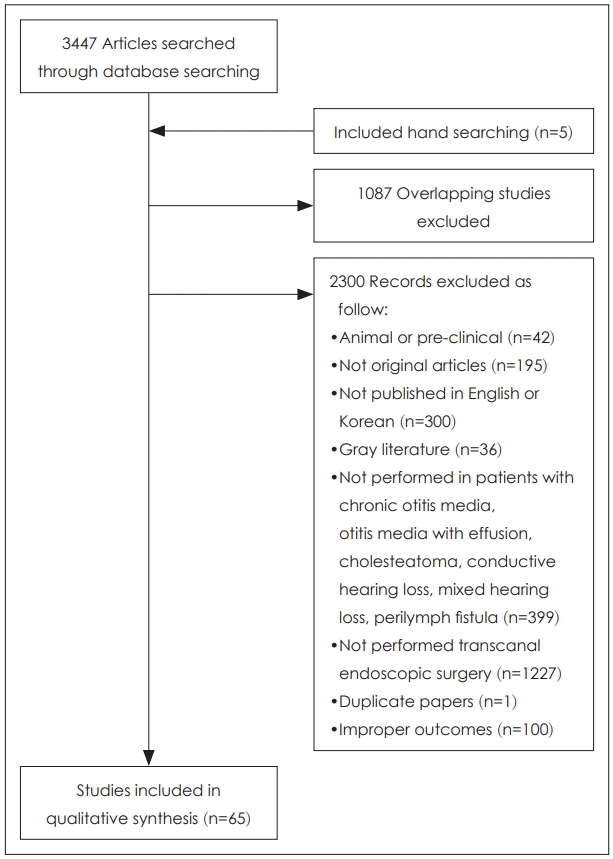
문헌선택은 선택 및 배제 기준에 근거하여 2명의 평가자가 독립적으로 실시하였다. 초록을 중심으로 1차적으로 선택 및 배제를 실시하고, 평가자 간 문헌선택에 이견이 있는 경우 전문을 확인하여 선택 및 배제를 최종적으로 시행하였다. 문헌 선택기준은 진주종 환자, 중이염 환자, 전도성 난청 및 혼합형 난청 환자를 포함하여 귀 수술이 필요한 환자를 대상으로 한 연구, 경외이도 접근법으로 귀 내시경 수술을 수행한 연구, 적절한 의료결과가 하나 이상 보고된 연구로 하였으며 배제기준은 동물실험 또는 전임상시험 연구, 원저가 아닌 연구, 한국어 및 영어로 출판되지 않은 연구, 회색문헌, 중복 출판된 연구를 기준으로 하였다. 중복검색 된 문헌 1087편을 제외한 2365편을 토대로 선택 및 배제 기준을 적용하여 총 65편의 임상시험연구가 최종평가에 포함되었다(Fig. 1).
선택된 문헌의 질 평가는 영국 Scottish Intercollegiate Guidelines Network(SIGN) [19]의 방법론 체크리스트를 이용하였으며 2명의 평가자가 독립적으로 수행하였다. SIGN의 질 평가 도구는 연구유형에 따라 필수항목을 선정하고, 질 평가항목에 거의 모든 또는 모든 기준이 충족되는 경우 ‘++’, 몇 가지 기준이 충족된 경우 ‘+’, 거의 모든 또는 모든 기준이 충족되지 않는 경우 ‘-’로 평가하였으며, 질 평가 결과에 따른 근거수준은 Table 1과 같다. 평가자 간 질 평가 결과에 이견은 없었으며, 관련 문헌의 질 평가 결과에 따른 근거수준은 무작위 임상시험 연구의 경우 1++ 0편, 1+ 4편, 코호트 연구의 경우 2++ 0편, 2+ 20편, 나머지 연구는 증례연구 및 증례보고 41편으로 근거수준 3이었다.
자료추출은 기본 서식을 바탕으로 임상 전문가의 의견을 반영하여 서식을 확정받았으며, 문헌에 기술된 공통된 내용과 각 문헌별로 결과에 영향을 주는 연구대상의 특성 및 안전성 그리고 유효성에 대한 자료를 추출하였다. 빠짐없이 추출하기 위하여 3차례 반복하여 수행한 뒤 이비인후과, 의공학과, 근거기반의학 전문가 총 7인으로 구성된 임상전문가 회의를 통해 최종 확인되었다.
동 기술의 안전성 및 유효성 결과는 질환별, 연구유형별, 수술방법별로 기술하였다. 안정성은 증례보고까지 포함하여 분석하였으며, 유효성은 비교군 연구(무작위 임상시험연구, 코호트 연구)만 포함하여 분석하였다. 동 기술과 비교기술과의 차이를 확인하기 위해 합병증 발생률, 고막생착 실패율, 병변 잔존률 및 재발률에 대한 이분형 변수에 대해 메타분석을 수행하였으며, Review Manager 5.3(The Nordic Cochrane Centre, The Cochrane Collaboration, 2014)을 이용하여 통합 위험비(risk ratio, RR)(I2이 50% 이상일 경우 변량효과모델을, 50% 미만일 경우 고정효과모델을 이용)를 구하여 분석결과를 제시하였다.
내시경 귀 수술의 안전성 및 유효성 평가에 선택된 문헌은 총 65편이었다(Table 2). 질환별로는 만성 중이염 또는 고막 천공환자 30편, 진주종 환자 21편, 전도성 및 혼합형 난청 환자 12편, 다양한 질환이 혼합된 연구 2편이었다. 연구유형별로는 무작위 임상시험 연구 4편, 코호트 연구 20편, 증례연구 40편, 증례보고 1편이었다. 수술형태에 따라 내시경 단독으로 수술이 이루어진 연구는 49편, 내시경과 현미경을 같이 병합하여 수술한 경우는 8편이었다. 동 기술의 평가는 내시경 단독으로 수술을 시행한 군 및 내시경과 현미경을 병합하여 시행한 군(이하 ‘중재군’)을 각각 구분하여 분석하였으며, 비교군 연구의 경우 현미경 단독으로 수술을 시행한 군(이하 ‘비교군’)과 비교환 결과를 제시하였다.
내시경 귀 수술의 안전성은 무작위 임상시험 연구 4편[20-23], 코호트 연구 16편[24-39], 증례연구 40편[14,26,29,40-76], 증례보고 1편[7]에서 수술로 인한 합병증 또는 부작용과 수술 후 합병증으로 평가하였다.
만성 중이염 및 고막 천공환자의 경우 비교군 연구는 총 9편으로 중재군은 모두 내시경 단독으로 수술이 이루어졌다. 무작위 임상시험 4편[20-23]에서 이통, 수술 후 상처감염, 외이도 협착증, 후이개 통증 등이 보고되었으며, 중재군(0~10.0%)의 발생률이 비교군(0~20.9%)보다 모두 낮게 보고되었다. 코호트 5편[24,27,28,32,35]에서는 출혈, 고막천공 등의 합병증 발생률이 현미경수술을 수행한 비교군과 유사한 수준으로 보고되었다. 그 외 증례연구 중 내시경 단독으로 수술이 시행된 7편[40,44,51,53,60,62]에서는 염증 및 감염 관련 합병증은 4편[40,44,53,62]에서 2.5~6.3%, 이루는 2편[44,51]에서 각각 10.2%, 11.5%, 일시적 안면신경마비는 2편[60,62]에서 각각 1.9%, 3.3%, 일시적인 부분 미각손실은 1편[60]에서 1.9%, 현훈은 2편[53,62]에서 각각 1.3%, 10.0%으로 보고하였으며, 내시경과 현미경을 병합하여 수술이 시행된 2편[58,63]에서는 안면신경손상, 고막의 측방 이동 발생, 골전도 역치 악화 등을 포함한 합병증이 없었다고 보고되었다.
진주종 환자의 경우 비교군 연구는 총 5편으로 이 중 내시경 단독으로 수술을 시행한 연구 2편[34,37]에서는 뇌수막염, 현훈, 뇌척수액 누출을 포함한 합병증은 없었다고 보고되었다. 내시경과 현미경을 병합하여 수술이 시행된 연구 3편 중 2편[31,33]에서는 중재군에서 일시적 안면신경마비 0.8%, 이주의 농양 및 외이도염, 수술 후 통증, 일시적 지연된 안면마비, 유양돌기 내 감염이 2.7%로 보고되었고 비교군에서 삼출성 중이염 재발, 이소골 성형술 필요 등이 3.3%로 보고되었다. 나머지 1편[77]에서는 두 군 모두 합병증이 없는 것으로 보고되었다. 단일군 연구에서 내시경 단독으로 수술을 시행한 연구는 총 9편으로 수술 후 이루가 1편[42]에서 4.0%, 골전도 악화가 1편[76]에서 1.5%로 확인되었으며 나머지 7편에서는 수술 중 및 수술 후 합병증은 없었다고 보고되었다. 내시경과 현미경을 병합하여 수술을 시행한 단일군 연구는 7편[14,43,57,63,67,68,71]으로 이 중 지연된 고막 피판 치유가 1편[67]에서 3.3%, 상고실 부위의 육아조직이 1편[68]에서 3.7%으로 보고되었으며, 그 외의 연구에서는 안면신경 손상, 출혈 등의 합병증 발생이 없었다고 보고되었다.
전도성 난청 및 혼합형 난청 환자의 경우 모두 내시경 단독으로 수술을 시행한 연구로, 코호트 연구 4편[25,26,30,38]에서는 어지럼증, 미각이상, 통증 등의 합병증이 비교군에 비해 중재군에서 약간 더 낮거나 군 간 유사한 수준을 보였다. 그 외 증례연구 6편 중에서는 고실끈 신경손상이 2편[46,69]에서 각각 6.7%, 16.1%, 안면신경마비가 1편[46]에서 6.5%, 안면신경 손상이 1편[64]에서 37.5%, 외림프액 누출(perilymphatic gusher)이 2편[46,48]에서 각각 3.2%, 5.9%, 고막 천공이 1편[46]에서 9.7%, 고막 찢겨짐이 1편[29]에서 7.8%, 현훈 관련 증상이 2편[29,64]에서 각각 3.9%, 12%로 보고되었다. 나머지 1편[41]에서는 수술 중 합병증 또는 부작용은 없는 것으로 보고되었다.
무작위 임상시험 연구와 코호트 연구에서, 유사한 합병증 발생이 2편 이상 보고된 연구를 대상으로 이분형변수에 대해 연구유형별로 메타분석을 수행하였다.
메타분석결과, 무작위 임상시험 연구에서는 출혈 및 통증에 대해서 RR은 0.25[95% confidence interval(CI) 0.12~0.56, I2=0%]로 중재군은 비교군에 비해 유의하게 낮았으며 나머지 지표에서는 유의한 차이를 보이지 보이지 않았다(Fig. 2). 코호트 연구에서 통합 RR은 통증 0.49(95% CI 0.06~4.35, I2=0%), 어지럼 0.81(95% CI 0.38~1.74, I2=0%), 고막천공 0.95(95% CI 0.73~1.24, I2=0%), 고실끈 손상 0.60(95% CI 0.20~1.78, I2=0%)로 중재군은 비교군과 비교 시 유의한 차이가 없었다(Fig. 3).
내시경 귀 수술의 유효성은 무작위 임상시험 연구 4편[20-23], 코호트 연구 19편[17,24-28,30-34,36-39,77-80]에서 만성 중이염 및 고막천공 환자의 경우 고막생착률, 진주종 환자의 경우 진주종 잔존율 및 재발률과 내시경을 통한 진주종 추가 제거율, 전도성 난청 및 혼합형 난청 환자는 청력개선 정도를 주요 지표로 평가하였다.
만성 중이염 및 고막천공 환자의 경우 모두 내시경 단독으로 수술을 시행한 연구로, 무작위 임상시험 연구 4편[20-23]에서 고막생착률은 중재군에서 82.0~92.3%, 비교군에서 64.6~86.0%로 이 중 1편[23]에서는 통계적으로 군 간 유의한 차이를 보이지 않았으며 나머지 3편[20-22]에서는 군 간 유사하거나 비교군이 더 높거나 중재군이 더 높았다. 코호트 연구 7편[24,27,32,36,39,78,80]에서 고막 생착률은 중재군 68.0~100%, 비교군 70.0~95.8%로 이 중 5편[24,27,32,36,78]에서는 군 간 유의한 차이가 없었고, 나머지 2편[39,80]에서는 중재군이 더 높거나 비교군이 더 높은 결과가 혼재해 있었다. 고막생착과 관련하여 메타분석결과 무작위 임상시험 연구 및 코호트 연구 모두 비교군과 유의한 효과 차이를 보이지 않았다(Fig. 4).
진주종 환자의 경우 내시경 단독으로 수술을 시행한 코호트 연구 2편[34,37]에서 진주종 잔존율은 중재군 8.3%, 19.3%, 비교군 9.5~34.4%로 이 중 1편[34]은 군 간 유의한 차이가 없었고, 나머지 1편[37]에서는 군 간 차이에 대한 통계적 유의성을 보고하지는 않았으나 중재군에서 더 낮은 비율로 보고되었다. 재발률은 2편[34,37]에서 중재군 12.9%, 16.7%, 비교군 9.4~17.2%로 두 편 모두 군 간 통계적 유의성에 대해서는 보고하지 않았으나 이 중 1편[34]에서는 중재군에서 더 낮은 재 발률을, 나머지 1편[37]에서는 중재군에서 더 높은 재발률을 보고하였다. 내시경과 현미경을 병합하여 수술을 시행한 코호트 연구 3편[17,31,79]에서 진주종 잔존율 및 재발율은 비교군과 유의한 차이를 보이지 않았으며 수술 후 내시경을 통한 진주종의 추가 발견율은 1편[17]에서 상고실부위(epitympanum)는 44%, 고실 후방부위(retrotympanum)는 76%로 보고되었다. 진주종 잔존율 및 재발율에 대한 메타분석 결과 모두 비교군과 유의한 차이를 보이지 않았다(Fig. 5).
내시경 귀 수술은 기존의 시야에 제한을 가지고 있던 현미경 수술의 단점을 보완하기 위해 중이 수술에 적용된 기술로, 기존의 현미경 수술법을 보조하거나 현미경 수술법을 대체하는 역할로 부각되고 있다. 본 연구에서는 동 기술에 대한 안전성 및 유효성을 평가하기 위하여 총 65편의 연구(무작위 임상시험 연구 4편, 코호트 연구 20편, 증례연구 40편, 증례보고 1편)를 선택하여 평가하였다. 그 결과 내시경 귀 수술은 내시경 단독 또는 현미경과 병합하여 수술이 시행되는 경우 모두 현미경 수술과 유사하거나 더 낮은 수준의 합병증을 보고하고 있으며, 고막생착, 진주종 제거 및 청력개선에 있어 현미경 수술과 유사하거나 더 나은 결과를 보고하고 있어 임상적으로 유용성이 있는 기술임을 알 수 있었다.
동 기술의 안전성은 총 61편(무작위 임상시험 연구 4편, 코호트 연구 16편, 증례연구 40편, 증례보고 1편)에 근거하여 평가하였다. 그 결과 감염, 출혈 및 통증, 외이도 협착증, 외이도염, 어지럼, 고막천공 등의 합병증이 현미경을 이용한 경우와 유사하거나 내시경을 이용한 경우가 더 낮게 보고되었다[20,21,23,25,26,28,30,32,35,38]. 일부 연구에서 안면신경 손상[30,31,33,38,46,60,62]이나 외림프액 분출[46,48]과 같은 합병증이 보고되었지만 질환 특성상 수술 시 발생할 수 있는 합병증으로 내시경 수술로 인한 합병증은 아니며, 그 외 보고된 대부분의 합병증은 현미경 수술과 유사하거나 더 낮게 보고되어 있었다. 문헌에서 보고되지는 않았지만 내시경 귀 수술의 경우 한 손으로만 수술이 이루어져야 하므로 심한 출혈이 있을 경우 지혈을 하는데 있어 어려움이 있을 수 있으며, 출혈로 인해 시야가 방해될 어려움이 있을 수 있으나[78] 이러한 어려움은 경험에 의해 극복될 수 있는 문제로 볼 수 있다. 실제로 수술 경험이 쌓이면서 수술시간이 줄어드는 사례를 보고한 연구[24]에서는 연구초기 내시경 귀 수술이 현미경 수술보다 더 긴 수술시간을 소요하였으나 연구후기에 더 짧은 시간을 소요한 것으로 보고되었다.
내시경 귀 수술의 유효성은 총 23편(무작위임상시험 연구 4편, 코호트 연구 19편)을 근거로 질환별로 평가하였다. 그 결과 내시경을 이용한 수술은 현미경을 이용한 수술과 비교 시 고막생착률 및 청력개선 정도에서 유의한 차이가 없었거나 내시경을 이용한 경우가 더 우수하였고[20-25,27,28,32,36,39,77,78,80], 진주종 잔존률 및 재발률에서 유의한 차이가 없었다[17,31,34,37,79]. 대부분의 유효성 결과가 현미경 수술과 비교 시 통계적으로 유의한 차이를 보이지는 않았지만, 고막생착, 진주종 제거 및 청력개선에 있어 더 나은 결과를 보이는 경향이 있으며, 기술의 특성상 기존의 현미경 수술에 비해 덜 침습적인 장점이 있기 때문에 임상적으로 유용하다고 볼 수 있다.
내시경 귀 수술과 관련된 체계적 문헌고찰은 2편이 확인되었다. 이 중 1편[2]은 진주종에 대해 내시경을 관찰목적으로 이용하여 수술한 경우와 수술에 직접적으로 이용한 경우로 구분하여 분석하였으며 그 외에 와우이식을 포함한 기타 중이 수술과 소아 대상에서의 내시경 수술결과를 기술적으로 분석하였다. 진주종에 대해 내시경을 수술적으로 사용한 결과, 내시경 수술을 하다가 현미경 수술로 전환한 경우는 4.3~23.8%으로 보고되었으며, 다수의 연구에서 진주종, 중이염 등 적응증의 소아 대상으로 내시경 수술을 수행하고 있는 것으로 보고하였다. 본 연구에서는 내시경을 사용하다가 현미경 수술로 전환한 경우는 내시경 수술과 현미경 수술이 병합된 연구로 분류하여 분석하였으며, 내시경 수술과 현미경 수술을 병합하여 수행된 연구(일부 환자들만 적용한 경우도 포함)는 전체 선택된 연구의 24.6%(16편)를 차지하고 있었다. 이 중 진주종이 연구대상에 포함된 연구는 68.8%(11편)으로 가장 많은 비율을 차지하고 있었으며 그 외에 고막천공, 만성중이염 환자에서도 병합수술을 한 연구가 확인되었다. 또한 본 연구에서 소아대상(1~17세)의 연구는 15편(코호트 연구 5편[31,34,36,79,80], 증례연구 및 증례보고 10편[7,40,41,43,45,52,53,56-58])으로, 연구대상의 연령에 소아(4~16세를 포함)까지 포함된 연구 21편(무작위임상시험연구 1편[23], 코호트 연구 7편[24,26,27,33,37,38,77], 증례연구 및 증례보고 13편[48-50,54,59-61,63,67,70,72,73,75])을 추가하게 되면, 전체 연구의 55.4%로 반 이상을 차지하게 된다. 이는 귀 내시경 수술이 기존의 현미경수술에 비해 비침습적인 방법으로 수행되며, 미용적으로도 수술 흉터가 더 적게 남아 환자만족도가 더 높게 보고되어[21-23,27] 소아 환자에서도 선호되고 있음을 보여준다. 수술시간은 본 연구결과 분석에는 포함하지 않았지만 선택문헌 중 15편[21,23-26,28,30,32,33,35,36,38,78-80]에서 현미경 수술과 비교한 결과를 제시하였으며, 이 중 9편[21,24-26,28,32,36,78,80]에서는 내시경 수술이 더 수술시간이 짧았으며 4편[24,30,33,79]에서는 현미경 수술이 더 짧은 것으로 보고되었다. 나머지 2편[35,38]에서는 두 군 간 유의한 차이가 없는 것으로 보고되었다. 수술 방법별로 내시경 수술과 현미경 수술의 시간을 비교한 1편[33]에서는 환기관 삽관술(ventilation tube insertion)과 추체절제술(petrosectomy)의 경우 현미경 수술이 더 짧았으며, 그 외에 고막성형술, 고실성형술, 이소골 성형술, 진주종 수술 등의 수술에서는 내시경 수술이 더 짧게 보고되었다. 이는 대체적으로 내시경 수술이 경험이 쌓이면서 수술시간이 짧아지기는 하나 적응증 및 수술방법에 따라 다를 수 있음을 보여준다. 다른 체계적 문헌고찰 1편[18]에서는 진주종 환자에서 내시경 수술을 받은 환자에 대한 문헌을 고찰한 결과 재발, 잔존질환을 확인하는데 있어 현미경 수술과 유사한 수준으로 보고하였으며, 이는 본 연구결과와 어느 정도 일치하는 결과임을 알 수 있다.
본 연구의 제한점은 선택된 대부분의 비교연구가 군 간 동질성이 명확하게 제시되어있지 않거나 통계적 유의성에 대해 명확하게 분석되지 않았으며, 병합수술의 경우 연구대상자 모두 내시경과 현미경을 병합해서 수술을 시행하였거나 일부 환자에서만 내시경과 현미경을 병합해서 수술을 시행한 연구들이 포함되어 분석이 이루어졌기 때문에 유효성 결과를 평가하는데 있어 주의 깊은 해석이 필요하다. 그러나 유효성 결과 자체는 질환 치료 및 청력개선에 있어 일관되게 효과가 있는 결과를 보여 유효한 기술로 볼 수 있으며, 질환 특성을 고려하여 수술이 수행되는 부분을 고려할 때 실제 임상에서 현미경 수술과 병합하여 사용할지 여부는 임상의사의 판단에 따라야 할 것으로 보인다.
ACKNOWLEDGMENTS
This study was supported by research funds of the Ministry of Health and Welfare (HTA-2017-38).
REFERENCES
1. Yong M, Mijovic T, Lea J. Endoscopic ear surgery in Canada: A cross-sectional study. J Otolaryngol Head Neck Surg. 2016; 45(4):1–8.

2. Kozin ED, Gulati S, Kaplan AB, Lehmann AE, Remenschneider AK, Landegger LD, et al. Systematic review of outcomes following observational and operative endoscopic middle ear surgery. Laryngoscope. 2015; 125(5):1205–14.

3. Khan MM, Parab SR. Concept, design and development of innovative endoscope holder system for endoscopic otolaryngological surgeries. Indian J Otolaryngol Head Neck Surg. 2015; 67(2):113–9.

4. Sohn SJ, Park CM, Choe SH, Choi YS, Kwon SW. Endoscopic tympanoplasty. Korean J Otorhinolaryngol-Head Neck Surg. 2000; 43(6):598–603.
5. Shin SO, Choo MJ, Choi YS, Yang SD, Kang H. Endoscopic assesment of the tympanic sinus. Korean J Otorhinolaryngol-Head Neck Surg. 1995; 38(2):190–4.
6. Sohn SJ. Endoscopic revision surgery of middle ear. Korean J Otorhinolaryngol-Head Neck Surg. 2001; 44(6):595–9.
7. Yang CJ, Kim SH, Chung JW. Usefulness of endoscopic removal of congenital cholesteatoma in children. Korean J Otorhinolaryngol-Head Neck Surg. 2016; 59(3):194–201.
8. Jang CH, Kim YH, Jung JK, Kim YH. Endoscopic approach to tympanic sinus during tympanomastoidectomy for cholesteatoma. Korean J Otorhinolaryngol-Head Neck Surg. 2001; 44(1):32–6.
9. Nomura Y. Effective photography in otolaryngology-head and neck surgery: endoscopic photography of the middle ear. Otolaryngol Head Neck Surg. 1982; 90(4):395–8.
10. Poe DS, Bottrill ID. Comparison of endoscopic and surgical explorations for perilymphatic fistulas. Am J Otol. 1994; 15(6):735–8.
11. Kakehata S, Futai K, Sasaki A, Shinkawa H. Endoscopic transtympanic tympanoplasty in the treatment of conductive hearing loss: early results. Otol Neurotol. 2006; 27(1):14–9.

12. Kakehata S, Hozawa K, Futai K, Shinkawa H. Evaluation of attic retraction pockets by microendoscopy. Otol Neurotol. 2005; 26(5):834–7.

13. Kakehata S, Futai K, Kuroda R, Shinkawa H. Office-based endoscopic procedure for diagnosis in conductive hearing loss cases using OtoScan laser-assisted myringotomy. Laryngoscope. 2004; 114(7):1285–9.

14. Badr-el-Dine M. Value of ear endoscopy in cholesteatoma surgery. Otol Neurotol. 2002; 23(5):631–5.

15. El-Meselaty K, Badr-El-Dine M, Mandour M, Mourad M, Darweesh R. Endoscope affects decision making in cholesteatoma surgery. Otolaryngol Head Neck Surg. 2003; 129(5):490–6.

16. Yung MW. The use of middle ear endoscopy: Has residual cholesteatoma been eliminated? J Laryngol Otol. 2001; 115(12):958–61.

17. Ayache S, Tramier B, Strunski V. Otoendoscopy in cholesteatoma surgery of the middle ear: what benefits can be expected? Otol Neurotol. 2008; 29(8):1085–90.
18. Presutti L, Gioacchini FM, Alicandri-Ciufelli M, Villari D, Marchioni D. Results of endoscopic middle ear surgery for cholesteatoma treatment: a systematic review. Acta Otorhinolaryngol Ital. 2014; 34(3):153–7.
19. Healthcare Improvement Scotland. SIGN 50: A guideline developer's handbook. Edinburgh, Scotland: Scottish Intercollegiate Guidelines Network(SIGN);2014.
20. Singh NK, Nagpure PS, Yadav M, Chavan S. Comparative study of Permeatal Sandwich Tympanoplasty and Postaural Underlay Technique. J Clin Diagn Res. 2016; 10(4):MC01–4.

21. Kumar M, Kanaujia S, Singh A. A comparative study of endoscopic myringoplasty vs conventional myringoplasty. Otorhinolaryngology Clinics. 2015; 7(3):132–7.

22. Lade H, Choudhary SR, Vashishth A. Endoscopic vs microscopic myringoplasty: a different perspective. Eur Arch Otorhinolaryngol. 2014; 271(7):1897–902.

23. Harugop AS, Mudhol RS, Godhi RA. A comparative study of endoscope assisted myringoplasty and micrsoscope assisted myringoplasty. Indian J Otolaryngol Head Neck Surg. 2008; 60(4):298–302.

24. Doğan S, Bayraktar C. Endoscopic tympanoplasty: learning curve for a surgeon already trained in microscopic tympanoplasty. Eur Arch Otorhinolaryngol. 2017; 274(4):1853–8.

25. Surmelioglu O, Ozdemir S, Tarkan O, Tuncer U, Dagkiran M, Cetik F. Endoscopic versus microscopic stapes surgery. Auris Nasus Larynx. 2017; 44(3):253–7.

26. Daneshi A, Jahandideh H. Totally endoscopic stapes surgery without packing: novel technique bringing most comfort to the patients. Eur Arch Otorhinolaryngol. 2016; 273(3):631–4.

27. Gaur RS, Tejavath P, Chandel S. Comparative study of microscopicassisted and endoscopic-assisted myringoplasty. Indian J Otol. 2016; 22(3):177–82.

28. Huang TY, Ho KY, Wang LF, Chien CY, Wang HM. A comparative study of endoscopic and microscopic approach type 1 tympanoplasty for simple chronic otitis media. J Int Adv Otol. 2016; 12(1):28–31.

29. Hunter JB, Zuniga MG, Leite J, Killeen D, Wick C, Ramirez J, et al. Surgical and audiologic outcomes in endoscopic stapes surgery across 4 institutions. Otolaryngol Head Neck Surg. 2016; 154(6):1093–8.

30. Iannella G, Magliulo G. Endoscopic versus microscopic approach in stapes surgery: are operative times and learning curve important for making the choice? Otol Neurotol. 2016; 37(9):1350–7.
31. James AL, Cushing S, Papsin BC. Residual cholesteatoma after endoscope-guided surgery in children. Otol Neurotol. 2016; 37(2):196–201.

32. Sanji RR, Channegowda C, Patil SB. Retrospective evaluation of the surgical result of tympanoplasty for inactive chronic otitis media and comparison of endoscopic versus microscopic tympanoplasty. Indian J Otol. 2016; 22(3):171–6.

33. Kanona H, Virk JS, Owa A. Endoscopic ear surgery: a case series and first United Kingdom experience. World J Clin Cases. 2015; 3(3):310–7.

34. Marchioni D, Soloperto D, Rubini A, Villari D, Genovese E, Artioli F, et al. Endoscopic exclusive transcanal approach to the tympanic cavity cholesteatoma in pediatric patients: our experience. Int J Pediatr Otorhinolaryngol. 2015; 79(3):316–22.

35. Martellucci S, Pagliuca G, de Vincentiis M, De Virgilio A, Fusconi M, Gallipoli C, et al. Myringotomy and ventilation tube insertion with endoscopic or microscopic technique in adults: a pilot study. Otolaryngol Head Neck Surg. 2015; 152(5):927–30.
36. Nassif N, Berlucchi M, Redaelli de Zinis LO. Tympanic membrane perforation in children: endoscopic type I tympanoplasty, a newly technique, is it worthwhile? Int J Pediatr Otorhinolaryngol. 2015; 79(11):1860–4.

37. Hanna BM, Kivekäs I, Wu YH, Guo LJ, Lin H, Guidi J, et al. Minimally invasive functional approach for cholesteatoma surgery. Laryngoscope. 2014; 124(10):2386–92.

38. Kojima H, Komori M, Chikazawa S, Yaguchi Y, Yamamoto K, Chujo K, et al. Comparison between endoscopic and microscopic stapes surgery. Laryngoscope. 2014; 124(1):266–71.

39. Raj A, Meher R. Endoscopic transcanal myringoplasty-A study. Indian J Otolaryngol Head Neck Surg. 2001; 53(1):47–9.

40. Akyigit A, Karlidag T, Keles E, Kaygusuz I, Yalcın S, Polat C, et al. Endoscopic cartilage butterfly myringoplasty in children. Auris Nasus Larynx. 2017; 44(2):152–5.

41. Carter JM, Hoff SR. Endoscopic middle ear exploration in pediatric patients with conductive hearing loss. Int J Pediatr Otorhinolaryngol. 2017; 96:21–4.

42. Imai T, Nishiike S, Oshima K, Tanaka H, Tsuruta Y, Tomiyama Y. The resected area of the posterior wall of the external auditory canal during transcanal endoscopic ear surgery for cholesteatoma. Auris Nasus Larynx. 2017; 44(2):141–6.

43. le Nobel GJ, Cushing SL, Papsin BC, James AL. Intraoperative bleeding and the risk of residual cholesteatoma: a multivariate analysis. Otol Neurotol. 2017; 38(4):529–34.
44. Tseng CC, Lai MT, Wu CC, Yuan SP, Ding YF. Comparison of endoscopic transcanal myringoplasty and endoscopic type I tympanoplasty in repairing medium-sized tympanic perforations. Auris Nasus Larynx. 2017; 44(6):672–7.

45. Cohen MS, Landegger LD, Kozin ED, Lee DJ. Pediatric endoscopic ear surgery in clinical practice: lessons learned and early outcomes. Laryngoscope. 2016; 126(3):732–8.

46. Dursun E, Özgür A, Terzi S, Oğurlu M, Coşkun ZÖ, Demirci M. Endoscopic transcanal stapes surgery: Our technique and outcomes. Kulak Burun Bogaz Ihtis Derg. 2016; 26(4):201–6.

47. Garcia Lde B, Moussalem GF, Andrade JS, Mangussi-Gomes J, Cruz OL, Penido Nde O, et al. Transcanal endoscopic myringoplasty: a case series in a university center. Braz J Otorhinolaryngol. 2016; 82(3):321–5.
48. Marchioni D, Soloperto D, Villari D, Tatti MF, Colleselli E, Genovese E, et al. Stapes malformations: The contribute of the endoscopy for diagnosis and surgery. Eur Arch Otorhinolaryngol. 2016; 273(7):1723–9.

49. Özgür A, Dursun E, Terzi S, Erdivanlı ÖÇ, Coşkun ZÖ, Oğurlu M, et al. Endoscopic butterfly cartilage myringoplasty. Acta Otolaryngol. 2016; 136(2):144–8.

50. Terzi S, Dursun E, Özgür A, Coskun ZÖ, Erdivanli ÖÇ, Birinci M, et al. Can use of a cold light source in endoscopic middle ear surgery cause sensorineural hearing loss? Indian J Otol. 2016; 22(3):213–6.

51. Tseng CC, Lai MT, Wu CC, Yuan SP, Ding YF. Endoscopic transcanal myringoplasty for anterior perforations of the tympanic membrane. JAMA Otolaryngol Head Neck Surg. 2016; 142(11):1088–93.

52. Zhu VF, Kou YF, Lee KH, Kutz JW Jr, Isaacson B. Transcanal endoscopic ear surgery for the management of congenital ossicular fixation. Otol Neurotol. 2016; 37(8):1071–6.

53. Awad OG, Hamid KA. Endoscopic type 1 tympanoplasty in pediatric patients using tragal cartilage. JAMA Otolaryngol Head Neck Surg. 2015; 141(6):532–8.

54. Celik H, Samim E, Oztuna D. Endoscopic “push-trough” technique cartilage myringoplasty in anterior tympanic membrane perforations. Clin Exp Otorhinolaryngol. 2015; 8(3):224–9.

55. Eren SB, Tugrul S, Ozucer B, Veyseller B, Aksoy F, Ozturan O. Endoscopic transcanal inlay myringoplasty: alternative approach for anterior perforations. Otolaryngol Head Neck Surg. 2015; 153(5):891–3.
56. Ito T, Kubota T, Watanabe T, Futai K, Furukawa T, Kakehata S. Transcanal endoscopic ear surgery for pediatric population with a narrow external auditory canal. Int J Pediatr Otorhinolaryngol. 2015; 79(12):2265–9.

57. Kobayashi T, Gyo K, Komori M, Hyodo M. Efficacy and safety of transcanal endoscopic ear surgery for congenital cholesteatomas: A preliminary report. Otol Neurotol. 2015; 36(10):1644–50.
58. Migirov L, Wolf M. Transcanal microscope-assisted endoscopic myringoplasty in children. BMC Pediatr. 2015; 15:32.
59. Migirov L, Yakirevitch A, Wolf M. The utility of minimally invasive transcanal endoscopic approach for removal of residual/recurrent cholesteatoma: preliminary results. Eur Arch Otorhinolaryngol. 2015; 272(11):3241–6.

60. Özgür A, Dursun E, Erdivanli ÖÇ, Coşkun ZÖ, Terzi S, Emiroğlu G, et al. Endoscopic cartilage tympanoplasty in chronic otitis media. J Laryngol Otol. 2015; 129(11):1073–7.

61. Furukawa T, Watanabe T, Ito T, Kubota T, Kakehata S. Feasibility and advantages of transcanal endoscopic myringoplasty. Otol Neurotol. 2014; 35(4):e140–5.

62. Singh MN, Hamam PD, Lyngdoh NC, Priyokumar OS. Evaluation of hearing status in pre and post-operative endoscopic type 1 tympanoplasty and its influencing factors. J Med Soc. 2014; 28:166–70.

63. Ayache S. Cartilaginous myringoplasty: the endoscopic transcanal procedure. Eur Arch Otorhinolaryngol. 2013; 270(3):853–60.
64. Migirov L, Wolf M. Endoscopic transcanal stapedotomy: how I do it. Eur Arch Otorhinolaryngol. 2013; 270(4):1547–9.

65. Marchioni D, Alicandri-Ciufelli M, Molteni G, Villari D, Monzani D, Presutti L. Ossicular chain preservation after exclusive endoscopic transcanal tympanoplasty: preliminary experience. Otol Neurotol. 2011; 32(4):626–31.
66. Marchioni D, Villari D, Alicandri-Ciufelli M, Piccinini A, Presutti L. Endoscopic open technique in patients with middle ear cholesteatoma. Eur Arch Otorhinolaryngol. 2011; 268(11):1557–63.

67. Migirov L, Shapira Y, Horowitz Z, Wolf M. Exclusive endoscopic ear surgery for acquired cholesteatoma: preliminary results. Otol Neurotol. 2011; 32(3):433–6.
68. Marchioni D, Alicandri-Ciufelli M, Molteni G, Genovese E, Presutti L. Endoscopic tympanoplasty in patients with attic retraction pockets. Laryngoscope. 2010; 120(9):1847–55.

69. Nogueira JF Júnior, Martins MJB, Aguiar CV, Pinheiro AI. Estapedotomia totalmente endoscópica: técnica e resultados preliminares. Braz J Otorhinolaryngol. 2011; 77(6):721–7.
70. Tarabichi M. Endoscopic transcanal middle ear surgery. Indian J Otolaryngol Head Neck Surg. 2010; 62(1):6–24.

71. Marchioni D, Mattioli F, Alicandri-Ciufelli M, Presutti L. Endoscopic approach to tensor fold in patients with attic cholesteatoma. Acta Otolaryngol. 2009; 129(9):946–54.

72. Tarabichi M. Endoscopic management of limited attic cholesteatoma. Laryngoscope. 2004; 114(7):1157–62.

73. Ayache S, Braccini F, Facon F, Thomassin JM. Adipose graft: an original option in myringoplasty. Otol Neurotol. 2003; 24(2):158–64.

74. Aoki K. Advantages of endoscopically assisted surgery for attic cholesteatoma. Diagn Ther Endosc. 2001; 7(3-4):99–107.

75. Usami S, Iijima N, Fujita S, Takumi Y. Endoscopic-assisted myringoplasty. ORL J Otorhinolaryngol Relat Spec. 2001; 63(5):287–90.

76. Tarabichi M. Endoscopic management of cholesteatoma: long-term results. Otolaryngol Head Neck Surg. 2000; 122(6):874–81.
77. Kim HC, Cho WS, Seong JY, Jeon ES, Lee SS, Cho HH. The efficacy of endoscopic exploratory tympanotomy in conductive hearing loss patients. Korean J Otorhinolaryngol-Head Neck Surg. 2017; 60(1):7–12.

78. Choi NY, Noh YS, Park WR, Lee JJ, Yook SH, Choi JE, et al. Comparison of endoscopic tympanoplasty to microscopic tympanoplasty. Clin Exp Otorhinolaryngol. 2017; 10(1):44–9.

Fig. 2.
Comparison endoscopic surgery compared to microsopic surgery, outcome adverse event (randomized controlled study). RR: risk ratio, CI: confidence interval.
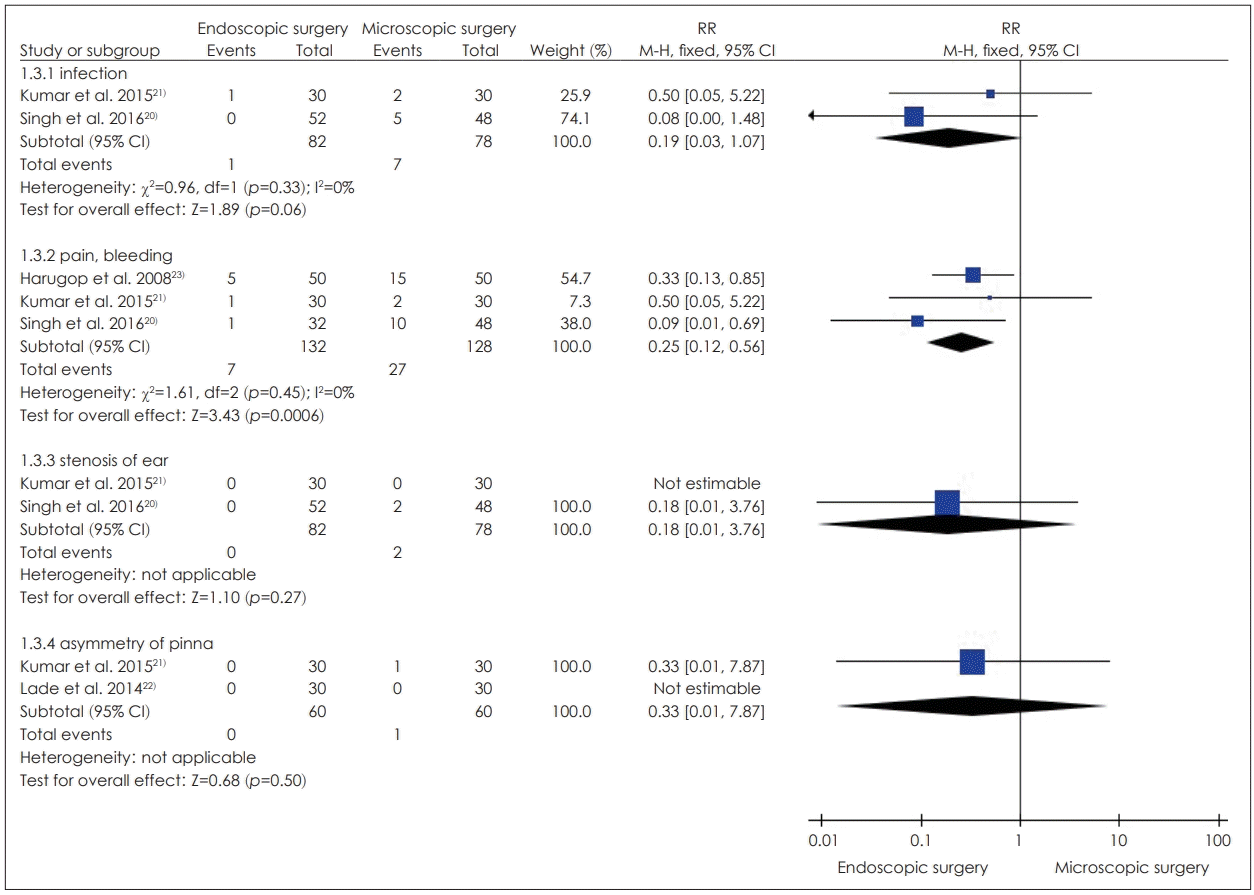
Fig. 3.
Comparison endoscopic surgery compared to microsopic surgery, outcome adverse event (cohort study). RR: risk ratio, CI: confidence interval.
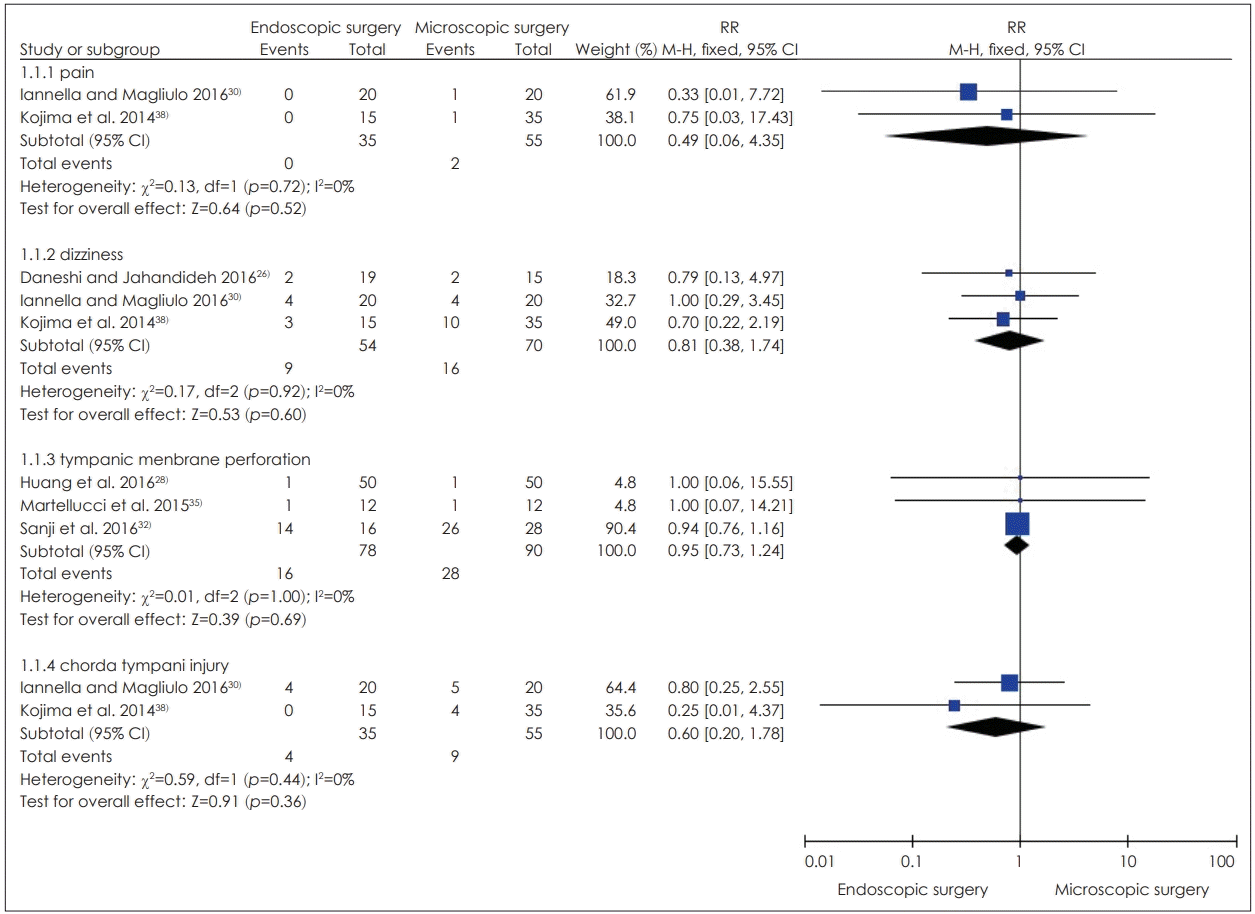
Fig. 4.
Comparison endoscopic surgery compared to microsopic surgery, outcome graft take rate failure. RCT: randomized controlled trial, RR: risk ratio, CI: confidence interval.
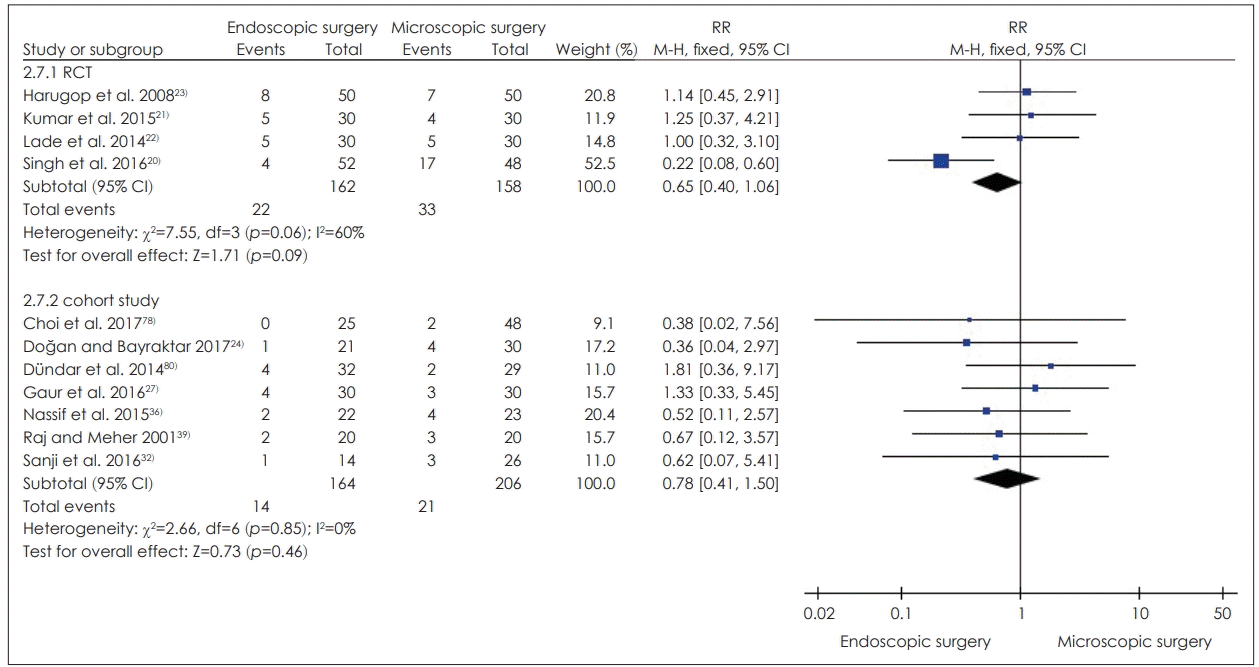
Fig. 5.
Comparison endoscopic surgery compared to microsopic surgery, outcome residual rates and recurrence rates of cholesteatoma. RR: risk ratio, CI: confidence interval.
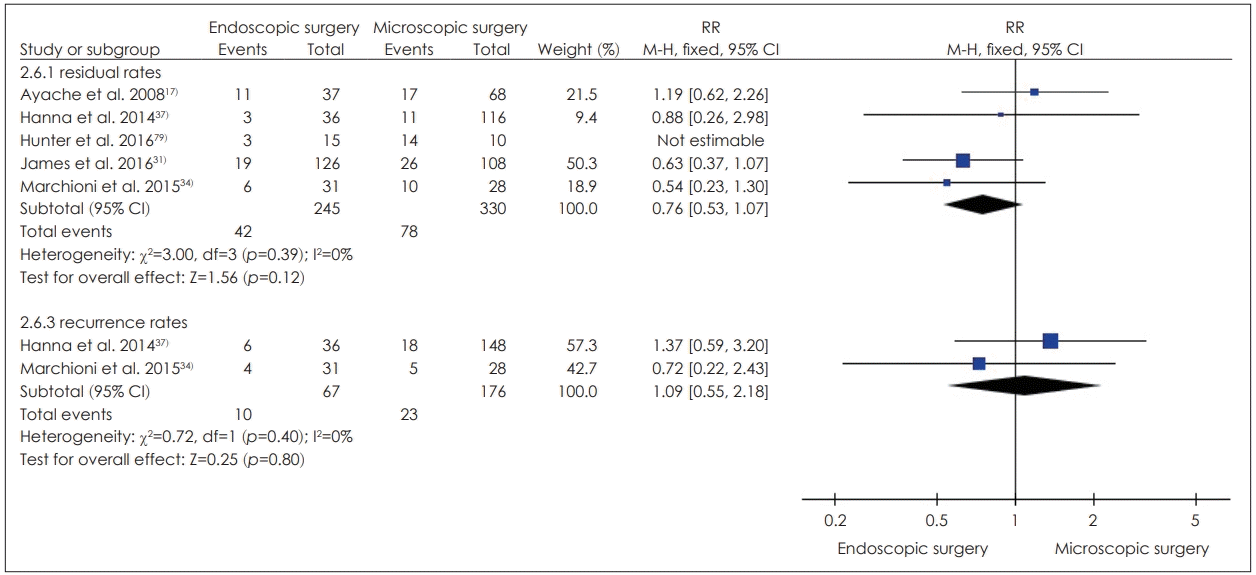
Table 1.
SIGN criteria for assignment of levels of evidence
Table 2.
Study characteristics of included studies
| Study design | Author (year) | Indication | Intervention (n) | Comparator (n) | Level of evidence |
|---|---|---|---|---|---|
| RCT | Singh et al. (2016) [20] | CSOM | Endocopic surgery (52) | Microscopic surgery (48) | 1+ |
| RCT | Kumar et al. (2015) [21] | CSOM | Endocopic surgery (30) | Microscopic surgery (30) | 1+ |
| RCT | Lade et al. (2014) [22] | MCOM | Endocopic surgery (30) | Microscopic surgery (30) | 1+ |
| RCT | Harugop et al. (2008) [23] | TMP | Endocopic surgery (50) | Microscopic surgery (50) | 1+ |
| Cohort | Kim et al. (2017) [77] | CHL | Endocopic surgery (26) | Microscopic surgery (80) | 2+ |
| Cohort | Choi et al. (2017) [78] | COM | Endocopic surgery (25) | Microscopic surgery (48) | 2+ |
| Cohort | Doğan and Bayraktar (2017) [24] | COM | Endocopic surgery (81) | Microscopic surgery (30) | 2+ |
| Cohort | Surmelioglu et al. (2017) [25] | CHL | Endocopic surgery (22) | Microscopic surgery (24) | 2+ |
| Cohort | Daneshi and Jahandideh (2016) [26] | Otosclerosis | Endocopic surgery (19) | Microscopic surgery (15) | 2+ |
| Cohort | Gaur et al. (2016) [27] | CSOM | Endocopic surgery (30) | Microscopic surgery (30) | 2+ |
| Cohort | Huang et al. (2016) [28] | COM | Endocopic surgery (47) | Microscopic surgery (48) | 2+ |
| Cohort | Hunter et al. (2016) [79] | Cholesteatoma | Endocopic surgery (29)* | Microscopic surgery (47) | 2+ |
| Cohort | Iannella and Magliuro (2016) [30] | Otosclerosis | Endocopic surgery (20) | Microscopic surgery (20) | 2+ |
| Cohort | James et al. (2016) [31] | Cholesteatoma | Endocopic surgery (127)† | Microscopic surgery (108) | 2+ |
| Cohort | Sanji et al. (2016) [32] | ICOM | Endocopic surgery (16) | Microscopic surgery (28) | 2+ |
| Cohort | Kanona et al. (2015) [33] | CSOM, cholesteatoma etc.‡ | Endocopic surgery (37)* | Microscopic surgery (31) | 2+ |
| Cohort | Marchioni et al. (2015) [34] | Cholesteatoma | Endocopic surgery (31) | Microscopic surgery (28) | 2+ |
| Cohort | Martellucci et al. (2015) [35] | COME | Endocopic surgery (12) | Microscopic surgery (12) | 2+ |
| Cohort | Nassif et al. (2015) [36] | COM | Endocopic surgery (22) | Microscopic surgery (23) | 2+ |
| Cohort | Dündar et al. (2014) [80] | COM | Endocopic surgery (32) | Microscopic surgery (29) | 2+ |
| Cohort | Hanna et al. (2014) [37] | Cholesteatoma | Endocopic surgery (33) | Microscopic surgery (136) | 2+ |
| Cohort | Kojima et al. (2014) [38] | Otosclerosis CSF | Endocopic surgery (15) | Microscopic surgery (35) | 2+ |
| Cohort | Ayache et al. (2008) [17] | Cholesteatoma, tympanic retraction pocket | Endocopic surgery (80)† | Microscopic surgery (157) | 2+ |
| Cohort | Raj and Meher (2001) [39] | TMP | Endocopic surgery (20) | Microscopic surgery (20) | 2+ |
| Case series | Akyigit et al. (2017) [40] | COM | Endocopic surgery (32) | - | 3 |
| Case series | Carter and Hoff (2017) [41] | CHL | Endocopic surgery (21) | - | 3 |
| Case series | Imai et al. (2017) [42] | Cholesteatoma | Endocopic surgery (25) | - | 3 |
| Case series | le Nobel et al. (2017) [43] | Cholesteatoma | Endocopic surgery (20)† | - | 3 |
| Case series | Tseng et al. (2017) [44] | TMP | Endocopic surgery (113) | - | 3 |
| Case series | Cohen et al. (2016) [45] | Tympanoplasty, ossiculoplasty | Endocopic surgery (19) | - | 3 |
| Case series | Daneshi and Jahandideh (2016) [26] | TMP | Endocopic surgery (9) | - | 3 |
| Case series | Dursun et al. (2016) [46] | Otosclerosis | Endocopic surgery (31) | - | 3 |
| Case series | Garcia et al. (2016) [47] | COM | Endocopic surgery (22) | - | 3 |
| Case series | Hunter et al. (2016) [29] | SFF | Endocopic surgery (51) | - | 3 |
| Case series | Marchioni et al. (2016) [48] | CHL, stapes malformations | Endocopic surgery (17) | - | 3 |
| Case series | Özgur et al. (2016) [49] | TMP | Endocopic surgery (42)† | - | 3 |
| Case series | Terzi et al. (2016) [50] | COM | Endocopic surgery (203) | - | 3 |
| Case series | Tseng et al. (2016) [51] | TMP | Endocopic surgery (59) | - | 3 |
| Case series | Zhu et al. (2016) [52] | CCHL or MHL | Endocopic surgery (7) | - | 3 |
| Case series | Awad and Hamid (2015) [53] | COM | Endocopic surgery (80) | - | 3 |
| Case series | Celik et al. (2015) [54] | TMP | Endocopic surgery (32) | - | 3 |
| Case series | Eren et al. (2015) [55] | TMP | Endocopic surgery (22) | - | 3 |
| Case series | Ito et al. (2015) [56] | Cholesteatoma, COM, malformation of the middle ear | Endocopic surgery (31)† | - | 3 |
| Case series | Kobayashi et al. (2015) [57] | Cholesteatoma | Endocopic surgery (12)* | - | 3 |
| Case series | Migirov and Wolf (2015) [58] | TMP | Endocopic surgery (22)* | - | 3 |
| Case series | Migirov et al. (2015) [59] | Cholesteatoma | Endocopic surgery (17) | - | 3 |
| Case series | Özgur et al. (2015) [60] | COM | Endocopic surgery (53) | - | 3 |
| Case series | Furukawa et al. (2014) [61] | COM | Endocopic surgery (21) | - | 3 |
| Case series | Singh et al. (2014) [62] | TMP | Endocopic surgery (30) | - | 3 |
| Case series | Ayache (2013) [63] | COM | Endocopic surgery (30)* | - | 3 |
| Case series | Migirov and Wolf (2013) [64] | Otosclerosis | Endocopic surgery (8) | - | 3 |
| Case series | Marchioni et al. (2011) [66] | Cholesteatoma | Endocopic surgery (12) | - | 3 |
| Case series | Marchioni et al. (2011) [65] | Cholesteatoma | Endocopic surgery (23) | - | 3 |
| Case series | Migirov et al. (2011) [67] | Cholesteatoma | Endocopic surgery (30)† | - | 3 |
| Case series | Nogueira et al. (2011) [69] | Otosclerosis | Endocopic surgery (15) | - | 3 |
| Case series | Marchioni et al. (2010) [68] | Attic retraction pockets | Endocopic surgery (27)* | - | 3 |
| Case series | Tarabichi (2010) [70] | Cholesteatoma | Endocopic surgery (69) | - | 3 |
| Case series | Marchioni et al. (2010) [68] | Cholesteatoma | Endocopic surgery (21)* | - | 3 |
| Case series | Tarabichi (2004) [72] | Cholesteatoma | Endocopic surgery (69) | - | 3 |
| Case series | Ayache et al. (2003) [73] | TMP | Endocopic surgery (43)* | - | 3 |
| Case series | Badr-el-Dine (2002) [14] | Cholesteatoma | Endocopic surgery (92)† | - | 3 |
| Case series | Aoki (2001) [74] | Cholesteatoma | Endocopic surgery (28)† | - | 3 |
| Case series | Usami et al. (2001) [75] | TMP | Endocopic surgery (22) | - | 3 |
| Case series | Tarabichi (2000) [76] | Cholesteatoma | Endocopic surgery (69) | - | 3 |
| Case report | Yang et al. (2016) [7] | Cholesteatoma | Endocopic surgery (5) | - | 3 |
‡ ventilation tube insertion, myringoplasty, tympanoplasty, ossiculoplasty, tympanotomy, CSOM, cholesteotoma surgery, stapedectomy.
RCT: randomized controlled trial, CSOM: chronic suppurative otitis media, MCOM: mucosal chronic otitis media, TMP: tympanic membrane perforation, CHL: conductive hearing loss, COM: chronic otitis media, ICOM: inactive chronic otitis media. COME: chronic otitis media with effusion, CSF: congenital stapedial fixation, SFF: stapes footplate fixation, CCHL: congenital conductive hearing loss, MHL: mixed hearing loss
Table 3.
Hearing results, endoscopic versus microscopic for conductive hearing loss
| Study | Postoperative Air-Bone Gap (dB) |
Postoperative, % (n) |
p-value | |
|---|---|---|---|---|
| Endoscopic surgery | Microscopic surgery | |||
| Daneshi and Jahandideh 2016 [26] | 0-10 | 57.9 (11/19) | 40.0 (6/15) | NR |
| 11-20 | 36.8 (7/19) | 53.3 (8/15) | NR | |
| 21-30 | 5.3 (1/19) | 6.7 (1/15) | NR | |
| >30 | 0 | 0 | NR | |
| Iannella and Magliulo 2016 [30] | 0-10 | 85.0 (17/20) | 80.0 (16/20) | >0.05 |
| 11-20 | 10.0 (2/20) | 10.0 (2/20) | ||
| 21-30 | 5.0 (1/20) | 10.0 (2/20) | NR | |
| >30 | 0 | 0 | NR | |
| Kojima et al. 2013 [38] | 0-10 | 86.7 (13/15) | 78.0 (32/41) | NR |
| 11-20 | 6.7 (1/15) | 19.5 (8/41) | NR | |
| 21-30 | 6.7 (1/15) | 2.4 (1/41) | NR | |
| >30 | 0 | 0 | NR | |




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download