Abstract
Background and Objectives
One of the characteristics of Meniere’s disease is pure tone threshold shift at low frequencies in the lesion; although, in some patients, more pure tone threshold shifts were also shown at mid or high frequencies. Authors speculated that the most varied pure tone frequency may be related with diversity of clinical symptoms and other characteristics.
Subjects and Method
We reviewed medical records of 85 patients who met the criteria of definite Meniere’s disease (1995 American Academy of Otolaryngology-Head and Neck Surgery). Patients were classified into 3 groups (high frequency, mid frequency, low frequency) depending on the frequency at which pure tone threshold changes encountered the most. The vestibular function tests and clinical characteristics were compared between the groups.
Results
Thirty-six patients (42.0%) showed pure tone threshold changes at 0.25 or 0.5 kHz (low frequency group). Twenty-five patients (30.0%) showed greatest pure tone threshold change at 1 or 2 kHz (mid frequency group). Twenty-four patients (28.0%) belonged to the high frequency group with most changes taking place not lower than 4 kHz. Frequency of vertigo attack, and duration of vertigo attack did not differ between the groups. Low frequency group showed more chance of tinnitus with statistical significance. Vestibular evoked myogenic potentials (VEMP) abnormality was more frequently encountered in the low frequency group.
메니에르병은 반복적으로 발생하는 어지럼증과 청력 장애, 이명, 이충만감을 주 증상으로 하는 질환으로 메니에르병 환자가 호소하는 초기 증상은 어지럼증, 이명, 청력장애가 있다[1]. 메니에르병 초기에 이 세 가지 증상이 같이 나타나기도 한다.
메니에르병에서 보이는 청력 장애는 주로 저주파수 영역의 감각신경성 난청이 주를 이루고 있다고 알려져 있다[2]. 메니에르병 초기의 청력검사는 주로 위로 경사진 형태(27%) 또는 편평한 형태(55%)를 보이는 반면 후기의 청력검사는 아래로 경사진 형태를 보이고 있다고 알려져 있다[3].
하지만 메니에르병 환자에서의 청력 저하는 다양한 형태를 보이며 시간이 지나면서 불규칙한 변화를 보인다. 특히, 어지럼증이 악화될 경우에는 청력이 감소하고 어지럼증이 완화될 경우에는 청력이 회복되는 경우도 있다. 메니에르병이 발생한지 5~10년 후에는 청력의 역치 값이 50~60 dB로 고착되기도 한다[4].
임상적으로 메니에르병 환자들의 청력이 변동하는 것을 관찰할 수 있지만 이 변동이 어떠한 의미를 내포하는지 아직 설명되지 않고 있다. 그리고 메니에르병 환자들의 청력 변동 및 청력도 분석 역시 일치하지 않는다[5,6]. 하지만 최근 청력 변동의 정도가 환자의 예후와 연관이 있을 가능성을 시사했고[7], 또한 와우의 주파수 위치와 전정기관과의 해부학적 관계를 생각해 보면 청력 변화량이 큰 주파수가 어디냐에 따라 전정기능 검사 결과 및 임상 특징의 차이가 발생할 수 있다.
그리하여 본 연구에서는 메니에르병 환자들을 가장 변동이 큰 주파수에 따라서 분류하고 그 분류에 따른 임상 증상과 전정기능검사의 양상을 비교 분석하였다.
2005년 1월부터 2013년 12월까지 명확한 메니에르병(1995년 American Academy of Otolaryngology-Head and Neck Surgery의 기준)으로 진단받은 환자 중에서 순음청력검사를 1년 이내에 3회 이상 시행하고 1년 이상 정기적으로 외래 경과 관찰을 시행한 85명(여자 58명, 남자 27명)을 대상으로 하였다[8]. 본 연구는 ‘헬싱키 선언(Declaration of Helsinki)’을 준수 하였으며, 단국대학교병원 연구윤리심의위원회의 승인을 받고 진행되었다(IRB No. 2018-10-010).
메니에르병 환자의 환측 부위, 두통 동반 여부, 이명 및 이충만감 동반 여부, 어지럼증의 지속시간과 발생빈도 등의 증상을 환자의 의무기록을 바탕으로 치료가 시작되기 전 초기 평가시의 임상 양상을 적용하여 분석하였다. 순음청력 검사는 GSI 10(Welch Allyn, West Midlands, UK), Aurical Plus(GNOtometrics, Taastrup, Denmark)을 사용하여 시행하였으며 250, 500, 1000, 2000, 3000, 4000, 8000 Hz 주파수 영역을 검사하였다. 주파수의 변동은 메니에르병 진단 후 3번의 연속된 청력 검사를 기준으로 하였고, 순음청력검사에서 메니에르병에 이환된 쪽 귀의 6개 주파수 별 순음청력역치 변화 정도를 확인하였다. 청력의 변화 정도는 5 dB 이상을 모두 포함하였으며 호전 악화 유무 상관없이 그 절대적인 변화량을 측정하였다. 이때 변화량이 같은 경우에는 청력이 보다 안 좋은 쪽으로 선별하였다. 이때 순음청력역치 변동이 큰 주파수에 따라서 저주파수(그룹 A: 250, 500 Hz)에서 변동이 큰 그룹, 중주파수(그룹 B: 1000, 2000 Hz)에서 변동이 큰 그룹, 그리고 고주파수(그룹 C: 4000, 8000 Hz)에서 변동이 큰 그룹으로 나누었다. 또한 청력의 변화가 호전/악화인지 구분하여 각 그룹별로 확인하였다.
전체 환자 중 79명이 진단 시 1회 전기와우청력검사(electrocochleography)를 시행하였고, 63명이 단일온도안진검사(monothermal caloric test, 17℃)를 시행하였으며, 80명이 Nicolet Biomedical Viking IV(VIASYS Healthcare Inc., Conshohocken, PA, USA)를 이용하여 전정유발근전위검사를 시행하였다.
전기와우청력검사는 외이도에 금(gold) 전극을 위치시키고 90 dB의 자극음을 100 msec 동안 반복하여 자극하는 alternating polarity click 방법으로 1000회의 자극을 가하였다. Summating potential/action potential비의 비정상 기준은 0.4 이상으로 정하였다.
전정유발근전위 측정을 위해 활성 전극은 흉쇄유돌근 중간 부위에, 접지전극은 이마 중부에 붙이고, 기준전극은 흉쇄유돌근의 쇄골 접합 부위에 부착하였으며 검사는 방음실에서 실시하였다. 검사 시 고개를 검사 측의 반대편으로 돌린 후 피검자가 일정한 힘을 유지하도록 하였다. 소리 자극은 귀속 삽입용 수신기를 이용하여 500 Hz의 tone burst 음을 100 dB nHL 강도로 주었으며, 음의 상승/하강시간은 2 msec, plateau time은 3 msec였으며, 각 조건에서 160회 반복하여 측정되었다. 전정유발근전위의 비정상은 파형이 나오지 않거나 interaural amplitude difference(IAD)가 40% 이상인 경우로 정하였다.
통계학적인 검정은 SPSS ver. 13.0(SPSS Inc., Chicago, IL, USA) 혹은 GraphPad Prism(GraphPad Software, La Jolla, CA, USA)을 이용하였다. 모든 연속변수의 경우 정규 분포의 여부를 Kolmogorov-Smirnov 검정으로 확인 후 그 결과에 따라 통계 방법을 다시 설정해서 진행하였고, 정규분포를 하는 경우 independent t-test를, 정규 분포를 하지 않는 경우 Mann-Whitney test를 사용하였다. 세군 이상의 통계를 돌리는 경우 one-way analysis of variance(ANOVA) 혹은 Kruskal-Wallis 검정을 이용한 후 사후 검정을 추가하였다. 빈도 비교의 경우에는 chi-square test 혹은 Fisher’s exact test를 사용하였다.
저주파수(0.25, 0.5 kHz) 에서 가장 큰 변동을 보이는 환자는 36명이었고(42.0%, 그룹 A), 중간주파수(1, 2 kHz)에서 가장 큰 변동을 보이는 환자는 25명이었다(30.0%, 그룹 B). 고주파수(4, 8 kHz)에서 가장 큰 변동을 보이는 환자는 24명이었다(28.0%, 그룹 C). 각 그룹별 평균 청력의 변동은 각각 30(±14) dB, 35(±19) dB, 33(±16) dB이었다. 각 군별 청력 변동이 평균을 분석하였을 때, 그룹 A는 저주파수, 그룹 B는 중주파수, 그룹 C는 고주파수 영역에서 가장 큰 변동이 관찰되었고, 가장 변동의 큰 주파수 영역 외에 다른 영역의 15~23 dB의 변동도 확인되었다(Table 1). 각 군에서 청력의 주파수 영역별 청력의 변동을 비교하였을 때, 모든 그룹에서 주파수 영역별 청력의 변동 차이가 있었고(그룹 A: Kruskal-Wallis test, KW statistics=24.63, p<0.0001; 그룹 B: Kruskal-Wallis test, KW statistics=10.94, p=0.0042; 그룹 C Kruskal-Wallis test, KW statistics=12.84, p=0.0016), 사후 검정에서 그룹 A의 경우 저음 영역의 변동이 다른 주파수 영역에 비해 통계적으로 유의하게 증가되어 있었고(Dunn’s Multiple Comparison Test; 저음 vs. 중음: p<0.01, 저음 vs. 고음: p<0.001), 그룹 B의 경우 중음 영역의 변동이 다른 주파수 영역에 비해 통계적으로 유의하게 증가되어 있었고(Dunn’s Multiple Comparison Test; 저음 vs. 중음: p<0.05, 중음 vs. 고음: p<0.01) 그리고 그룹 C의 경우 고음 영역의 변동이 저음 영역에 비해 통계적으로 유의하게 증가되어 있었다(Dunn’s Multiple Comparison Test; 저음 vs. 고음: p<0.01). 청력의 양상은 Table 2와 같으며 그룹 A의 경우 호전을 반복하는 경우가 가장 흔했고, 그룹 B와 C의 경우에는 악화되었다 호전되는 경우가 가장 많았으나 통계적인 유의성은 없었다(Fisher’s exact test: p=0.313).
세 그룹 모두 회전성의 어지럼증 양상을 보이고 있었으며 환자들에게 한 달에 몇 번 정도 어지럼증이 발생하는지 확인하였고 그룹 A는 7.4회, 그룹 B는 4.1회, 그룹 C는 8.7회로 그룹 A와 그룹 C의 경우 어지럼증의 발생빈도가 그룹 B에 비해 높았으나 이것은 통계적으로 유의하지 않았다(Kruskal-Wallis test, KW statistics=0.8456, p=0.6552)(Fig. 1).
어지럼증의 지속시간은 그룹 A는 3.0(±4.2) 시간, 그룹 B는 4.0(±6.3) 시간, 그룹 C는 3.9(±4.7) 시간으로 통계적으로 유의한 차이를 보이지 않았다(Kruskal-Wallis test, KW statistics=0.8456, p=0.6552)(Fig. 2).
각 그룹 간 성별에 따른 청력 변동의 차이는 통계적으로 유의하지 않았으며(independent t-test, 그룹 A: p=0.117; 그룹 B: p=0.711; 그룹 C: p=0.397) 환자의 평균 나이는 그룹 A가 51.3(±13.6)세, 그룹 B가 54.4(±16.2)세, 그룹 C가 54.0(±13.4)세로 그룹 B와 그룹 C가 그룹 A에 비해 평균 연령이 높았으나 통계적인 유의성은 없었다(one-way ANOVA, F=0.1820, p=0.8339). 청력 장애가 발생한 환측 부위와 두통 및 이충만감의 동반 여부는 세 그룹 사이에 차이를 보이지 않았다.
이명이 동반된 환자의 수는 총 73명(85.9%)이었다. 그룹 A가 34명(94.4%), 그룹 B가 22명(88.0%), 그룹C가 17명(70.8%)으로 그룹 A의 경우가 이명의 동반 여부가 가장 높고 그룹 C의 경우가 이명의 동반 여부가 가장 낮게 나타났으며 이명 동반 여부는 그룹들에서 통계적으로 유의한(Fisher’s exact test: p=0.042) 차이를 보였다(Fig. 3).
전기와우청력검사에서 이상 소견을 보이는 환자의 수는 그룹 A가 32명 중 17명(53.1%), 그룹 B가 25명 중 11명(44.0%), 그룹 C가 22명 중 14명(63.6%)이었다. 온도안진검사에서 이상소견을 보이는 환자의 수는 그룹 A가 27명 중 11명(40.7%), 그룹 B가 18명 중 6명(33.3%), 그룹 C가 18명 중 10명이었다(55.6%). 전기와우청력검사와 단일온도안진검사 모두 그룹 C의 경우가 그룹 A와 그룹 B의 경우에 비해서 이상 소견을 보이는 비율이 높았으나 통계적으로 유의하지 않았다(All; chisquared test: p>0.05).
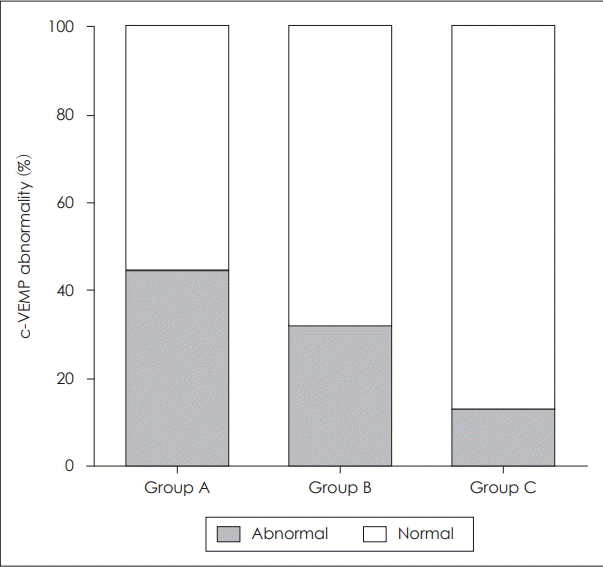
전정유발근전위 검사에서 이상 소견을 보이는 환자의 수는 그룹 A가 34명 중 15명(44.1%), 그룹 B가 22명 중 7명(31.8%), 그룹 C가 24명 중 3명(12.5%)으로 그룹 A로 갈수록 이상 소견을 보이는 비율이 그룹 C에 비하여 높았으며 전정유발근전위의 이상 여부는 그룹 간에 통계적으로 유의한 차이를 보였다(Fisher’s exact test: p=0.036)(Fig. 4).
메니에르병은 흔히 감각신경성 난청과 연관이 있으며 대부분의 경우 청력검사에서 저주파수 영역의 청력장애로 나타난다고 알려져 있다. 이번 연구에서는 명확한 메니에르병 환자를 대상으로 하였을 때 저주파수 영역뿐만 아니라 중간 및 고주파수 영역의 청력 변동이 있는지 확인하고 이를 통해서 가청 주파수 전 영역에 걸쳐서 청력 변동이 동반되는지 확인하고자 하였으며, 그 결과 명확한 메니에르병 환자의 경우 청력장애 발생 시 저주파수 영역의 청력 변동(42.0%)뿐만 아니라 중간주파수(30.0%) 및 고주파수(28.0%) 영역의 청력 변동도 발생할 수 있음을 확인하였다. 모든 주파수 영역의 청력 변동이 존재한다는 것은 메니에르병의 진행 과정상 와우의 전 영역에 걸쳐서 질환이 영향을 미친다는 것을 시사하고 있다.
메니에르병에서 이명은 청력장애 및 어지러움증과 마찬가지로 내이림프수종과 같은 상태이상으로 기인한다[4]. 내이림프수종의 기전은 내이림프공간의 확장에 의해 야기된다. 내림프액의 과생산 및 흡수 장애는 내이 세포를 손상시켜서 미로의 압력을 증가시키고 미로 막 파열 및 코르티 기관의 칼륨 독성을 야기한다[9,10]. 이번 연구에 포함된 명확한 메니에르병 환자 85명 중 73명이 이명을 호소하고 있으며(85.9%) 각 주파수 군별로 비교하였을 때 저주파수가 34명(94.4%), 중간주파수가 22명(88.0%), 고주파수가 17명(70.8%) 이었다. 성인 대상으로 한 조사에서 32%가 이명을 호소하고 있는 것에 비하여[11] 명확한 메니에르병 환자의 경우 이명의 동반 비율이 정상 성인에 비하여 높으며, 특히 명확한 메니에르병 환자 중에서도 저주파수 영역의 청력 변동이 있는 환자들의 경우 중간 및 고주파수 영역의 청력 변동이 있는 환자보다 이명의 동반 비율이 높은 것을 확인했다. 이 결과는 주관적 이명이 고주파에서 더 흔하다는 점[12]을 생각하면 의외의 결과이다. 이 결과의 원인으로는 몇 가지를 생각해 볼 수 있다. 첫째, 환자들에게는 이충만감도 이명에 해당하며 그 빈도가 높게 측정되었을 가능성이 있다. 둘째로는 고주파 영역의 이명의 발생은 다른 주관적 이명과 같이 난청 이후에 시간이 지난 후에 발생하는 경우가 많기 때문에[13] 조사 당시의 난청 발생 초기에는 그 빈도가 적었을 가능성이 있다. 보다 정확한 분석을 위해서는 이명도 검사의 분석을 통한 연구가 필요할 것으로 생각된다.
내이림프수종을 반영하는 검사로 이용되는 전기와우도검사는 메니에르병의 병태 생리를 반영하는 유용한 검사 방법이지만 환자가 호소하는 증상에 따라서 결과의 차이가 발생하고 어느 정도 청력 소실이 있는 경우에는 파형이 나타나지 않아 임상적으로 적용되기 어렵다[14]. 경부 전정유발근전위검사는 구형낭의 기능을 반영하는 검사 방법으로 양이간 진폭차(IAD)가 메니에르병의 병기와 관련되어 있는 것은 이미 알려진 사실이다[15,16]. 메니에르병 환자의 사후 측두골을 이용한 연구에서(총 22예) 관찰 소견으로 구형낭에서는 모든 경우에서 내림프수종이 관찰되었다. 이외에도 와우(19예), 난형낭(11예), 반고리관(5예)에서 내림프수종이 관찰되었다[17]. 이를 통해서 구형낭의 기능을 반영하는 전정유발근전위검사를 시행함으로써 메니에르병의 진단과 예후에 유용한 정보를 줄 수 있다.
이번 연구에 포함된 명확한 메니에르병 환자 85명 중 80명에서 전정유발근전위검사를 시행하였고 80명의 환자 중에서 25명의 환자에서 이상 소견을 보였고(31.3%) 각 주파수 군별로 이상 소견을 보이는 환자의 비율을 확인했을 때 저주파수가 15명(44.1%), 중간주파수가 7명(31.8%), 고주파수가 3명(12.5%)이었다. 전정유발근전위검사에서 이상 소견을 보이는 경우는 주파수 군별로 다양하게 나타났지만 저주파수 영역의 청력 변동이 있는 환자의 경우 전정유발근전위검사에서 이상 소견을 보이는 경우가 더 많은 것을 알 수 있었고 이는 통계적으로 유의한 것을 확인하였다. 메니에르병에서 vestibular evoked myogenic potentials(VEMP)결과의 이상 소견이 돌발성 난청에 비해 더 흔히 발생한다는 보고가 있다. Young 등[15]은 저주파수 영역의 청력 감소가 흔한 메니에르병은 VEMP 소실과 관련이 있다고 하였으며 고주파수 영역에서 청력 감소를 주로 보인 돌발성 난청 환자는 정상적인 VEMP 파형을 보였다고 보고하였다. 하지만 고주파 청력 변동이 심한 메니에르병 환자에서 VEMP의 이상 소견이 적다는 보고는 본 연구가 최초이다. 이 결과의 해석은 현재로서는 매우 힘드나 한편으로는 이를 통해 고주파 청력 변동과 저주파수 청력 변동의 원인이 다를 가능성을 추측해 볼 수 있다. 저주파수 청력의 변동은 내이림프수종에서 비롯할 것으로 추측되고, 이러한 내이림프수종의 정도에 따라 와우에 가까운 saccule의 기능을 대변하는 VEMP 결과의 이상 소견이 발생하는 것은 가능할 법하다[16]. 한편 고주파 영역의 변동은 다른 이유로 발생할 가능성이 있다. 그 근거가 되는 점은 VEMP의 이상 소견을 동반하지 않았고 청력 변동의 특징(호전/악화)을 확인해보면, 고주파에서 가장 흔한 변화 양상은 악화 이후 호전이라는 점이다. 고주파수 영역의 와우(기저부)는 첨부나 전정기관에 비해 여러 자극에 약하다는 사실은 이미 잘 알려져 있고[18], 이를 적용해 보면 고주파수의 청각 변화는 소음성 난청에서의 transient threshold shift와 같은 일시적인 기저부 유모세포의 기능 저하에 의한 것으로 추측해 볼 수 있다. 하지만 이 결과를 해석할 때에는 본 연구에서 IAD ratio가 병변측이 감소되어 있는 것이 VEMP의 이상 소견으로 한정 지은 점을 고려해야 한다. 추가적으로 VEMP threshold 혹은 characteristic frequency의 변화 등의 연구가 필요하다.
본 연구에서 디자인 및 결과에서 부족한 점이 여러 가지 있다. 우선 이명을 호소하는 73명의 환자 중에서 이명도 검사(tinnitogram)를 시행한 환자는 총 10명밖에 되지 않았다, 그 중에서 순음청력검사의 청력 변동과 일치하는 환자는 3명이었다. 또한, 이명을 호소하는 73명의 환자 중에서 7명의 환자에서만 이명장애지수 설문지(Tinnitus handicap index)를 시행하였다. 앞으로 이명을 호소하는 메니에르병 환자의 경우 순음청력검사뿐만 아니라 이명도 검사와 이명장애지수 설문지를 동시에 시행하여 메니에르병 환자에서 이명의 강도와의 관련성과 이명이 일상생활에 미치는 영향과 같은 연구가 시행되어야 할 것이다. 양온 교대 온도 안진 검사가 아닌 단일 온도 안진 검사 만이 사용되었다는 점도 역시 한계점이다. 물론 메니에르병에서 칼로릭 검사의 결과가 다양하게 보고되고 있지만[19,20] 추가적인 연구에서는 양온 교대 온도 안진 검사 결과와 청력 변화 양상의 분석이 필요할 것이다.
그리고 이번 연구에 포함된 명확한 메니에르병 환자의 진단이 기존에 해당하던 1995년 American Academy of Otolaryngology-Head and Neck Surgery의 기준으로 한 점이 한계가 있을 것으로 보여 향후에는 저-중주파수 감각신경성 청력 저하 환자들을 메니에르병으로 정의 내린 새로운 진단 기준(2015년 International criteria)을 통한 명확한 메니에르병 환자의 선정과 이에 따른 임상 양상과 전정기능검사의 관련 유무를 비교 분석해야 할 것이다.
REFERENCES
1. Schuknecht HF. Disorders of bone. Pathology of the Ear. Philadelphia: Lea & Fcbiger;1993.
2. Stahle J, Stahle C, Arenberg IK. Incidence of Ménière’s disease. Arch Otolaryngol. 1978; 104(2):99–102.
3. Savastano M, Guerrieri V, Marioni G. Evolution of audiometric pattern in Meniere’s disease: long-term survey of 380 cases evaluated according to the 1995 guidelines of the American Academy of Otolaryngology-Head and Neck Surgery. J Otolaryngol. 2006; 35(1):26–9.

4. Stahle J, Friberg U, Svedberg A. Long-term progression of Menière’s disease. Am J Otol. 1989; 10(3):170–3.
5. Takumida M, Kakigi A, Takeda T, Anniko M. Ménière’s disease: a long-term follow-up study of bilateral hearing levels. Acta Otolaryngol. 2006; 126(9):921–5.

6. McNeill C, Cohen MA, Gibson WP. Changes in audiometric thresholds before, during and after attacks of vertigo associated with Meniere’s syndrome. Acta Otolaryngol. 2009; 129(12):1404–7.

7. Hoa M, Friedman RA, Fisher LM, Derebery MJ. Prognostic implications of and audiometric evidence for hearing fluctuation in Meniere’s disease. Laryngoscope. 2015; 125 Suppl 12:S1–12.

8. Committee on Hearing and Equilibrium. Committee on Hearing and Equilibrium guidelines for the diagnosis and evaluation of therapy in Menière’s disease. American Academy of Otolaryngology-Head and Neck Foundation, Inc. Otolaryngol Head Neck Surg. 1995; 113(3):181–5.
9. Schuknecht HF. Meniere’s disease: a correlation of symptomatology and pathology. Laryngoscope. 1963; 73(6):651–65.
11. Bailey BJ. Head and neck surgery: otolaryngology. Philadelphia: Lippincott Williams & Wilkins;1998.
12. Kim DK, Park SN, Kim HM, Son HR, Kim NG, Park KH, et al. Prevalence and significance of high-frequency hearing loss in subjectively normal-hearing patients with tinnitus. Ann Otol Rhinol Laryngol. 2011; 120(8):523–8.

13. Schaette R, Kempter R. Development of tinnitus-related neuronal hyperactivity through homeostatic plasticity after hearing loss: a computational model. Eur J Neurosci. 2006; 23(11):3124–38.

14. Gibson WP. A comparison of two methods of using transtympanic electrocochleography for the diagnosis of Meniere’s disease: click summating potential/action potential ratio measurements and tone burst summating potential measurements. Acta Otolaryngol Suppl. 2009; 560:38–42.

15. Young YH, Wu CC, Wu CH. Augmentation of vestibular evoked myogenic potentials: an indication for distended saccular hydrops. Laryngoscope. 2002; 112(3):509–12.

16. Young YH, Huang TW, Cheng PW. Assessing the stage of Meniere’s disease using vestibular evoked myogenic potentials. Arch Otolaryngol Head Neck Surg. 2003; 129(8):815–8.
17. Welgampola MS, Colebatch JG. Characteristics and clinical applications of vestibular-evoked myogenic potentials. Neurology. 2005; 64(10):1682–8.

18. Cronin S, Lin A, Thompson K, Hoenerhoff M, Duncan RK. Hearing loss and otopathology following systemic and intracerebroventricular delivery of 2-hydroxypropyl-beta-cyclodextrin. J Assoc Res Otolaryngol. 2015; 16(5):599–611.

Fig. 1.
Frequency of dizziness attacks in each group. There was no statistical difference among groups. Error bars indicate standard error (p>0.05). Group A: low frequency fluctuation group (0.25, 0.5 kHz), Group B: mid frequency flucutaion group (1, 2 kHz), and Group C: high frequency flucutaion group (4, 8 kHz).
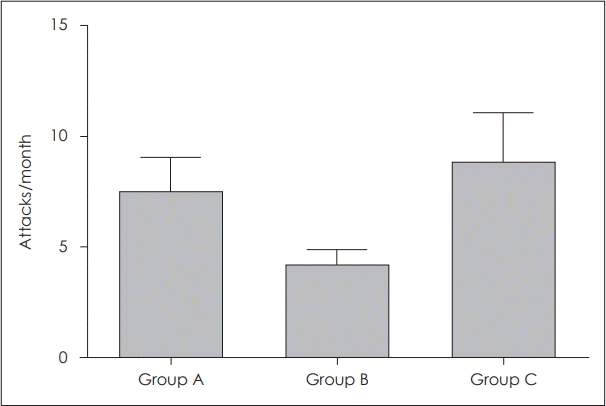
Fig. 2.
Duration of dizziness in each group. There was no statistical difference among groups. Error bars indicate standard error (p>0.05). Group A: low frequency fluctuation group (0.25, 0.5 kHz), Group B: mid frequency flucutaion group (1, 2 kHz), and Group C: high frequency flucutaion group (4, 8 kHz).
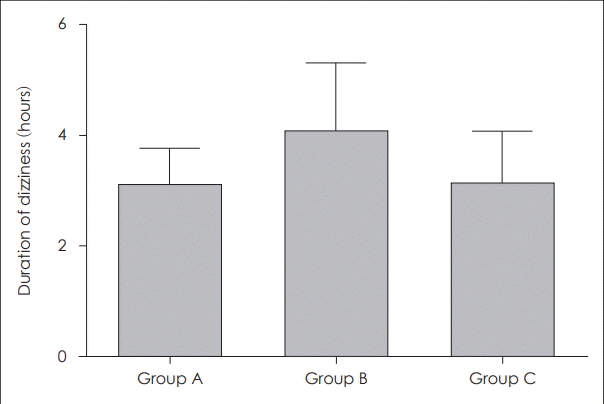
Fig. 3.
Incidence of tinnitus in each group. Group A revealed highest incidence of tinnitus. Group B and Group C showed relatively less incidence compared to Group A. There was statistical difference in tinnitus incidence among groups (Fisher’s exact test: p<0.05). Group A: low frequency fluctuation group (0.25, 0.5 kHz), Group B: mid frequency flucutaion group (1, 2 kHz), and Group C: high frequency flucutaion group (4, 8 kHz).
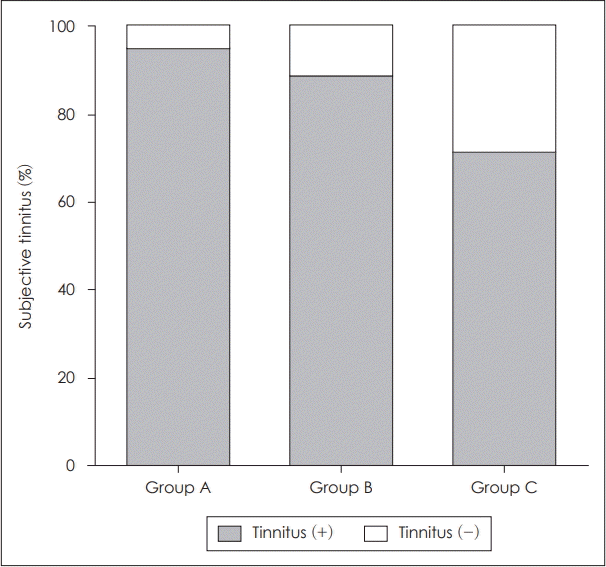
Fig. 4.
Rate of c-VEMP abnormality. Group A revealed highest abnormal rate of c-VEMP. Group B and Group C showed relatively less incidence compared to Group A. There was statistical difference in VEMP abnormal rate among groups (Fisher’s exact test: p<0.05). Group A: low frequency fluctuation group (0.25, 0.5 kHz), Group B: mid frequency flucutaion group (1, 2 kHz), and Group C: high frequency flucutaion group (4, 8 kHz). VEMP: vestibular evoked myogenic potentials.




 PDF
PDF Citation
Citation Print
Print


 XML Download
XML Download