1. Chen SP, Fuh JL, Wang SJ. Reversible cerebral vasoconstriction syndrome: current and future perspectives. Expert Rev Neurother. 2011; 11:1265–76.

2. Miller TR, Shivashankar R, Mossa-Basha M, Gandhi D. Reversible cerebral vasoconstriction syndrome, Part 1: epidemiology, pathogenesis, and clinical course. AJNR Am J Neuroradiol. 2015; 36:1392–9.

3. Miller TR, Shivashankar R, Mossa-Basha M, Gandhi D. Reversible cerebral vasoconstriction syndrome, Part 2: diagnostic work-up, imaging evaluation, and differential diagnosis. AJNR Am J Neuroradiol. 2015; 36:1580–8.

4. Ducros A. L37. Reversible cerebral vasoconstriction syndrome: distinction from CNS vasculitis. Presse Med. 2013; 42:602–4.

5. Ducros A, Boukobza M, Porcher R, Sarov M, Valade D, Bousser MG. The clinical and radiological spectrum of reversible cerebral vasoconstriction syndrome. A prospective series of 67 patients. Brain. 2007; 130:3091–101.

6. Ducros A. Reversible cerebral vasoconstriction syndrome. Lancet Neurol. 2012; 11:906–17.

7. Singhal AB, Hajj-Ali RA, Topcuoglu MA, Fok J, Bena J, Yang D, et al. Reversible cerebral vasoconstriction syndromes: analysis of 139 cases. Arch Neurol. 2011; 68:1005–12.
8. Williams TL, Lukovits TG, Harris BT, Harker Rhodes C. A fatal case of postpartum cerebral angiopathy with literature review. Arch Gynecol Obstet. 2007; 275:67–77.

9. John S, Hajj-Ali RA, Min D, Calabrese LH, Cerejo R, Uchino K. Reversible cerebral vasoconstriction syndrome: Is it more than just cerebral vasoconstriction? Cephalalgia. 2015; 35:631–4.

10. Chen SP, Fuh JL, Lirng JF, Wang YF, Wang SJ. Recurrence of reversible cerebral vasoconstriction syndrome: a long-term follow-up study. Neurology. 2015; 84:1552–8.

11. Laccourreye O, Werner A, Giroud JP, Couloigner V, Bonfils P, Bondon-Guitton E. Benefits, limits and danger of ephedrine and pseudoephedrine as nasal decongestants. Eur Ann Otorhinolaryngol Head Neck Dis. 2015; 132:31–4.

12. Sherid M, Samo S, Husein H, Sulaiman S, Vainder JA. Pseudoephedrine-induced ischemic colitis: case report and literature review. J Dig Dis. 2014; 15:276–80.

13. Celiker M, Tuncer M, Sekeralmaz A. A Case with Repeated Recurrent Acute Coronary Syndrome due to Pseudoephedrine Use: Kounis Syndrome. Case Rep Med. 2014; 2014:742905.
14. Farid H, Tatum JK, Wong C, Halbach VV, Hetts SW. Reversible cerebral vasoconstriction syndrome: treatment with combined intra-arterial verapamil infusion and intracranial angioplasty. AJNR Am J Neuroradiol. 2011; 32:E184–7.

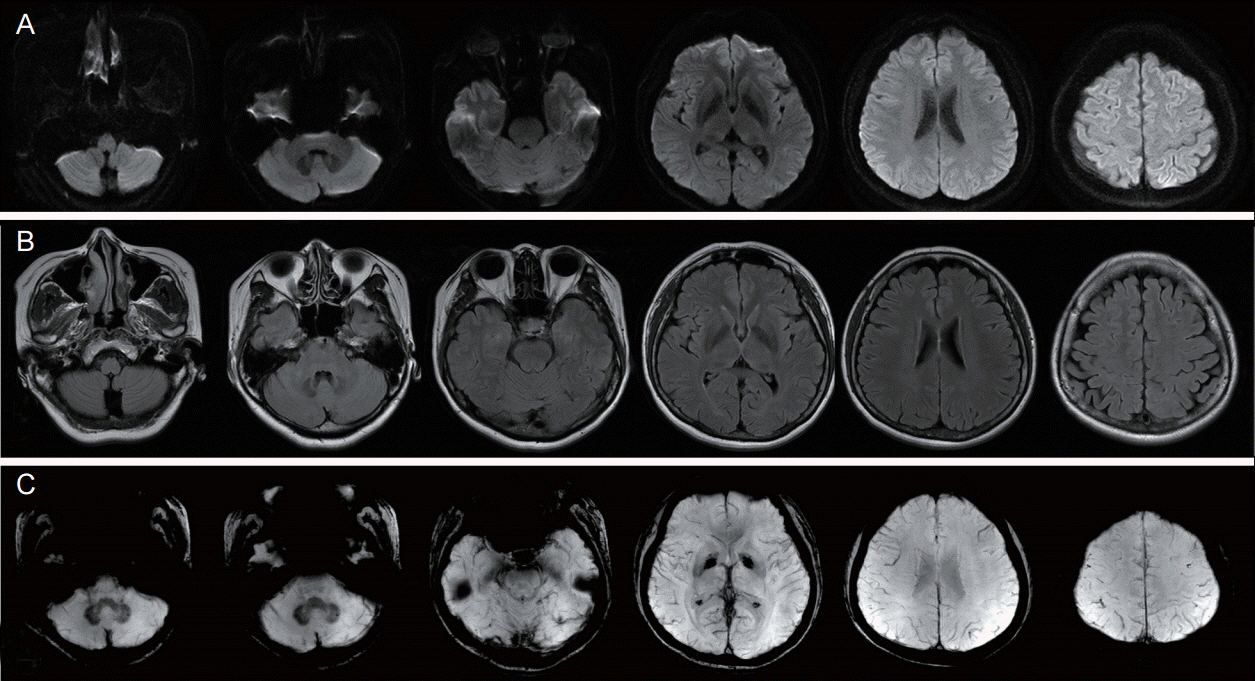
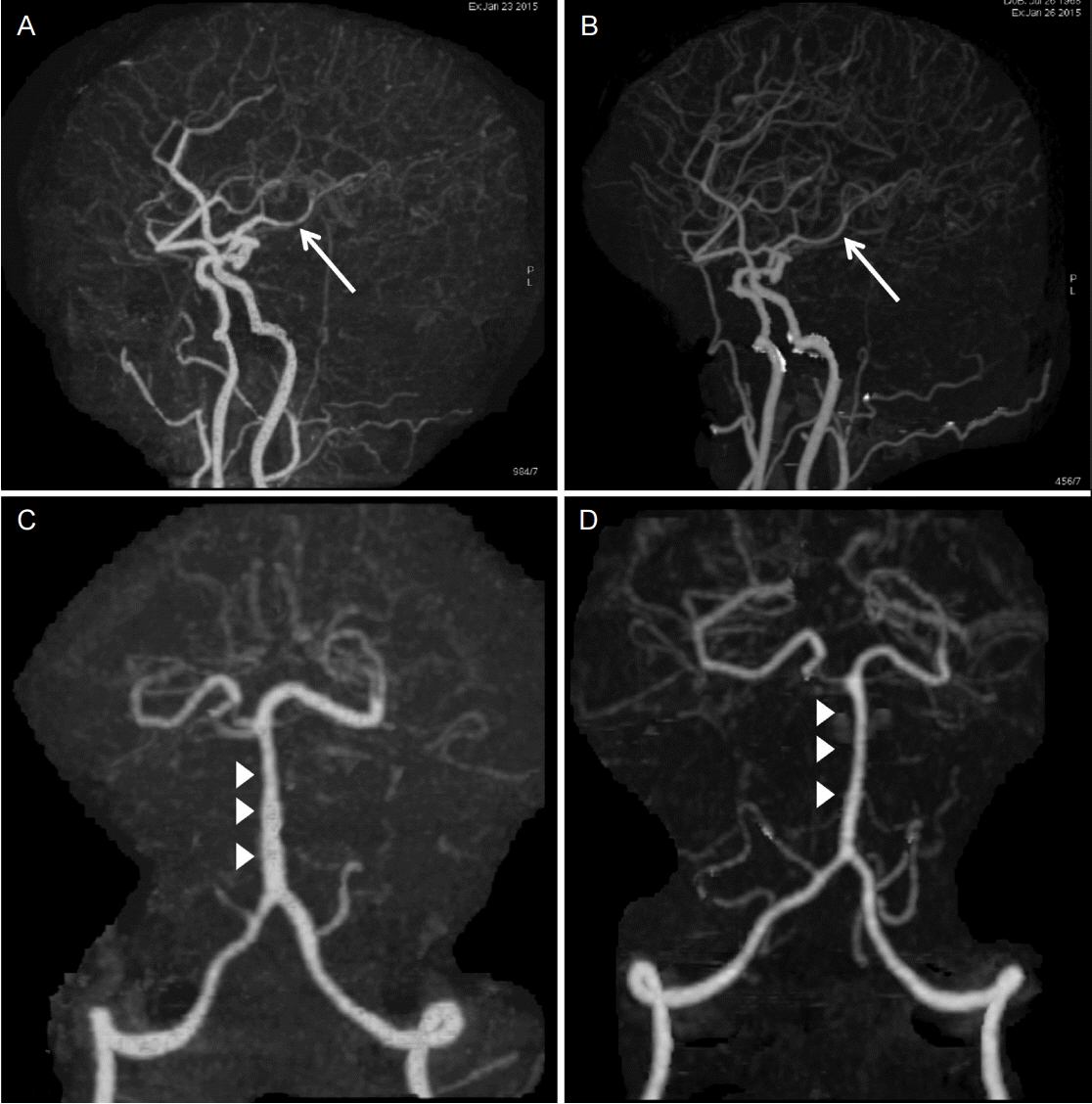




 PDF
PDF Citation
Citation Print
Print


 XML Download
XML Download