서 론
저혈당은 심각하고 생명을 위협하는 결과를 초래할 수 있고, 중증 저혈당이 지속되면 혼수, 경련, 사망에까지 이를 수 있다[1]. 저혈당은 고혈당 치료를 받고 있는 당뇨병 환자에서 주로 발생하여 당뇨병이 없는 성인에서는 드물다. 또한 당뇨병이 없는 환자에서 중증 저혈당과 동반된 심정지의 증례는 매우 드물다[2-4]. 저자들은 당뇨병이 없는 뇌경색 환자에서 중증 저혈당과 심정지를 동반한 증례를 보고한다.
Go to : 
증 례
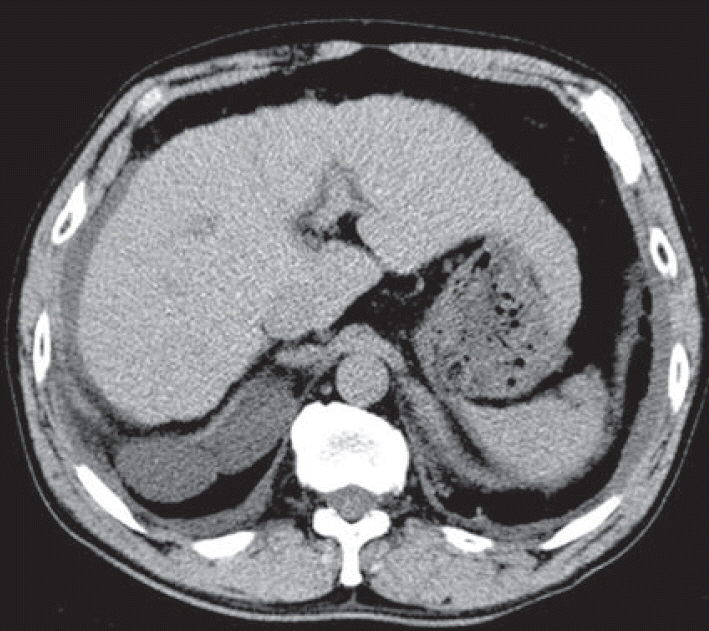
66세 남자가 하루 전에 발생한 어지러움을 주소로 내원하였다. 좌측 후두부 두통과 오심이 동반되었고, 구토는 없었다. 기관지 천식이 있어 항히스타민제와 흡입제, 고혈압이 있어 칼슘차단제와 이뇨제를 처방받고 있었다. 환자는 6개월 전부터 금연상태였고, 40년 동안 일주일에 3일 정도 소주를 2병씩 마셨다. 내원시 혈압 150/100 mmHg, 체온 37.0°C, 심박수 86회/분, 호흡수 20회/분이었다. 신체진찰에서는 쌕쌕거리는 호흡음이나 하지부종 등 특이 소견은 없었다. 신경학적 진찰에서 의식은 명료하였고 뇌신경 진찰은 정상이었다. 상하지에서 근력약화와 감각장애는 없었고, 건반사는 정상이었다. 소뇌기능검사에서 뚜렷한 실조증은 보이지 않았으나 보행 시 좌측으로 쏠리는 양상은 관찰되었다. 내원 직후 시행한 혈액검사에서 헤모글로빈 15.6 mg/dL, 백혈구 5,360/mm3, 혈소판 176,000/mm3, 적혈구침강속도 11 mm/hr, 알부민 4.1 g/dL, 콜레스테롤 137 mg/dL, 중성지방 45 mg/dL, 저밀도지질단백질콜레스테롤 75 mg/dL, 알라닌아미노전달효소(alanine aminotransferase, ALT) 31 U/L, 아스파르테이트아미노전달효소(aspartate aminotransferase, AST) 42 U/L, 젖산탈수소효소(lactate dehydrogenase) 272 U/L, 총빌리루빈 2.20 mg/dL, 나트륨 141 mmol/L, 칼륨 4.0 mmol/L, 혈액요소질소(blood urea nitrogen, BUN) 20.6 mg/dL, 크레아티닌(creatinine, Cr) 1.10 mg/dL였다. 활성부분트롬보플라스틴시간은 25.4초(참고치 13.6-30.9초), 프로트롬빈시간은 13.8초(참고치 10.6-13.1초, 76.7%, 국제표준단위 1.16)였다. 혈당은 137 mg/dL였으나 당화혈색소 5.9%, 소변당은 음성으로 당뇨병의 증거는 없었다. 갑상선기능검사는 유리T4 1.48 ng/dL, 갑상선자극호르몬 0.734 uIU/mL로 정상이었다. 트로포닌(troponin) I는 0.015 ng/mL였고 뇌나트륨이뇨펩티드(brain natriuretic peptide, BNP)는 511.68 pg/mL로 상승되어 있었다. 심전도에서 심방세동이 관찰되었다. 흉부 엑스선 사진에서 양측 폐하부에 저음영이 있어 흉부 전산화단층촬영을 시행한 결과 양측에 흉막삼출액이 있었고, 간의 전반적인 심한 위축과 소량의 복수를 보여 간경변에 합당한 소견이 관찰되었다(Fig. 1). 뇌 전산화단층촬영에서 좌측 소뇌에 뚜렷한 저음영이 보였다(Fig. 2A). 내원 1일째 시행한 뇌 자기공명영상에서는 급성 좌측 소뇌경색이 있었고 뇌간을 압박하는 소견을 보여(Fig. 2B), 15% 만니톨 150 mL를 하루 4번 정맥 주사하였다. 식사는 일반죽으로 나온 양의 1/2에서 1/3 정도를 섭취하였다. 환자는 내원 후 혼자 걸어 다니면서 생활하였는데, 두통과 오심을 호소하였다. 천식 병력이 있고 호흡곤란이 있어 호흡기내과에 협진을 의뢰하였는데, 호흡음은 정상인데 좌위호흡이 있고 BNP가 상승되어 있어 심인성 호흡곤란 가능성이 높아 푸로세미드(furosemide) 20 mg을 2회/일 권유받고 경구 처방하였다. 내원 2일째 흉부경유심초음파검사를 시행하려 하였으나 심박수가 160/분으로 증가하여 시행하지 못하였고 심박수 조절을 위하여 심장내과에서 프로프라놀올(propranolol) 20 mg을 3회/일 처방하였다. 내원 3일째 새벽에 공복으로 시행한 혈액검사에서 BUN 36.6 mg/dL, 혈당은 91 mg/dL였는데 Cr 1.60 mg/dL로 상승되어 만니톨 정주는 중지하였다. 의료진들은 천식 치료를 위하여 티오트로피움(tiotropium) 흡입제와 아젤라스틴(azelastine) 1 mg, 포모테롤(formoterol) 20 mcg을 2회/일, 심박수 조절을 위하여 딜티아젬(diltiazem) 30 mg, 프로프라놀올 20 mg을 3회/일, 심부전 치료를 위하여 푸로세미드 20 mg 2회/일, 다이크로짇(dichlozid) 12.5 mg 1회/일 경구 투약하였다. 뇌경색 재발 방지를 위하여 심방세동이 있었지만 소뇌경색의 크기가 커서 항응고제 대신 아스피린 100 mg/일, 클로피도그렐 75 mg/일을 투약하였다. 음주력이 있어 티아민 100 mg을 정맥 주사하였다. 내원 4일째 새벽 2시 30분쯤 갈증이 있어 찬물을 마신 이후 어지러움, 오심, 식은땀을 흘리는 증세가 생겼는데 당시 의식 변화가 없고 혈압 168/116 mmHg, 심박수 53회/분, 호흡수 20회/분이어서 경과 관찰하였다. 새벽 4시 15분경 갑자기 의식이 처지기 시작하였고 20분 후 2차례의 전신발작을 하였으며, 호흡이 없어지고 맥박이 촉진되지 않았다. 심장마사지를 하면서 기관내삽관을 하였고 심전도 모니터링에서 심장무수축을 보여 에피네프린을 1앰플씩 5번 투약하며 심폐소생술을 시행하였고 30분 뒤 정상 동성리듬이 회복되었다. 심정지 직후 시행한 혈액검사에서 나트륨 130 mmol/L, 칼륨 5.2 mmol/L, BUN 48.8 mg/dL, Cr 2.79 mg/dL, 혈당 10 mg/dL로 확인되어 50% 포도당을 정맥 주사하여 저혈당을 교정하였다. 심폐소생술 후에 시행한 혈액검사에서는 ALT 9,656 U/L, AST 3,314 U/L, 총빌리루빈 7.69 mg/dL였다. 혈중 인슐린은 1.24 mU/L (정상 3-5 mU/L), C-peptide는 2.44 ng/mL (정상 0.81-3.85 ng/mL), glucagon은 127 pg/mL (정상 25-250 pg/mL)였다. 인슐린 항체는 1 U/mL (정상 <5 U/mL)로 정상이었다. 의식은 혼수상태였고 자발호흡이 없어 인공호흡기를 부착하였다. 혈압 유지를 위하여 노르에피네프린(norepinephrine)을 지속 정주하였고, 혈압이 안정되어 90분 뒤 뇌 computed tomography (CT)를 시행한 결과 뇌 자기공명영상에 비하여 뇌간압박 소견은 더 심하지 않았다(Fig. 2C). 오전 11시경 혈압이 떨어지면서 심전도 모니터링에서 다시 심장무수축을 보여 에피네프린을 1앰플씩 4번 투약하며 10분간 심폐소생술을 시행하였고 정상 동성리듬이 회복되었다. 저혈당 방지를 위하여 5% 포도당 수액을 지속적으로 정주하였으나 수 차례 혈당이 70 mg/dL 이하로 떨어져 50% 포도당을 정맥 주사하였다. 내원 6일째 심전도 모니터링에서 다시 심장무수축이 발생하였는데 혈당은 222 mg/dL였고, 에피네프린을 1앰플씩 7번 투약하며 70분 동안 심폐소생술을 시행하였으나 자발순환이 회복되지 못하고 사망하였다.
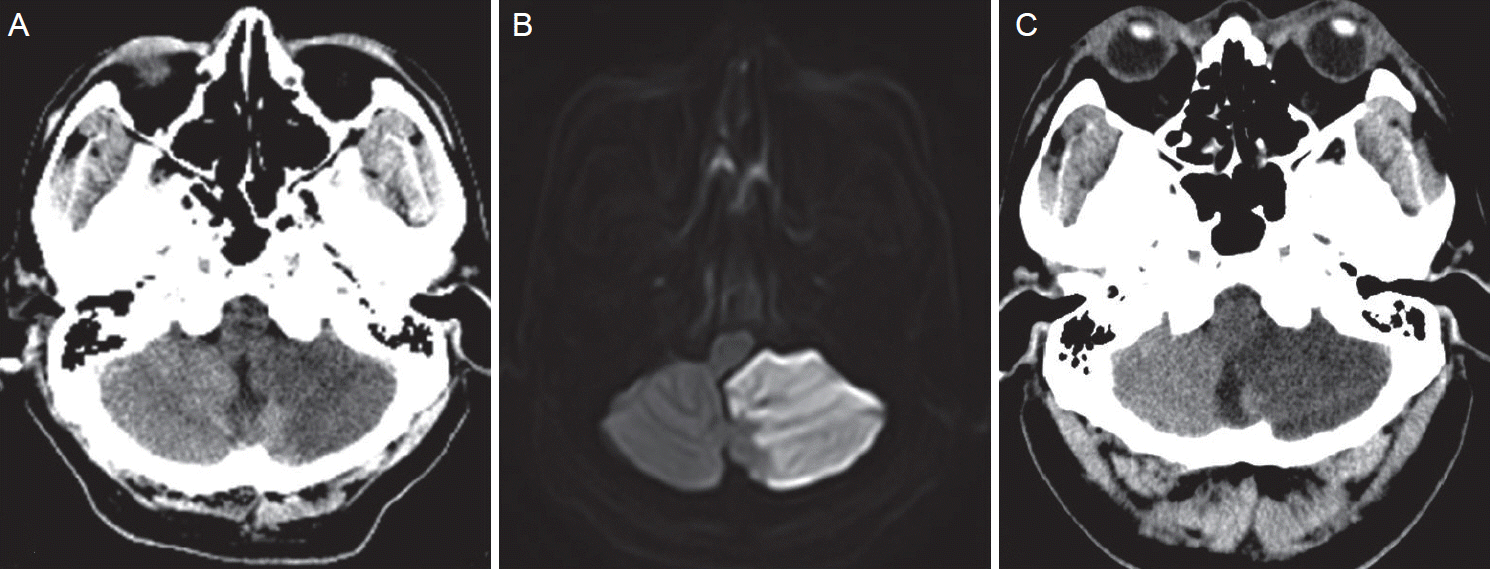 | Figure 2.(A) Initial brain computed tomography (CT) image showing left cerebellar low density. (B) Brain magnetic resonance image of acute left cerebellar infarction with compression of brainstem. (C) Brain CT image after the first cardiac arrest showing left cerebellar low density with mild brainstem compression. |
Go to : 
고 찰
저혈당은 미국당뇨병학회와 대한당뇨병학회의 진료지침에서 내인성 인슐린 분비가 감소되고 글루카곤 반응이 증가하는 수치인 혈당 70 mg/dL 이하로 정의하고 있다[5,6]. 저혈당에 의한 증상 발생은 사람에 따라 다를 수 있는데, 보통 혈당이 60 mg/dL 아래로 떨어지면 자율신경계 증상인 빈맥, 진전, 불안 등의 교감신경 증상과 발한, 공복감, 이상감각 등의 부교감신경 증상이 발생한다. 혈당이 50 mg/dL 아래로 떨어지면 중추신경계의 포도당 결핍으로 인하여 두통, 집중력 장애, 인지 기능 장애, 어지러움, 시력 저하, 복시, 조음 장애 등이 나타나고, 혈당이 40 mg/dL 미만으로 지속되면 혼수, 경련, 사망에까지 이를 수 있다[1]. 저혈당이 심혈관질환이나 사망률을 증가시키는 명확한 기전은 아직 알려져 있지 않지만 1) 교감신경의 활성화, 혈관 수축, 2) 심근세포의 비정상적 재분극(ST파 변화, QT간격 증가)과 심혈관계 자율신경병증, 3) 혈전형성, 4) 염증 반응과 혈관 내피세포 기능부전 등의 기전으로 심장의 부정맥 또는 허혈을 유발하여 급성 심인사를 유발할 수 있다[7]. Reno 등[8]은 쥐모델을 이용하여 인슐린으로 유발된 심한 저혈당이 QT간격 증가 및 동성빈맥을 유발하고, 뇌의 혈당부족과 과도학 교감부신반응을 일으켜 심실조기수축, 2도 및 3도 방실전도차단 및 서맥으로 진행하여 심정지가 일어날 수 있다는 기전을 제시하였다. 본 환자는 만성 음주자로 뇌경색 발생 5일째 경련과 심정지가 발생하여 알코올금단발작 후 심정지나 뇌경색에 의한 뇌간압박의 가능성이 있으나 의식 저하와 경련 전에 뇌간압박 징후가 없었으며, 심정지 직후 시행한 CT에서 심정지를 일으킬 정도의 뇌간압박 소견은 보이지 않았다. 심정지 2시간 전부터 갈증, 어지러움, 오심, 식은땀 등 저혈당 증세를 보였고, 심정지 직후 심폐소생술 직전 시행한 혈액검사에서 매우 심한 저혈당(10 mg/dL)이 있어 저혈당에 의한 경련과 심정지로 추정된다[9].
혈당이 50 mg/dL 이하로 응급실에 내원한 저혈당 244명을 분석한 연구에서 당뇨병의 병력이 있는 환자는 72.9%였고 인슐린이나 경구 혈당강하제를 처방받고 있던 환자는 79.5%로 대부분이 당뇨병 치료를 받고 있는 환자들이었다[10]. 당뇨병의 병력이 없는 저혈당 환자들은 패혈증, 간경변, 심부전, 만성 신부전, 종양, 영양실조, 고인슐린혈증 등의 동반질환을 가지고 있거나 저혈당을 유발하는 약물을 복용하는 경우가 대부분이다[10,11]. 당뇨병이 없는 환자에서 중증 저혈당이 발생하여 심정지를 동반한 증례는 매우 드물다. 식도암 수술 후 기아(starvation)에 의한 저혈당(19 mg/dL)이 동반된 심정지 증례가 있고[2], 진행된 심부전 환자에서 예상하지 못한 심정지가 발생한 20예 중 1예에서 확장심근병증에 저혈당(<20 mg/dL)이 동반된 심정지 증례가 있었는데 저혈당 원인은 명시되어 있지 않았다[3]. 심부전이 있었던 Duchenne 근디스트로피 환자에서 5분 동안 심폐소생술 후에 중증 저혈당(22 mg/dL)이 발생한 증례가 있는데, 저혈당의 원인으로 심부전에 의한 허혈간염과 진행된 근육병으로 인하여 단백질 보유량이 적어, 포도당신합성(gluconeogenesis)이 제대로 이루어지지 않아 중증 저혈당이 발생했을 것으로 추측하였다. 심부전 환자에서 저혈당의 발생 원인으로 울혈에 의한 간기능부전[12,13], 음식섭취 감소, 위장관 부종으로 인한 흡수 장애, 간기능 장애와 허혈성 조직에서의 포도당 이용 증가와[14] 고인슐린혈증[15] 등이 제시되었다. 본 환자에서 첫 번째 심정지 직후 중증 저혈당(10 mg/dL)이 발견되었는데, 원인으로는 심정지 전에는 반복적인 저혈당이 없었고 혈중 C-peptide, glucagon과 인슐린 항체가 정상이어서 인슐린종 또는 인슐린 자가항체에 의한 인슐린 과다분비에 따른 저혈당은 아니며, 응급실에서 시행한 CT에서 간경변 소견이 있었고, 심정지 직후 시행한 혈액검사에서 BUN 48.8 mg/dL, Cr 2.79 mg/dL로 신부전 소견이 있었으며, 뇌경색 이후 식사량이 적어 간경변, 신부전, 영양섭취 부족이 동반되어 나타났을 것으로 생각된다. 또한 심박수가 높아 심장 초음파검사를 시행하지 못하였지만 좌위호흡이 있고 BNP가 511.68 pg/mL로 상승되어 있어 임상적으로 심부전이 있었을 것으로 보이며 중증 저혈당을 일으키는 원인으로 작용했을 것으로 사료된다. 첫 번째 심정지 이후에는 포도당을 공급하는데도 반복적인 저혈당이 나타났는데, ALT 9,656 U/L, AST 3,314 U/L, 총빌리루빈이 7.69 mg/dL로 심하게 증가되어 있어 중증의 간기능부전에 의한 것으로 생각된다.
본 환자는 당뇨병과 간경변을 진단받은 적이 없는 만성 음주자로 뇌경색으로 입원 후 시행한 검사에서 Child-Pugh class B(총빌리루빈 2.20 mg/dL, 복수)에 해당하는 간경변이 있었던 환자로 음식섭취 감소, 탈수와 신부전이 동반되면서 중증 저혈당과 심정지가 나타났을 것으로 생각되며, 당뇨병이 없는 뇌경색 환자에서 저혈당을 의심할만한 증세가 있거나 의식 변화가 있을 때는 혈당검사가 꼭 필요하다. 본 증례는 심박수가 높아 심장 초음파검사를 시행하지 못하였고 심정지 직전에 간기능부전과 심전도 변화를 확인하지는 못하였지만, 당뇨병이 없는 뇌경색 환자에서 중증 저혈당이 심정지를 동반한 드문 증례로 예시적 가치가 있을 것으로 사료되어 보고한다.
Go to : 




 PDF
PDF Citation
Citation Print
Print


 XML Download
XML Download