Abstract
Purpose
Variations in the preferred conservative and operative treatment methods for ankle arthritis may be observed in the practice of orthopedic surgeons. This study is based on the Korean Foot and Ankle Society (KFAS) member survey and aims to report the current trend and changes in the management of ankle arthritis over the last few decades.
Materials and Methods
A web-based questionnaire containing 24 questions was sent to all KFAS members in July 2021. The questions were mainly related to the preferred techniques and clinical experience in osteotomy, arthrodesis, and total ankle arthroplasty (TAA) for patients with ankle arthritis.
Results
Sixty-three out of 550 surgeons (11.5%) responded to the survey. The responses to 6 out of the total of 24 questions (25.0%) achieved the levels needed to reflect a tendency. Answers that showed a tendency were related to the following: a surgical approach for arthrodesis (anterior approach), use of auto-bone graft for arthrodesis (iliac bone), a nonunion rate of more than 10% following arthrodesis, main reason related to unsatisfactory results after arthrodesis (nonunion or delayed union), the main reason to change total ankle prosthesis (unstable supply of prosthesis), the unusualness of revision TAA and conversion of fusion to TAA. Diversity was found in several aspects of treatment (degree of experience and satisfaction in supramalleolar osteotomy, fixation method for arthrodesis, preferred TAA prosthesis and longevity, degree of experinece, annual number of TAA operation.
Conclusion
This study proposes updated information with regard to the current trends in the management of ankle arthritis in Korea. Both consensus and variations in the approach to patients with ankle arthritis were identified through this survey. With an increasing preference for TAA, the need for the development of a prosthesis optimized for Koreans and a stable supply of prostheses were the suggestions made by the study.
족관절 관절염은 정형외과 의사들이 임상 현장에서 매우 흔하게 접하는 질환으로 진행 정도에 따라 다양한 방식으로 치료가 이루어지고 있다. 경중도(mild to moderate)의 관절염 환자 또는 족관절 외상 환자에서 관절 연골을 보호하고 관절염의 진행을 예방하는 보존적 치료에 대한 관심이 점차 높아지고 있고, 고령 인구의 증가와 더불어 말기(end-stage) 중증(severe) 관절염 환자의 빈도가 꾸준히 늘고 있어 이를 치료하는 대표적인 수술인 관절 유합술(arthrodesis)과 인공관절 치환술(total ankle arthroplasty)에 대한 관심도 크게 증가하고 있다. 족관절의 생역학에 대한 이해, 동반 변형에 대한 교정술, 수술 후 기능회복치료와 단계별로 선택할 수 있는 수술 방법들에 대한 개념이 정립되고 있다.
현재까지는 중증 족관절 관절염에 대해 국내•외 모두 관절 유합술이 시행되는 빈도가 더 많은 것으로 알려져 있으나 인공관절 치환물 디자인과 수술기법의 발전에 의해 인공관절 치환술 후의 임상 결과가 크게 향상되고 있어 그에 따라 시행 빈도 역시 빠르게 늘어나고 있는 추세이다.1-4) 두 술식은 각각의 장•단점을 가지고 있으며 이를 고려하여 최적의 수술 적응증을 정립하려는 노력이 계속되고 있으나 현재까지는 표준화된 임상기준이 결정되지 못하였고, 기존에 알려져 있는 각 술식의 특성, 환자 개개인의 상태와 기대치, 술자의 경험과 선호도 등이 종합적으로 고려되어 최종 수술 방법이 결정되는 것이 일반적이다.
관절 유합술은 일단 유합에 성공하면 상당한 통증 소실을 얻을 수 있으나 장기적으로 주변 관절의 퇴행성 변화를 일으켜 발 전체의 유연성이 떨어지며, 생각보다 불유합 또는 지연유합의 빈도가 높고, 정상에 비해 보행 속도가 떨어지며 지면의 상태에 따라 상당한 불편감이 남을 수 있다고 알려져 있다.5,6) 인공관절 치환술은 족관절 관절의 운동 범위를 보존함으로써 인접 관절로의 과도한 스트레스를 줄여 관절염의 진행을 막아주며 정상에 근접한 보행 능력을 유지시켜 좀 더 편하게 걷기가 가능하다. 그러나 술 후 합병증 발생률이 더 높고, 장기 추시상 인공관절 치환물과 관련되어 재수술의 가능성이 더 크다는 점, 통증 완화 정도나 기능평가 점수와 같은 전반적인 임상 결과는 유합술과 큰 차이가 없다는 점 등이 일반적으로 널리 알려져 있는 내용이다.7-10) 그러나 두 수술 방법 사이의 이러한 차이점은 전향적 무작위 비교연구(prospective randomized controlled trial)와 같은 높은 수준의 근거에 기초한 내용은 아니며, 중•단기 추시 임상 연구들(case series) 또는 술자의 개인적인 경험에 기초한 선입견일 수 있다. 인공관절 치환물 디자인과 수술기법의 발전, 고정 기구 및 골 이식재의 발전, 술자들의 경험 증가에 따라 예전과는 확연히 다른 치료 결과들이 나타나고 있다. 따라서 이와 같은 최근의 치료 경향에 대한 이해는 수술적 치료를 고려하고 있는 중증 족관절 관절염 환자들에게 더 정확한 정보를 제공하고 적절한 수술 방법을 선택하는 데 있어 필수적이다.
본 설문 연구에서는 현재 족관절 관절염 환자들을 활발히 진료하고 있는 정형외과 의사들을 대상으로 실제적인 치료 경향의 변화와 추세를 알아보고 특히 중증 관절염의 수술적 치료 방법에 대한 선호도와 임상 경험을 조사해보고자 하였다.
2021년 7월 총 550명의 대한족부족관절학회 회원들을 대상으로 족관절 관절염의 치료에 관한 설문조사가 웹(구글 드라이브) 기반으로 이루어졌다. 설문조사는 1주일간 시행되었으며 총 63명이 답변을 마쳐 최종 응답률은 11.5%였다. 응답자의 평균 연령은 45.9세(범위 35∼66세)로 30대가 9명(14.3%), 40대가 34명(54.0%), 50대가 17명(27.0%), 60대가 3명(4.8%)이었다. 응답자의 현 근무지 형태는 대학병원이 34명(54.0%), 전문병원이 13명(20.6%), 병원이 12명(19.0%), 의원이 4명(6.3%)이었다. 족부 영역의 수술 집도 및 진료 경력은 평균 11.7년(범위 1∼30년)으로 5년 미만이 8명(12.7%), 5∼10년이 18명(28.6%), 10∼15년이 19명(30.2%), 15∼20년이 7명(11.1%), 20∼30년이 9명(14.3%), 30년 이상이 2명(3.2%)이었다(Fig. 1). 최근 5년간 족부 영역의 연간 수술 건수는 평균 100건 미만이 5명(7.9%), 100∼300건이 20명(31.7%), 300∼500건이 11명(17.5%), 500∼700건이 19명(30.2%), 700건 이상이 8명(12.7%)이었다. 전체 진료 환자 중 족관절 관절염 환자의 비율은 5% 미만이 10명(15.9%), 5%∼10%가 16명(25.4%), 10%∼15%가 23명(36.5%), 15%∼20%가 10명(15.9%), 20% 이상이 4명(6.3%)이었다(Fig. 2). 본 설문에서는 단순 족관절 통증이 아닌 임상적 및 방사선학적으로 관절염이 진단되는 경우를 족관절 관절염 환자로 정의하였다.
5년 전과 비교한 족관절 관절염 환자 수의 변화에 대해서는 ‘그대로이다’가 16명(40.0%), ‘약 10% 정도 늘었다’가 13명(32.5%), ‘약 10% 정도 줄었다’가 2명(5.0%), ‘약 20%∼30% 정도 늘었다’가 3명(7.5%), ‘약 20%∼30% 정도 줄었다’가 6명(15.0%)에서 응답되었다. 10년 전과 비교한 족관절 관절염 환자 수의 변화에 대해서는 ‘그대로이다’가 2명(7.7%), ‘약 10% 정도 늘었다’가 8명(30.8%), ‘약 10% 정도 줄었다’가 5명(19.2%), ‘약 20%∼30% 정도 늘었다’가 10명(38.5%), ‘약 20%∼30% 정도 줄었다’가 1명(3.8%)이었다. 15∼20년 전과 비교한 족관절 관절염 환자 수의 변화에 대해서는 ‘그대로이다’가 2명(15.4%), ‘약 10% 정도 늘었다’가 2명(15.4%), ‘약 10% 정도 줄었다’가 1명(7.7%), ‘약 20%∼30% 정도 늘었다’가 4명(30.8%), ‘약 20%∼30% 정도 줄었다’가 4명(30.8%)이었다.
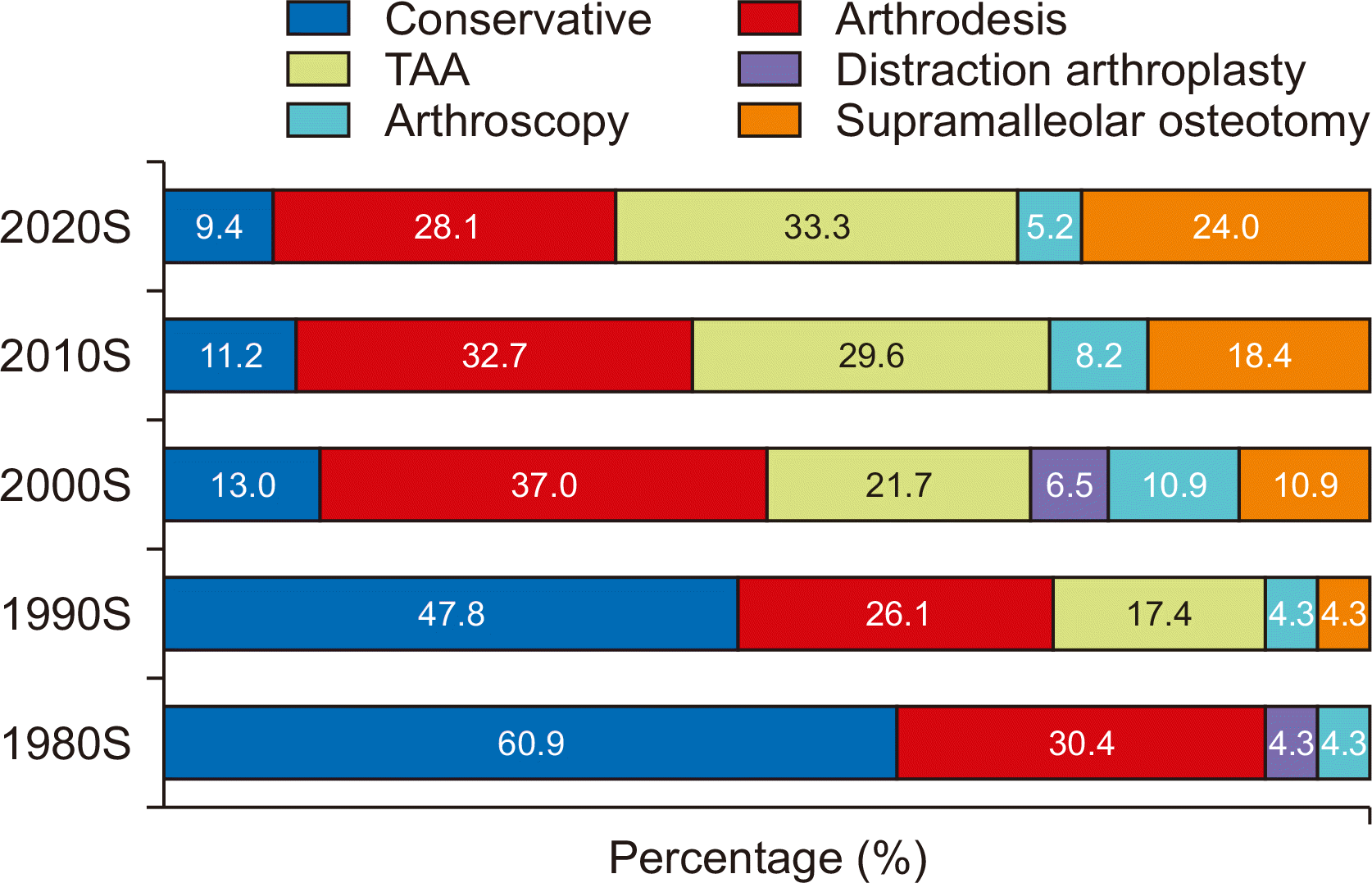
족관절 관절염 환자에 대해 1980년대에 주로 이용한 치료 방법 두 가지를 질문한 결과, 보존적 치료는 14명(60.9%)의 응답자에서 선택되었으며, 관절 유합술은 7명(30.4%), 신연 관절 성형술(distraction arthroplasty)은 1명(4.3%), 관절경 수술은 1명(4.3%)에서 응답되었다(Fig. 3). 다음으로 1990년대에 주로 사용한 치료 방법으로는 보존적 치료가 11명(47.8%), 관절 유합술이 6명(26.1%), 인공관절 치환술이 4명(17.4%), 관절경 수술이 1명(4.3%), 과상부 절골술(supramalleolar osteotomy/plafondplasty)이 1명(4.3%)이었다. 2000년대에 주로 사용한 치료 방법으로는 관절 유합술이 17명(37.0%), 인공관절 치환술이 10명(21.7%), 보존적 치료가 6명(13.0%), 과상부 절골술이 5명(10.9%), 관절경 수술이 5명(10.9%), 신연 관절 성형술이 3명(6.5%)에서 응답되었다. 2010년대에 주로 사용한 치료 방법은 관절 유합술이 32명(32.7%), 인공관절 치환술이 29명(29.6%), 과상부 절골술이 18명(18.4%), 보존적 치료가 11명(11.2%), 관절경 수술이 8명(8.2%)이었다. 마지막으로 현재 2020년대에 주로 사용 중인 치료 방법은 인공관절 치환술이 32명(33.3%), 관절 유합술이 27명(28.1%), 과상부 절골술이 23명(24.0%), 보존적 치료가 9명(9.4%), 관절경 수술이 5명(5.2%)인 것으로 나타났다.
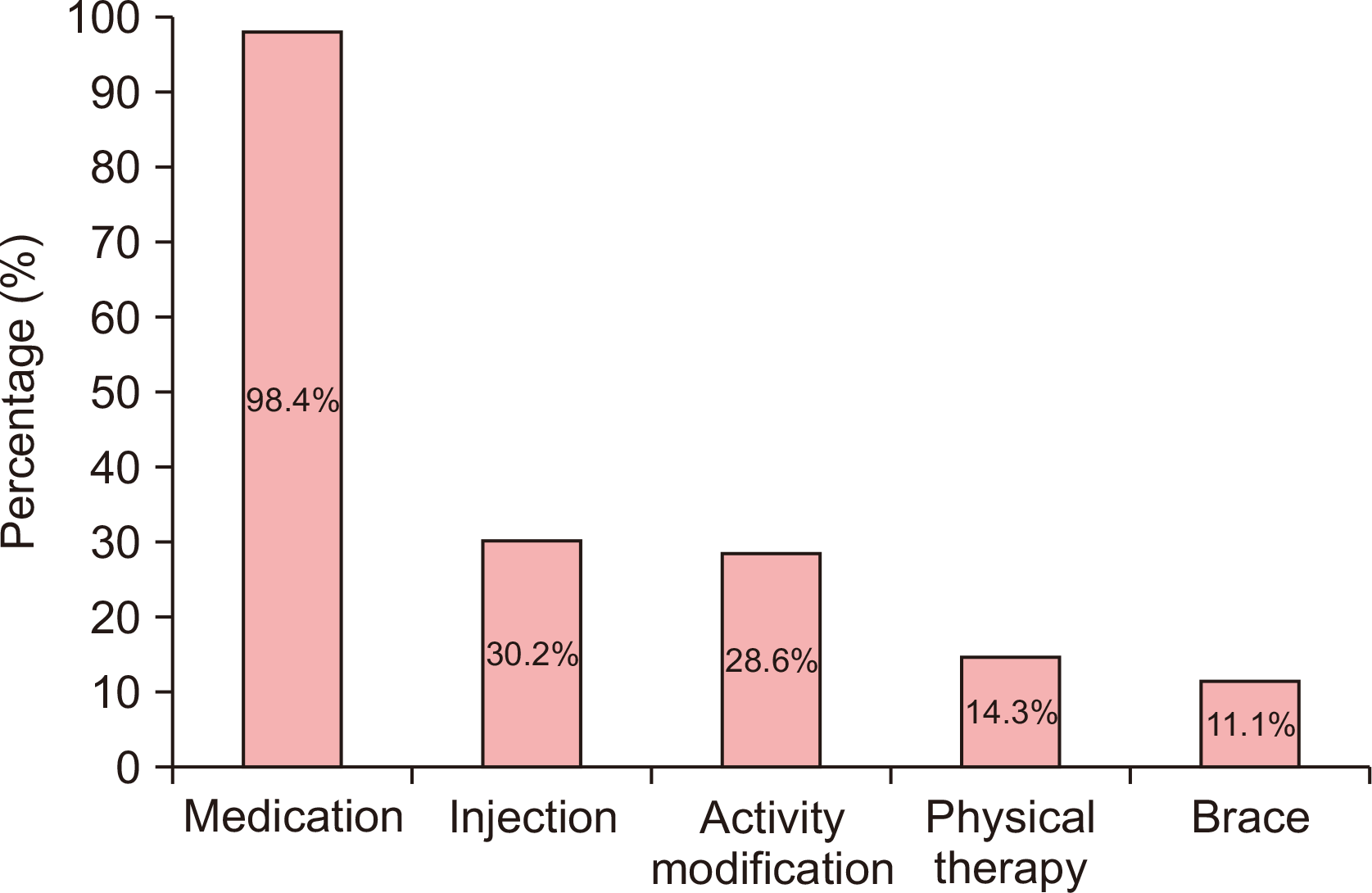
경도 관절염 환자에서 주로 선택하는 치료 방법 두 가지를 질문한 결과, 약물치료는 62명(98.4%)의 응답자에서 선택되었으며, 관절내 주사치료는 19명(30.2%), 활동제한은 18명(28.6%), 물리치료는 9명(14.3%), 보조기는 7명(11.1%)에서 응답되었다(Fig. 4). 과상부 절골술의 시행 빈도는 ‘아직 시행한 적이 없다’는 응답이 8명(12.7%), 5건 미만이 30명(47.6%), 5∼10건이 14명(22.2%), 10∼30건이 9명(14.3%), 30∼50건이 1명(1.6%), 50∼100건이 1명(1.6%)이었다.
본인이 시행한 과상부 절골술 후의 평균 만족도는 ‘매우 만족’이 1명(1.6%), ‘만족’이 22명(34.9%), ‘보통’이 21명(33.3%), ‘불만족’이 15명(23.8%), ‘매우 불만족’이 4명(6.3%)이었다. 과상부 절골술 후 5년 이내에 인공관절 치환술이나 관절 유합술 등의 재수술을 시행한 경우는 전체 환자의 평균 8.3% (범위 0%∼60%) 정도인 것으로 조사되었으며, 총 23명(36.5%)의 응답자가 10% 이상의 5년 내 재수술률을 보고하였다. 타 병원에서 시행한 과상부 절골술 후 재수술(인공관절 치환술이나 관절 유합술)이 필요하였던 빈도(최근 5년간)는 ‘그런 경험은 없다’가 22명(34.9%), 5건 미만이 27명(42.9%), 5∼10건이 9명(14.3%), 10건 이상이 5명(7.9%)이었다.
중증 족관절 관절염 환자에 대한 수술적 치료법으로서 최근 5년 기준으로 관절 유합술과 인공관절 치환술 중 어느 방법을 더 선호하는지에 대한 설문 결과(visual analogue scale [VAS] 1점은 관절 유합술만 시행하는 경우/10점은 인공관절 치환술만 시행하는 경우), 평균 5.4점(범위 1∼10점)으로 나타나 인공관절 치환술이 조금 더 선호되는 것으로 조사되었다.
관절 유합술 시 가장 많이 사용하는 접근법으로는 전방 접근법이 36명(57.1%), 측방 접근법(transfibular approach)이 23명(36.5%), 소절개 접근법이 2명(3.2%), 관절경적 접근법이 2명(3.2%)이었다. 관절 유합술 시 골 이식(bone graft)이 시행되는 빈도에 대한 설문 결과(VAS 1점은 거의 시행하지 않는 경우/10점은 항상 시행하는 경우), 평균 7.6점(범위 1∼10점)으로 나타나 골 이식이 사용되는 경우가 더 많은 것으로 조사되었으며, 10점(항상 골 이식을 시행한다)이라고 응답한 술자는 31명으로 전체의 49.2%였다. 주로 사용하는 골 이식 방법 두 가지를 질문한 결과, 골반 자가골은 38명(60.3%)의 응답자에서 선택되었으며, 골반외 자가골은 23명(36.5%), 동종골은 20명(31.7%), 골 대체제는 15명(23.8%)에서 응답되었다. 관절 유합술 후 불유합의 발생 빈도는 평균 10.9% 정도인 것으로 나타났으며, 10% 이상의 불유합률(nonunion rate)을 보고한 경우는 32명으로 전체 응답자의 50.8%였다. 관절 유합술 후 만족스럽지 못한 경우의 주된 이유로는 ‘불유합 또는 지연유합’이 41명(65.1%), ‘관절 움직임 제한에 의한 보행 불편감 호소’가 6명(9.5%), ‘족관절 관절의 부정정렬’이 6명(9.5%), ‘발의 잔존 변형’이 5명(7.9%), ‘창상 합병증’이 2명(3.2%)이었으며 ‘불만족스러운 경우를 경험하지 못했다’는 응답도 2명(3.2%) 있었다. 관절 유합술 시 가장 선호하는 고정물은 금속나사가 29명(46.0%), 금속판과 금속나사의 병행이 23명(36.5%), 금속판이 10명(15.9%), 골수강내 금속정이 1명(1.6%)이었다.
전체 응답자의 84.1% (53명)는 인공관절 치환술 집도 경험이 있었고, 15.9% (10명)는 아직 집도 경험이 없다고 응답하였다. 인공관절 치환술 집도 경험이 있는 53명의 인공관절 수술 경력은 평균 9.1년(범위 1∼25년)이었으며 5년 미만이 8명(15.1%), 5∼10년이 19명(35.8%), 10∼15년이 13명(24.5%), 15∼20년이 11명(20.8%), 20년 이상이 1명(1.9%)이었다. 본인이 수술 집도를 시작한 이후 인공관절 치환술이 충분히 숙달되는데 걸린 기간은 1년 이내가 10명(18.9%), 1∼3년이 18명(34.0%), 3∼5년이 16명(30.2%), 5∼10년이 2명(3.8%), 10년 이상 또는 ‘아직도 어렵다’는 응답이 7명(13.2%)이었다. 최근 5년간의 연간 평균 인공관절 치환술 시행 빈도는 5건 미만이 19명(35.8%), 5∼10건이 17명(32.1%), 10∼25건이 11명(20.8%), 25∼50건이 5명(9.4%), 50건 이상이 1명(1.9%)이었다. 최근 5년간의 인공관절 재치환술 시행 빈도는 0건이 32명(60.4%), 1∼5건이 8명(15.1%), 6∼10건이 3명(5.7%), 11∼15건이 5명(9.4%), 16∼20건이 3명(5.7%), 40건 이상이 2명(3.8%)이었다. 최근 5년간 인공관절 치환술에 대한 재수술로 관절 유합술을 시행한 경우(conversion to fusion)는 0건이 31명(49.2%), 1∼3건이 16명(25.4%), 4∼10건이 11명(17.5%), 11∼20건이 4명(6.3%), 40건 이상이 1명(1.6%)이었다. 관절 유합술을 인공관절 치환술로 전환하는 수술(conversion to total ankle arthroplasty) 경험에 대한 질문에는 대부분(54명, 85.7%)의 응답자들이 0건이라고 답하였으며, 1건이 5명(7.9%), 2건이 2명(3.2%), 4건이 2명(3.2%) 있었다.
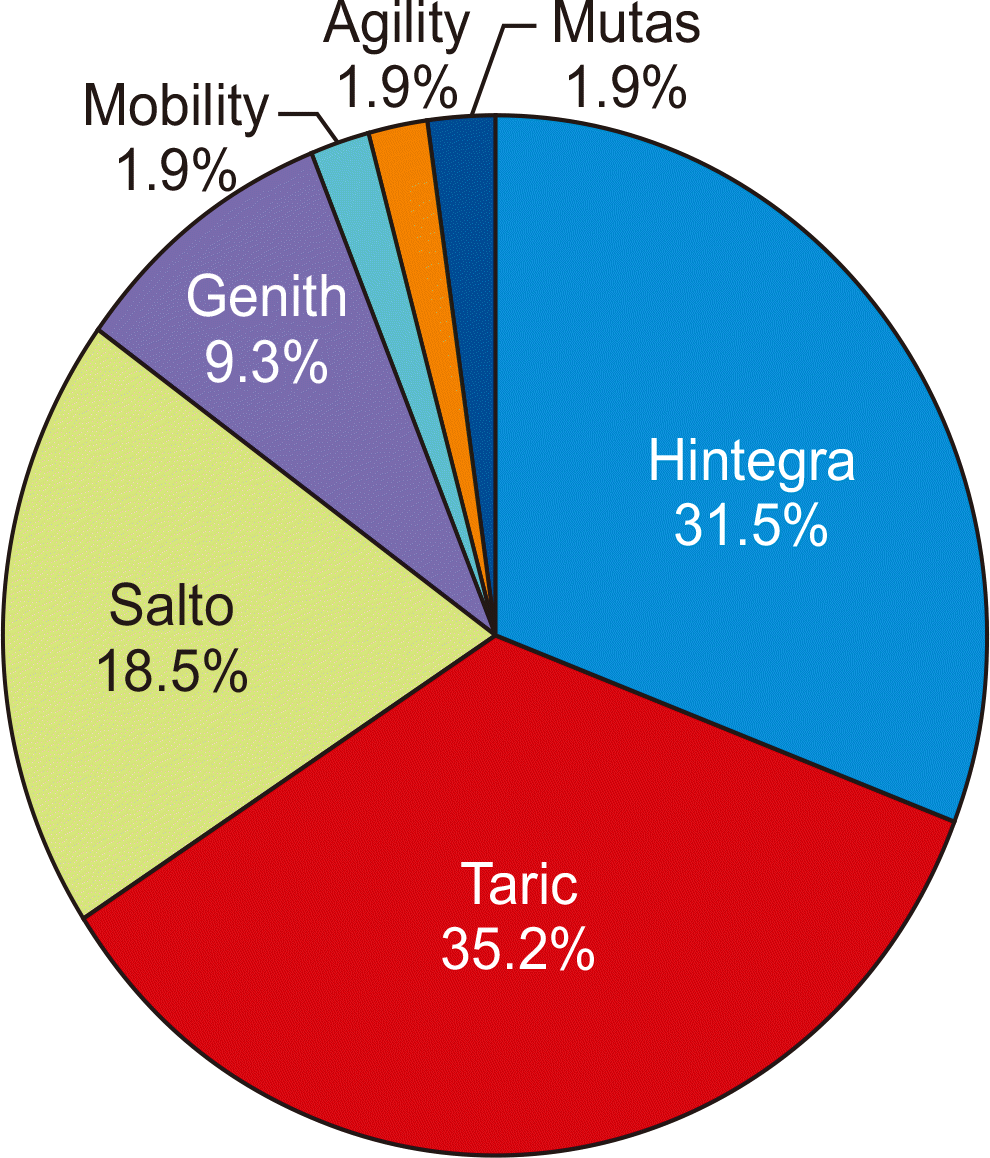
설문 답변자들의 인공관절 치환물 조사에서 설문 당시를 기준으로 최근 3년 동안 주로 사용하고 있는 기구로는 Taric® 19명(35.2%), Hintegra® 17명(31.5%), Salto® 10명(18.5%), Genith® 5명(9.3%), Mobility® 1명(1.9%), Agility® 1명(1.9%), Mutas® 1명(1.9%)인 것으로 조사되었다(Fig. 5). 2021년 현재 가장 많이 사용되는 족관절 인공관절 치환물로 응답된 Taric®은 2019년 이후에 활발히 사용되기 시작된 것으로 나타났다. 주로 사용하는 인공관절 치환물 기구가 변경된 경우, 그 주된 이유로 많은 응답자들(47명, 88.7%)이 기존 기구의 국내 공급 불안정 문제를 지적하였으며, 이전 기구와 비교한 수술 방법의 편리성이 3명(5.7%), 이전에 사용하던 기구와 연관된 합병증(cystic change, osteolysis, aseptic loosening) 문제가 2명(3.8%), 국내 환자에게 적합하지 않은 치환물의 크기(size unmatching) 문제가 2명(3.8%)에서 응답되었다.
관상면(coronal plane)상의 변형이 동반된 족관절 관절염, 특히 내반 관절염(varus ankle osteoarthritis)에서 인공관절 치환술이 가능하다고 판단하는 내반 각도는 평균 17.7도(범위 5∼35도)로 조사되었으며, 10도 이하가 12명(22.6%), 15도 이하가 11명(20.8%), 20도 이하가 21명(39.6%), 25도 이하가 4명(7.5%), 30도 이하가 4명(7.5%), 35도 이하가 1명(1.9%)이었다. 수술 후 인공관절 치환물의 수명(long-term survival)에 대해서는 6명(11.3%)이 10년 미만, 23명(43.4%)이 10∼15년, 16명(30.2%)이 15∼20년, 8명(15.1%)이 20년 이상이라고 환자들에게 설명하는 것으로 조사되었다. 인공관절 치환술을 시행하면서 느끼는 문제점으로는 국내에서 사용 가능한 치환물 선택의 제한성, 술기의 난이도, 기구의 부정확성, 의료보험 수가 문제 등이 지적되었다.
본 설문 연구는 다양한 경력과 근무 형태를 가진 대한족부족관절학회 전체 회원들을 대상으로 현재 국내에서 시행되고 있는 족관절 관절염 치료의 동향을 조사하여 보고하고 있으며, 특히 중증 관절염을 치료하는 대표적인 수술법인 관절 유합술과 인공관절 치환술의 세부 현황 및 문제점을 파악하는 데 초점을 맞추고 있다. 경중도 관절염의 치료에서는 적용 가능한 치료의 한계가 있는데 특히 관절 내 주사제는 대부분 족관절 관절염을 대상으로 한 임상실험을 근거로 하여 적응증을 인정받지 않고 슬관절 등을 기준으로만 적응증이 명시되어 사용이 제한되어 있으며, 생물학적 연골 재생치료도 사용의 제한이 있고, 족관절 인공관절 치환물 공급 불안정과 한국인 체형과의 부적합성 등 다른 나라와는 여건이 다른 부분이 있다. 따라서 본 연구는 국내 족관절 관절염 치료의 최근 경향과 문제점을 유추하고 세계적인 흐름과 비교 가능한 유용한 자료로 활용될 수 있다고 판단된다.
설문 항목 중 응답자의 50% 이상이 선택한 내용은 일반적인 경향(tendency)을 가지는 것으로 판단할 수 있다. 그러나 본 설문 조사의 결과는 설문 응답률이 전체 회원의 11.5%로 제한되어 일반적인 경향이라고 명시하기에는 부족한 측면이 있고, 족부족관절학회 회원이 아니면서 족관절 관절염을 치료하는 정형외과 의사들의 치료 경향은 반영하지 못하는 제한점이 있다. 본 설문에 응답한 회신에 한정되긴 하지만 이번 설문 결과로 보이는 양상을 요약하면 다음과 같다.
1) 관절 유합술 시 현재 가장 많이 사용되는 접근법은 전방 접근법이다.
2) 관절 유합술 시 대개 골 이식이 시행되며, 가장 일반적인 방법은 골반 자가골 이식이다.
3) 관절 유합술 후 많은 술자들이 10% 이상의 불유합률을 경험하며 평균 빈도는 10.9% 정도이다.
4) 관절 유합술 후 만족스럽지 못한 경우의 주된 이유는 불유합 또는 지연유합이다.
5) 술자들이 인공관절 치환술 기구를 변경하는 가장 주된 이유는 기존 기구의 공급 불안정 문제이다.
6) 인공관절 재치환술, 관절 유합술을 인공관절 치환술로 전환하는 수술 등은 아직 국내에서 일반적으로 널리 시행되는 수술은 아니다.
족관절 관절염 환자에 대한 치료 방법의 변화를 조사해본 결과 1980년대와 1990년대까지는 주로 보존적 치료가 시행되었으며, 이후 2000년대에는 관절 유합술이 주로 시행되었고, 2010년대부터는 인공관절 치환술이 관절 유합술에 버금가는 빈도까지 늘어났다. 현재 2020년대에는 인공관절 치환술의 선호도(33.3%)가 관절 유합술(28.1%)을 넘어선 것으로 조사되었으며 이외에도 과상부 절골술(24.0%), 관절경 수술(5.2%) 등이 활발히 시행되고 있는 것으로 나타났다. 미국의 경우 Stavrakis와 SooHoo11)의 보고에 의하면 관절 유합술의 시행 빈도는 2006년을 기점으로 점차 줄어들고 있는 추세이며, 이를 인공관절 치환술이 대체하여 그 시행 빈도가 빠르게 증가하는 추세라고 하였다.
본 설문조사에서 족관절 관절염 치료에 필요한 향후 과제로서는 히알루론산(hyaluronic acid) 관절 내 주사제의 허가, 생물학적 연골 재생치료(chondrogenesis using stem cell, collagen, bone marrow)에 대한 임상 적용 및 허가, 한국형 인공관절 치환물의 개발, 중등도 관절염에서의 치료전략 정립, 과상부 절골술의 적응증 및 장기 추시 결과 분석, 더 정확하고 편리한 인공관절 치환술 기구의 개발, 인공관절 치환물의 수명(longevity) 향상 및 재치환술 기구의 발전, 족관절 인공관절 치환술 등록 사업(total ankle arthroplasty registry)의 필요성 등이 제시되었다. 족관절 관절염의 진행 정도에 따른 표준적인 치료전략의 정립과 과학적 근거 마련, 의료보험 인정 및 적응증 확대, 한국인의 체형에 최적화된 인공관절 치환물의 개발 등을 위해 학회 차원의 지속적인 관심과 노력이 필요하리라 생각된다.
본 연구의 제한점으로는 첫째, 응답자가 각 소속 병원의 객관적인 통계자료에 근거하기보다는 본인의 경험과 기억에 의존하여 답변을 제출한 것이므로, 수집된 데이터의 정확성에 부족함(insufficient accuracy)이 있을 수 있다. 따라서 세부적인 수치나 백분율보다는 국내에서 현재 사용되고 있는 족관절 관절염 치료 방법들의 추세를 파악하는 참고 자료 정도로 활용 범위를 제한할 필요가 있다. 둘째, 웹(구글 드라이브) 기반으로 이루어진 본 설문조사의 최종 응답률은 11.5% 로서 총 550명 중 63명에서만 설문이 완료되어, 수집된 데이터의 대표성에 부족함(insufficient representativeness)이 있다. 족관절 관절염은 모든 정형외과 의사가 접할 수 있는 흔한 질환이며, 설문 조사가 의뢰되었던 대한족부족관절학회 회원 이외에도 족관절 관절염 환자를 진료하는 많은 정형외과 의사들이 있으므로 전체 국내 치료 경향을 반영한다고 하기에는 부족함이 있다. 다만 본 설문 연구에서 중점을 둔 중증 족관절 관절염의 수술적 치료는 족부와 족관절을 세부 전공으로 가지고 있는 대한족부족관절학회 회원들에 의해 주로 시행되므로, 전반적인 주요 추세를 반영한다고 할 수 있을 것이다.
REFERENCES
1. Gougoulias N, Khanna A, Maffulli N. 2010; How successful are current ankle replacements?: a systematic review of the literature. Clin Orthop Relat Res. 468:199–208. doi: 10.1007/s11999-009-0987-3. DOI: 10.1007/s11999-009-0987-3. PMID: 19618248. PMCID: PMC2795846.

2. Guyer AJ, Richardson G. 2008; Current concepts review: total ankle arthroplasty. Foot Ankle Int. 29:256–64. doi: 10.3113/FAI.2008.0256. DOI: 10.3113/FAI.2008.0256. PMID: 18315988.

3. Nunley JA, Adams SB, Easley ME, DeOrio JK. 2019; Prospective randomized trial comparing mobile-bearing and fixed-bearing total ankle replacement. Foot Ankle Int. 40:1239–48. doi: 10.1177/1071100719879680. DOI: 10.1177/1071100719879680. PMID: 31561727.

4. Zaidi R, Cro S, Gurusamy K, Siva N, Macgregor A, Henricson A, et al. 2013; The outcome of total ankle replacement: a systematic review and meta-analysis. Bone Joint J. 95(B):1500–7. doi: 10.1302/0301-620X.95B11.31633. DOI: 10.1302/0301-620X.95B11.31633. PMID: 24151270.
5. Hintermann B, Valderrabano V. 2003; Total ankle replacement. Foot Ankle Clin. 8:375–405. doi: 10.1016/s1083-7515(03)00015-9. DOI: 10.1016/S1083-7515(03)00015-9.

6. Ahmad J, Raikin SM. 2008; Ankle arthrodesis: the simple and the complex. Foot Ankle Clin. 13:381–400. viii doi: 10.1016/j.fcl.2008.04.007. DOI: 10.1016/j.fcl.2008.04.007. PMID: 18692006.

7. Morash J, Walton DM, Glazebrook M. 2017; Ankle arthrodesis versus total ankle arthroplasty. Foot Ankle Clin. 22:251–66. doi: 10.1016/j.fcl.2017.01.013. DOI: 10.1016/j.fcl.2017.01.013. PMID: 28502347.

8. Pedowitz DI, Kane JM, Smith GM, Saffel HL, Comer C, Raikin SM. 2016; Total ankle arthroplasty versus ankle arthrodesis: a comparative analysis of arc of movement and functional outcomes. Bone Joint J. 98(B):634–40. doi: 10.1302/0301-620X.98B5.36887. DOI: 10.1302/0301-620X.98B5.36887. PMID: 27143734.
9. Singer S, Klejman S, Pinsker E, Houck J, Daniels T. 2013; Ankle arthroplasty and ankle arthrodesis: gait analysis compared with normal controls. J Bone Joint Surg Am. 95:e191(1-10). doi: 10.2106/JBJS.L.00465. DOI: 10.2106/JBJS.L.00465. PMID: 24352777.
10. Cody EA, Scott DJ, Easley ME. 2018; Total ankle arthroplasty: a critical analysis review. JBJS Rev. 6:e8. doi: 10.2106/JBJS.RVW.17.00182. DOI: 10.2106/JBJS.RVW.17.00182. PMID: 30153245.
11. Stavrakis AI, SooHoo NF. 2016; Trends in complication rates following ankle arthrodesis and total ankle replacement. J Bone Joint Surg Am. 98:1453–8. doi: 10.2106/JBJS.15.01341. DOI: 10.2106/JBJS.15.01341. PMID: 27605689.





 PDF
PDF Citation
Citation Print
Print



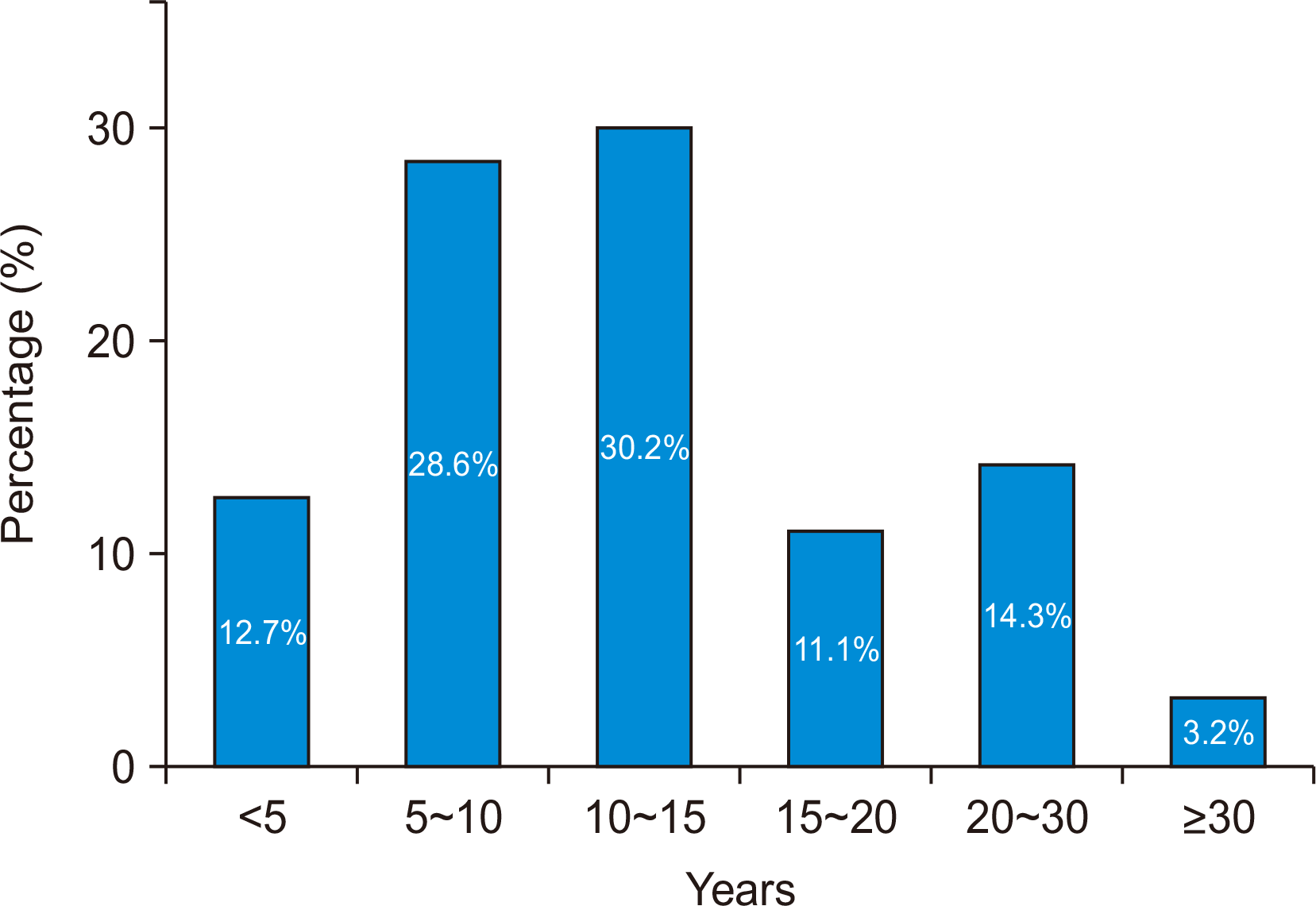
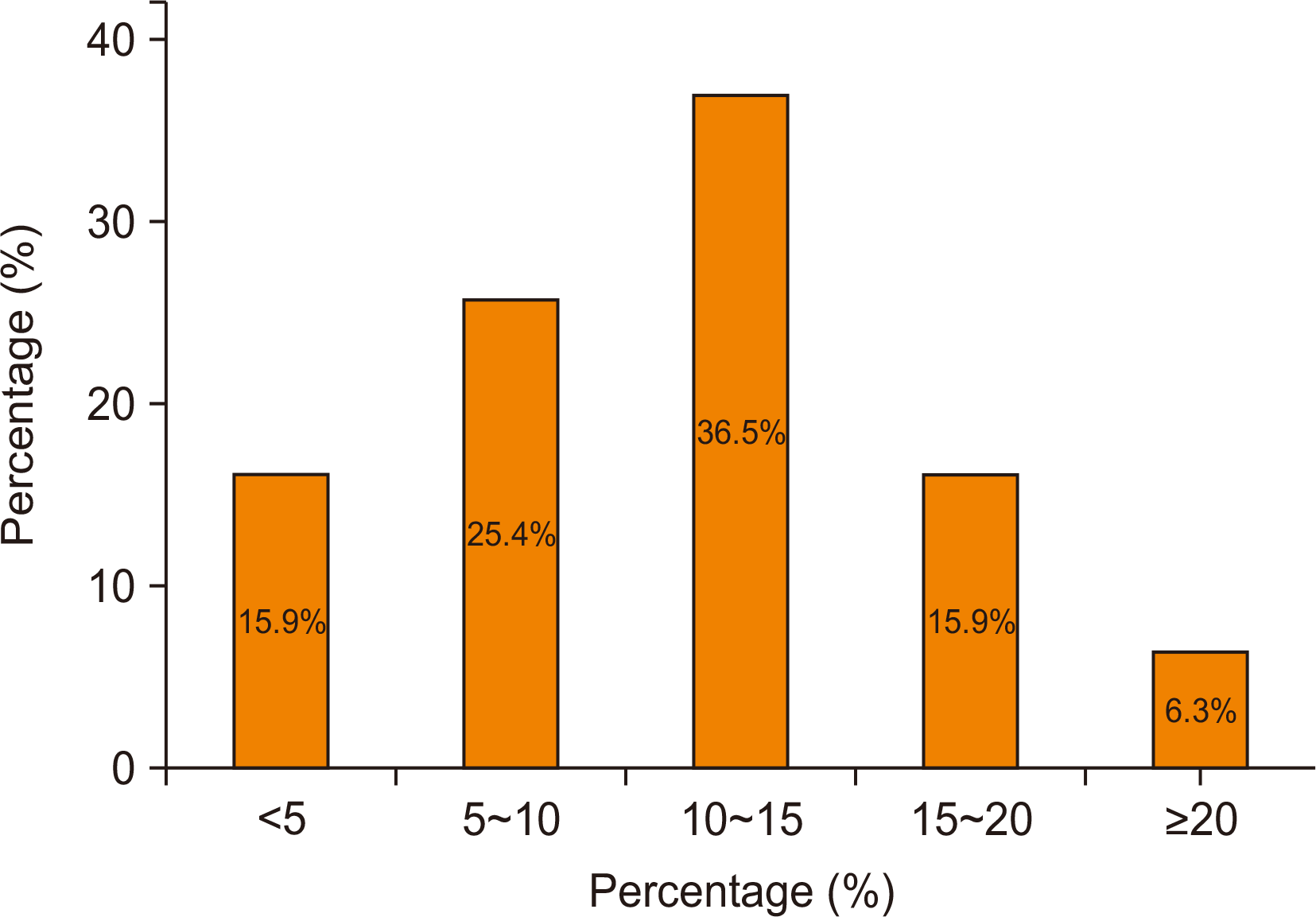
 XML Download
XML Download