2. Writing Committee Members. Yancy CW., Jessup M., Bozkurt B., Butler J., Casey DE Jr, et al. American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. Circulation. 2013. 128:e240–327.
3. Rubler S., Dlugash J., Yuceoglu YZ., Kumral T., Branwood AW., Grishman A. New type of cardiomyopathy associated with diabetic glomerulosclerosis. Am J Cardiol. 1972. 30:595–602.

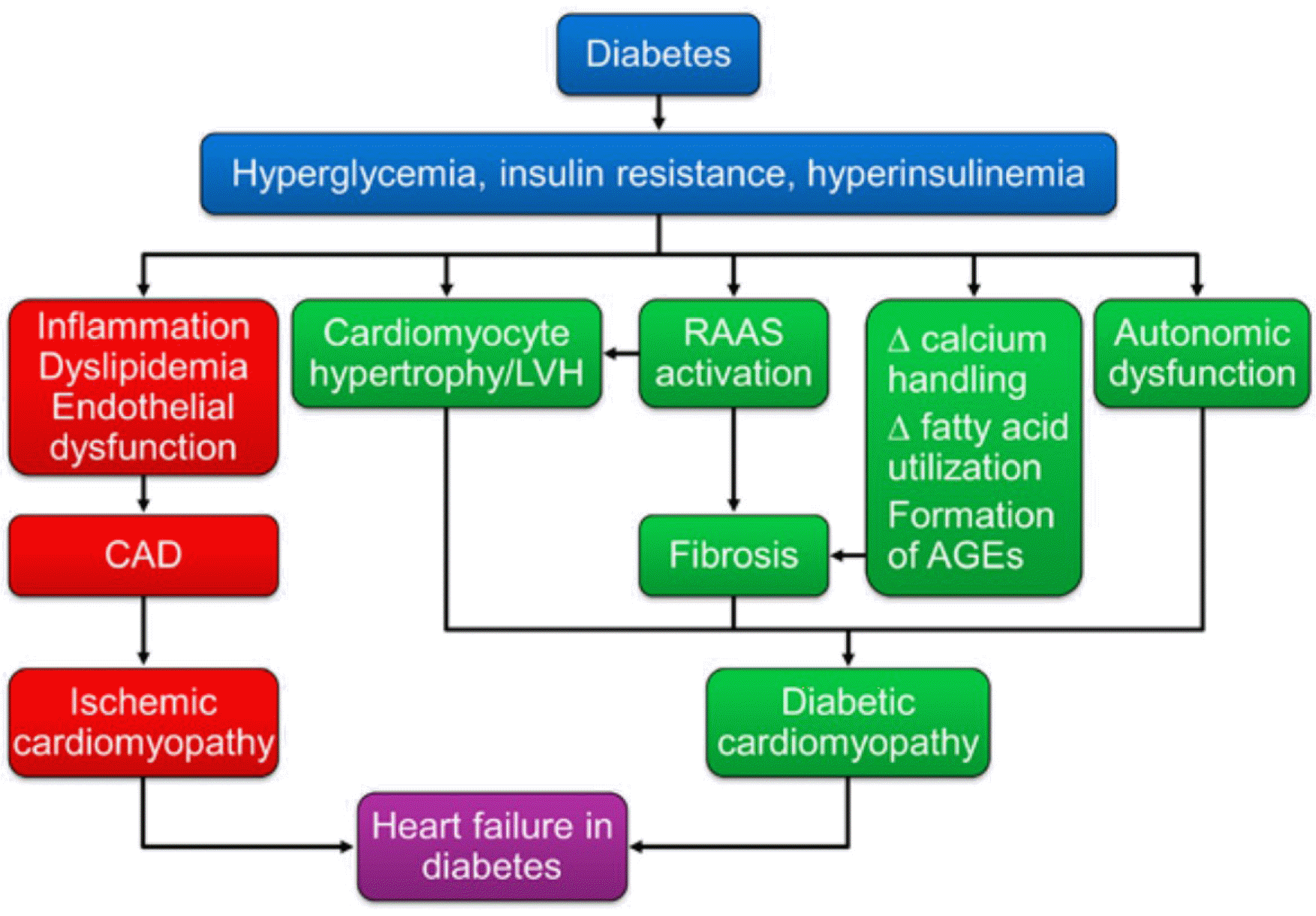
4. Lehrke M., Marx N. Diabetes mellitus and heart failure. Am J Cardiol. 2017. 120(1S):S37–47.
5. Borghetti G., von Lewinski D., Eaton DM., Sourij H., Houser SR., Wallner M. Diabetic cardiomyopathy: current and future therapies. Beyond glycemic control. Front Physiol. 2018. 9:1514.


6. Kenny HC., Abel ED. Heart failure in type 2 diabetes mellitus. Circ Res. 2019. 124:121–41.


7. Stratton IM., Adler AI., Neil HA., Matthews DR., Manley SE., Cull CA, et al. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study. BMJ. 2000. 321:405–12.
8. Held C., Gerstein HC., Yusuf S., Zhao F., Hilbrich L., Anderson C, et al. ONTARGET/TRANSCEND Investigators. Glucose levels predict hospitalization for congestive heart failure in patients at high cardiovascular risk. Circulation. 2007. 115:1371–5.

9. Rhee EJ., Kwon H., Park SE., Han KD., Park YG., Kim YH, et al. Associations among obesity degree, glycemic status, and risk of heart failure in 9,720,220 Korean adults. Diabetes Metab J. 2020. 44:592–601.
10. Rørth R., Jhund PS., Mogensen UM., Kristensen SL., Petrie MC., Køber L, et al. Risk of incident heart failure in patients with diabetes and asymptomatic left ventricular systolic dysfunction. Diabetes Care. 2018. 41:1285–91.

11. Nichols GA., Hillier TA., Erbey JR., Brown JB. Congestive heart failure in type 2 diabetes: prevalence, incidence, and risk factors. Diabetes Care. 2001. 24:1614–9.

12. Seferović PM., Petrie MC., Filippatos GS., Anker SD., Rosano G., Bauersachs J, et al. Type 2 diabetes mellitus and heart failure: a position statement from the Heart Failure Association of the European Society of Cardiology. Eur J Heart Fail. 2018. 20:853–72.
13. Kristensen SL., Mogensen UM., Jhund PS., Petrie MC., Preiss D., Win S, et al. Clinical and echocardiographic characteristics and cardiovascular outcomes according to diabetes status in patients with Heart Failure and Preserved Ejection Fraction: a report from the I-Preserve trial (Irbesartan in Heart Failure With Preserved Ejection Fraction). Circulation. 2017. 135:724–35.

14. MacDonald MR., Petrie MC., Varyani F., Ostergren J., Michelson EL., Young JB, et al. CHARM Investigators. Impact of diabetes on outcomes in patients with low and preserved ejection fraction heart failure: an analysis of the Candesartan in Heart failure: Assessment of Reduction in Mortality and morbidity (CHARM) programme. Eur Heart J. 2008. 29:1377–85.

15. Gerstein HC., Swedberg K., Carlsson J., McMurray JJ., Michelson EL., Olofsson B, et al. CHARM Program Investigators. The hemoglobin A1c level as a progressive risk factor for cardiovascular death, hospitalization for heart failure, or death in patients with chronic heart failure: an analysis of the Candesartan in Heart failure: Assessment of Reduction in Mortality and Morbidity (CHARM) program. Arch Intern Med. 2008. 168:1699–704.

16. Matsue Y., Suzuki M., Nakamura R., Abe M., Ono M., Yoshida S, et al. Prevalence and prognostic implications of pre-diabetic state in patients with heart failure. Circ J. 2011. 75:2833–9.

17. Preiss D., Zetterstrand S., McMurray JJ., Ostergren J., Michelson EL., Granger CB, et al. Candesartan in Heart Failure Assessment of Reduction in Mortality and Morbidity Investigators. Predictors of development of diabetes in patients with chronic heart failure in the Candesartan in Heart Failure Assessment of Reduction in Mortality and Morbidity (CHARM) program. Diabetes Care. 2009. 32:915–20.


18. Preiss D., van Veldhuisen DJ., Sattar N., Krum H., Swedberg K., Shi H, et al. Eplerenone and new-onset diabetes in patients with mild heart failure: results from the Eplerenone in Mild Patients Hospitalization and Survival Study in Heart Failure (EMPHASIS-HF). Eur J Heart Fail. 2012. 14:909–15.

19. Tousoulis D., Oikonomou E., Siasos G., Stefanadis C. Diabetes mellitus and heart failure. Eur Cardiol. 2014. 9:37–42.


20. Devereux RB., Roman MJ., Paranicas M., O'Grady MJ., Lee ET., Welty TK, et al. Impact of diabetes on cardiac structure and function: the strong heart study. Circulation. 2000. 101:2271–6.

21. Levelt E., Mahmod M., Piechnik SK., Ariga R., Francis JM., Rodgers CT, et al. Relationship between left ventricular structural and metabolic remodeling in type 2 diabetes. Diabetes. 2016. 65:44–52.

22. Falcão-Pires I., Hamdani N., Borbély A., Gavina C., Schalkwijk CG., van der Velden J, et al. Diabetes mellitus worsens diastolic left ventricular dysfunction in aortic stenosis through altered myocardial structure and cardiomyocyte stiffness. Circulation. 2011. 124:1151–9.
23. Jia G., DeMarco VG., Sowers JR. Insulin resistance and hyperinsulinaemia in diabetic cardiomyopathy. Nat Rev Endocrinol. 2016. 12:144–53.

24. Dunlay SM., Givertz MM., Aguilar D., Allen LA., Chan M., Desai AS, et al. American Heart Association Heart Failure and Transplantation Committee of the Council on Clinical Cardiology; Council on Cardiovascular and Stroke Nursing; and the Heart Failure Society of America. Type 2 diabetes mellitus and heart failure: a scientific statement from the American Heart Association and the Heart Failure Society of America: this statement does not represent an update of the 2017 ACC/AHA/HFSA heart failure guideline update. Circulation. 2019. 140:e294–324.
25. Sharma A., Cooper LB., Fiuzat M., Mentz RJ., Ferreira JP., Butler J, et al. Antihyperglycemic therapies to treat patients with heart failure and diabetes mellitus. JACC Heart Fail. 2018. 6:813–22.

26. Elder DH., Singh JS., Levin D., Donnelly LA., Choy AM., George J, et al. Mean HbA1c and mortality in diabetic individuals with heart failure: a population cohort study. Eur J Heart Fail. 2016. 18:94–102.

27. Aguilar D., Bozkurt B., Ramasubbu K., Deswal A. Relationship of hemoglobin A1C and mortality in heart failure patients with diabetes. J Am Coll Cardiol. 2009. 54:422–8.


28. Singh S., Loke YK., Furberg CD. Thiazolidinediones and heart failure: a teleo-analysis. Diabetes Care. 2007. 30:2148–53.

29. Inzucchi SE., Masoudi FA., McGuire DK. Metformin in heart failure. Diabetes Care. 2007. 30:e129.
30. Eurich DT., Weir DL., Majumdar SR., Tsuyuki RT., Johnson JA., Tjosvold L, et al. Comparative safety and effectiveness of metformin in patients with diabetes mellitus and heart failure: systematic review of observational studies involving 34,000 patients. Circ Heart Fail. 2013. 6:395–402.

31. BARI 2D Study Group. Frye RL., August P., Brooks MM., Hardison RM., Kelsey SF, et al. A randomized trial of therapies for type 2 diabetes and coronary artery disease. N Engl J Med. 2009. 360:2503–15.


32. Rosenstock J., Kahn SE., Johansen OE., Zinman B., Espeland MA., Woerle HJ, et al. CAROLINA Investigators. Effect of linagliptin vs glimepiride on major adverse cardiovascular outcomes in patients with type 2 diabetes: the CAROLINA randomized clinical trial. JAMA. 2019. 322:1155–66.


33. Roumie CL., Min JY., D'Agostino McGowan L., Presley C., Grijalva CG., Hackstadt AJ, et al. Comparative safety of sulfonylurea and metformin monotherapy on the risk of heart failure: a cohort study. J Am Heart Assoc. 2017. 6:e005379.
34. Scirica BM., Bhatt DL., Braunwald E., Steg PG., Davidson J., Hirshberg B, et al. SAVOR-TIMI 53 Steering Committee and Investigators. Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus. N Engl J Med. 2013. 369:1317–26.

35. Liu D., Jin B., Chen W., Yun P. Dipeptidyl peptidase 4 (DPP-4) inhibitors and cardiovascular outcomes in patients with type 2 diabetes mellitus (T2DM): a systematic review and meta-analysis. BMC Pharmacol Toxicol. 2019. 20:15.


36. Zelniker TA., Wiviott SD., Raz I., Im K., Goodrich EL., Bonaca MP, et al. SGLT2 inhibitors for primary and secondary prevention of cardiovascular and renal outcomes in type 2 diabetes: a systematic review and meta-analysis of cardiovascular outcome trials. Lancet. 2019. 393:31–9.

37. Yancy CW., Jessup M., Bozkurt B., Butler J., Casey DE Jr., Colvin MM, et al. 2017 ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology/American Heart Association Task Force on clinical practice guidelines and the Heart Failure Society of America. Circulation. 2017. 136:e137–61.
38. Packer M., Anker SD., Butler J., Filippatos G., Pocock SJ., Carson P, et al. EMPEROR-Reduced Trial Investigators. Cardiovascular and renal outcomes with empagliflozin in heart failure. N Engl J Med. 2020. 383:1413–24.

39. McMurray JJV., Solomon SD., Inzucchi SE., Køber L., Kosiborod MN., Martinez FA, et al. DAPA-HF Trial Committees and Investigators. Dapagliflozin in patients with heart failure and reduced ejection fraction. N Engl J Med. 2019. 381:1995–2008.

40. Zannad F., Ferreira JP., Pocock SJ., Anker SD., Butler J., Filippatos G, et al. SGLT2 inhibitors in patients with heart failure with reduced ejection fraction: a meta-analysis of the EMPEROR-Reduced and DAPA-HF trials. Lancet. 2020. 396:819–29.

41. Drucker DJ. The cardiovascular biology of glucagon-like peptide-1. Cell Metab. 2016. 24:15–30.

42. Kristensen SL., Rørth R., Jhund PS., Docherty KF., Sattar N., Preiss D, et al. Cardiovascular, mortality, and kidney outcomes with GLP-1 receptor agonists in patients with type 2 diabetes: a systematic review and meta-analysis of cardiovascular outcome trials. Lancet Diabetes Endocrinol. 2019. 7:776–85.

43. American Diabetes Association. 9. Pharmacologic approaches to glycemic treatment: Standards of Medical Care in Diabetes-2020. Diabetes Care. 2020. 43(Suppl 1):S98–110.
44. Cosentino F., Grant PJ., Aboyans V., Bailey CJ., Ceriello A., Delgado V, et al. ESC Scientific Document Group. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2020. 41:255–323.