서론
본론
1. 영양판정(Nutrition Assessment)
1) 해당 환자의 병력, 사회력, 약물, 생화학적 검사자료, 신체검사자료, 식사력 조사자료를 수집한다.
2) 환자의 CGMS 데이터를 확인 시 혈당관리 목표(Fig. 1) [4]를 참조하여 혈당 조절 상태를 판정한다.
3) Time in range (TIR), 저혈당 유무, 혈당 변동을 확인하고 혈당패턴과 식사기록을 비교하여 문제되는 식습관을 확인한다.
4) 식사력 조사 시 식후혈당에 큰 영향을 미치는 탄수화물 섭취에 초첨을 맞추되 탄수화물 섭취량은 영양성분표시나 식품교환표, 책자 등을 활용하여 계산할 수 있다(Fig. 2). 추가로 영향을 줄 수 있는 단백질, 지방에 대한 평가도 이루어져야 한다.
5) 환자의 신체계측치, 활동 정도 등을 확인하고 실천가능 정도를 확인하여 영양요구량을 결정한다.
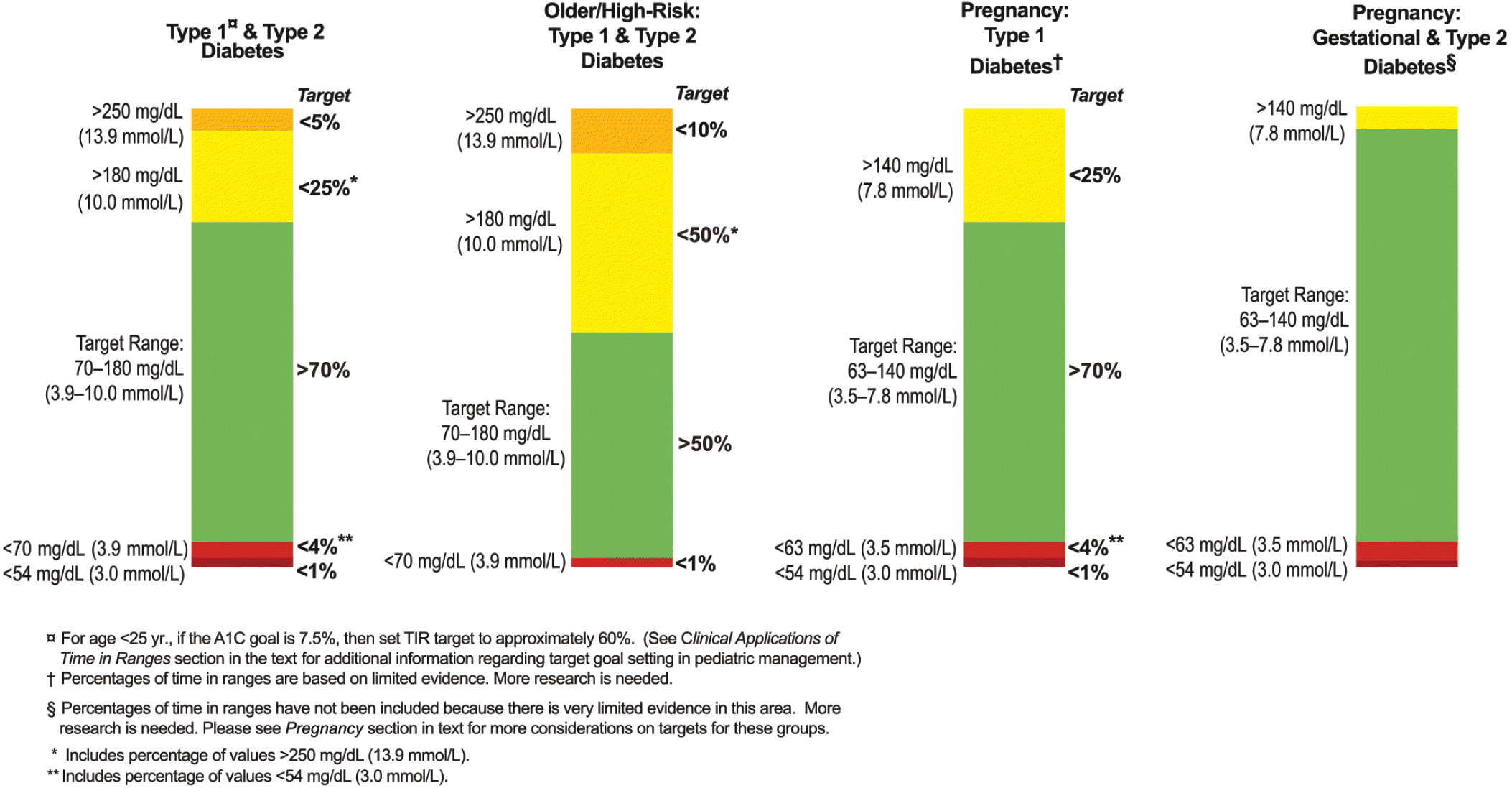 | Fig. 1.Continuous glucose monitoring-based targets for different diabetes populations. Adapted from the article of Battelino et al. (Diabetes Care 2019;42:1593–603) [4] with original copyright holder's permission. |
2. 영양진단(Nutrition Diagnosis)
1) 혈당관리에 있어서 영양적으로 개선할 수 있는 문제를 규명한다.
2) 영양문제와 이에 대한 근본적인 원인, 또한 이를 뒷받침할 징후ㆍ증상을 파악하다. 이를 토대로 영양문제를 개선하거나 징후ㆍ증상을 경감시키기 위한 영양중재를 계획한다[6]. 예로, 식전 혈당은 목표혈당을 유지하였으나 식후 1∼2시간 후에 혈당이 목표 범위를 초과하는 경우에는 탄수화물 섭취 과다가 원인인지, 단순당 섭취를 포함한 식사구성의 개선이 필요한지를 확인한다. 또한 식전 저혈당이 반복적으로 관찰되고 이에 대한 부적절한 대처 후 오히려 고혈당이 문제된다 면, 규칙적인 식사가 이루어지고 있는지, 저혈당 시 대처가 제대로 이루어지고 있는지 등 원인을 확인하는 것이 필요하다.
3. 영양중재(Nutrition Intervention)
1) 영양문제의 원인을 개선하거나 제거하는 방향으로 교육이나 상담이 이루어져야 한다.
-
2) 저혈당이 관찰될 경우, 저혈당이 반복되는 시간대나 식사패턴을 확인하고 저혈당의 원인을 파악한 뒤 저혈당 예방과 대처에 대한 교육과 상담이 우선적으로 이루어지도록 한다(Fig. 3) [7]. 예로, 저혈당의 원인으로 불규칙한 식사가 문제인 경우, 약이나 인슐린 작용 시간 등을 고려하여 규칙적인 식사에 대한 교육이 이루어져야 한다. 또한 식사구성이 탄수화물 위주로 반찬 없이 단조로울 경우 또는 단순당질식품 섭취 후에는 혈당변동이 커서 식후 고혈당 이후 혈당의 빠른 감소로 식전 저혈당이 문제되는 경우에는 균형 잡힌 식사를 권장할 필요가 있다. 뿐만 아니라 저혈당 시 올바른 대처방법에 대한 교육이 필요하다.
■ Real time CGMS를 이용 시 저혈당 대처를 할 때 고려사항CGMS의 센서는 세포 주변 간질액의 포도당을 측정하므로, 실제의 혈당값보다 5∼15분 지연된 변화를 보인다. 따라서 혈당이 급격히 상승하거나 떨어질 때는 정확도에 영향을 줄 수 있으므로 저혈당 대처 15분 후에는 자가혈당 측정이 필요하다[8].추세 화살표는 혈당이 얼마나 빠르게 상승 또는 하락하는지 그 속도와 방향을 보여준다. 혈당수치가 15∼30분에 어떻게 변화될지를 알려주어 저혈당과 고혈당을 미리 대처할 수 있다. 저혈당(70 mg/dL 이하) 대처 시 단순 당질 15∼20 g을 섭취해야 하지만 추세 화살표가 아래로 하나씩 늘어날 때마다 혈당이 떨어지는 추세이므로 추가로 더 섭취해야 한다[9]. 3) 혈당패턴을 확인 시 식후 고혈당이 반복적으로 관찰될 경우에는 혈당상승에 영향을 줄 수 있는 식사 관련 인자를 파악하고 식행동 변화, 적정 탄수화물 섭취를 위한 식사계획, 균형식에 대한 교육 및 상담을 시행한다. 식후 혈당에 주 영향을 주는 영양소는 탄수화물이지만, 단백질과 지방 섭취량이 많았다면 이후 혈당변동에 영향을 줄 수 있고, 인슐린 치료를 하는 경우에는 식후 혈당상황에 따라 추가 인슐린이 필요할 수도 있다[10].
4) 영양문제 개선을 위해서 환자와 실천 가능한 목표를 세우고 실천을 격려한다.
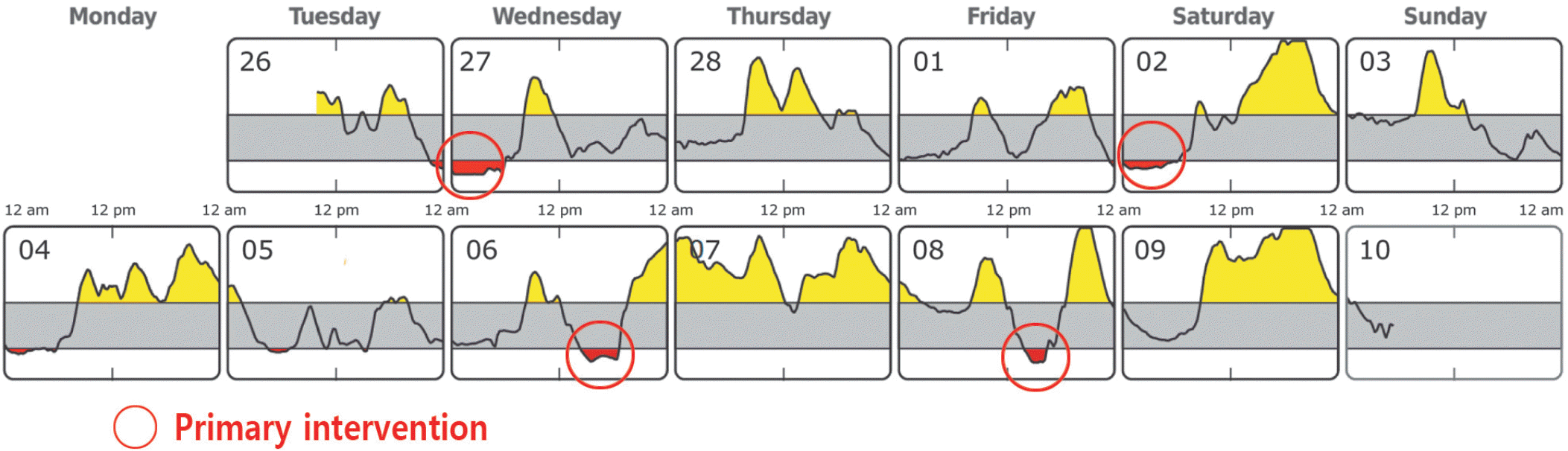 | Fig. 3.Daily Glucose profile. Adapted and modified from the article of Johnson et al. (Diabetes Technol Ther 2019;21(S2):S217–25) [7] with original copyright holder's permission. |




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download