Abstract
견관절 인공관절 성형술의 빈도가 빠른 속도로 증가함에 따라 일차적 인공관절 성형술과 관련된 다양한 형태의 합병증이 발생하고, 이로 인해 재치환술 역시 증가하고 있는 추세이다. 견관절 인공관절 재치환술은 여러 원인에 의해 발생되는 것으로 알려져 있는데 일차적 인공관절 성형술 후 나타난 회전근 개 파열, 관절와 상완 관절의 불안정성, 관절와 또는 상완골 치완물의 해리, 인공 치환물의 실패, 치환물 주위 골절, 감염 등이 있다. 재치환술은 술기적으로 어려운 과제이다. 실패한 견관절 인공관절 성형술은 해결할 수 있는 외과적 선택이 많지 않다. 특히 관절와 골 결손 또는 봉합 불가능한 회전근 개 파열이 있는 경우에는 더욱 어렵다. 또한 재치환술의 결과는 일차적 성형술의 결과에 비해 항상 좋지 않다. 결국 외과의는 수술을 결정하기 전에 일차적 인공관절 성형술이 실패한 원인을 잘 파악하여야 한다. 따라서 본 논문에서는 실패한 일차적 인공관절 성형술 후 재치환술의 적응증에 대해 살펴보고 실패의 원인에 따른 재치환술의 술기에 대해 논의하고자 한다.
초록
The rapidly increasing rate of shoulder arthroplasty is certain to increase the number of revision arthroplasties because of parallel increases in complication numbers. It has been widely reported that the causes of revision shoulder arthroplasty include rotator cuff deficiency, instability, glenoid or humeral component loosening, implant failure, periprosthetic fracture, and infection. Revision arthroplasty can be technically challenging, and surgical options available for failed shoulder arthroplasty are limited, especially in patients with glenoid bone loss or an irreparable rotator cuff tear. Furthermore, the outcomes of revision arthroplasty are consistently inferior to those of primary arthroplasty. Accordingly, surgical decision making requires a good understanding of the etiology of failure. Here, we provide a review of indications of revision arthroplasty and of the surgical techniques used by failure etiology.
견관절의 회전근 개 질환이나 퇴행성 질환이 최근 빠른 속도로 증가함에 따라 견관절 인공관절 성형술이 점차적으로 증가하고 있으며 이에 따른 합병증으로 인해 재치환술이 요구되는 경우도 종종 발생하게 된다. 일부 학자들에 의해 견관절 인공관절 성형술 후 5년 생존율은 92%, 10년 생존율은 88%로 보고되고 있다.1)
일차적 인공관절 성형술 후 재치환술은 여러 원인에 의해 발생하게 되며 폴리에틸렌 마모, 치환물의 재질이나 해부학적 디자인의 문제, 치환술의 크기와 위치 선택의 잘못, 연부조직의 손상이나 결손, 경험 부족에 의한 기술적 문제 등 그 원인이 다양하고 동일하지 않아 이에 따른 치료 방침을 정하는 데 어려움이 많다. 따라서 재치환술 시행 시 복합적 요인을 고려하여 이를 결정하여야 한다. 일차적 인공관절 성형술의 실패는 임상적 증상보다 방사선적 변화가 먼저 나타나는 경우가 흔하며 성형술의 실패의 원인에 따라서도 증상이나 방사선 소견이 다양하여 재치환술 여부나 시기를 결정하기 위해서는 통증, 기능 소실, 명백한 병리 소견이 있어야 한다.23) 따라서 본 논문은 실패한 견관절 인공관절 성형술 후 재치환술의 적응증 및 각각의 원인에 따른 술기에 대해 논의하고자 한다.
일차 견관절 인공관절 성형술 후 실패의 주된 원인은 크게 연부조직 결손, 골조직 결손, 치환물 마모, 감염으로 분류할 수 있다.14) 이 중 상완골 반 관절 성형술 후 재치환술의 흔한 원인은 관절와 마모에 따른 관절염으로 관절와 파괴가 진행되어 불량한 결과를 보일 경우 전치환으로의 전환이 통증을 완화시키는 최선의 방법이다(Fig. 1).5) 또한 골절 치료로 상완골반 관절 성형술을 시행 시결절부 불유합, 부정 유합, 골 흡수가 실패의 흔한 원인이다
견관절 인공관절 성형술 후 재치환술의 가장 흔한 원인은 치환물의 해리이며 관절와 치환물이 상완골 두 치환물보다 더 흔히 발생한다(Fig. 2).6) 관절와 치환물의 재치환술의 적응증은 동통성 해리, 비정상 위치, 불안정성을 야기시키는 치환물의 마모 등이 있다. 반면에 상완골 치환물의 해리는 상완골 치환물 주변에 방사선적 변화가 많이 발생함에도 불구하고 상완골 치환물의 해리가 재수술의 원인이 되는 경우는 흔치 않다.78)
견관절 인공관절 성형술 후 초기 재치환술 및 상완골 반 관절 성형술 후 재치환의 가장 흔한 원인으로는 불안정성이 있다(Fig. 3). 불안정성이 존재하면 관절 강직, 회전근 개 파열, 관절와 해리, 상완골 해리, 그리고 폴리에틸렌 마모 등으로 인한 광범위 골 흡수 등이 발생하여 재치환술이 필요할 수밖에 없으며, 상완골 두 전방 탈구, 견갑하건의 파열, 관절와 해리는 전치환 후 발생할 수 있는 심각한 삼징후로 여겨진다. 회전근 개 파열 관절병증으로 인해 반 관절 성형술을 시행한 경우 상부 불안정성이 발생할 수 있으며 이러한 경우 종종 나타나는 동통과 운동 제한은 심한 일상생활의 장해를 초래할 수 있다. 징후가 심한 경우 재수술적 치료로 역행성 치환술로의 전환을 고려하여야 한다. 재치환술의 다른 적응증으로는 치환물의 부정위치, 치환물 주위 골절, 감염 등이 있다. 특히 치환술 후 감염은 재치환술을 고려하게 하는 가장 심각한 합병증 중 하나로 여겨진다.9)
봉합이 불가능한 회전근 개 광범위 파열이 있는 경우 인공관절 성형술로의 재치환은 금기시되고 있다. 회전근 개 파열로 인해 상완골 두 치환물을 관절와 중심에 유지하기 어려워 흔들 목마 현상이 발생하고 관절와 해리를 유발하게 된다. 만일 인공관절 성형술 후 관절와 해리가 발생된 경우에는 상완골 반 성형술을 고려할 수 있으나 관절와 골이 충분하거나 관절와 구면에서 관절와 치환물의 기저판이 고정될 수 있다면 역행성 치환술로 전환할 수 있다.10)
단순 방사선 사진과 전산화 단층 촬영을 통해 치환물의 해리나 침강 정도, 관절와 치환물의 경사나 상완골 치환물의 후경사를 확인하고 관절와 골 소실의 위치나 정도, 견갑골의 깊이를 파악한다. 양측 상완골의 단층 촬영을 통해 상완골 치환물의 높이와 침강 정도를 측정한다. 관절와나 상완골 골 소실의 정도에 따라 골 이식을 시행하여야 하므로 자가 해면골이나 피질-해면골 공여부를 준비하여야 한다. 근전도와 신경 전도 검사는 재치환술 전에 근육 및 신경의 상태를 파악하고 예후를 판정하는 데 도움이 될 수 있다.
재치환술을 시행 시 재치환할 치환물의 선택은 매우 중요하다. 해부학적 인공관절 성형술 후 관절와 치환물의 이완이 있으나 회전근 개가 온전한 경우에는 관절와에 골이식과 함께 치환물을 교체하면 된다(Fig. 4). 회전근 개 파열이 있어 상완골 두 치환물이 회전 중심축을 유지하지 못할 경우에는 역행성 치환술로 전환하여야 한다(Fig. 5).1617) 역행성 인공관절 치환술 후 관절와 치환물의 이완이 있으나 관절와 골 결손이 골 이식으로 재건될 수 있다면 새로운 관절와 기저판으로 교체하면 되나 관절와 골 결손이 심하여 관절와 재건이 어려운 경우에는 상완골 두 반치환물로 교체하여야 한다.1618)
환자를 30도 각도로 해변 의자 자세를 유지하고 환측의 팔을 자유롭게 움직일 수 있도록 지지대를 설치한다. 피부 절개는 삼각 대흉근간 도달법을 이용한다. 인공관절 성형술이 실패한 대부분의 경우 삼각 대흉근 간격이 유착되어 있으므로 오구돌기 첨부를 촉지하여 조심스럽게 박리를 시행한다(Fig. 6). 관절 강직 및 연부조직 유착이 심하므로 견봉하와 삼각근하 공간을 유착된 반흔 조직으로부터 유리한 후 연합 건을 찾아 박리하여 내측으로 견인하여 공간을 확보한다. 오구 견봉 인대는 상완골 치환물의 전상방 전위를 막아주기 때문에 최소한의 절개만 시행한다. 견갑하건을 결절부로부터 절개하여 박리하고 하 관절막을 상완골으로부터 유리한다. 이때 액와 신경을 촉지하여 신경 손상에 주의하여야 한다. 상완골 치환물을 관절와로부터 탈구시켜 신전하면서 관절내 유착된 반흔 조직을 유리하고 상완골을 충분히 노출시킨다.
상완골 치환물은 제거를 용이하게 하기 위해 유연하면서도 단단한 절골기를 사용하거나 초음파 시멘트 제거 시스템 등을 이용하여 근위 고정을 해리시킨 후 타격 쇠망치가 부착된 기구로 상완골 치완물의 스템을 잡고 치환물을 적출한다.
상완골 치환물이 원위부에서 고정이 견고하다면 치환물을 적출하기 위해 쇠망치로 무리하게 상완골 치환물을 가격하면 상완골 간부에 분쇄골절이 발생할 수 있다. 이 경우에는 측면 절개 연마기(side cutting saw)를 이용하여 상완골 간부의 이두 구 바로 외측부에 선상으로 절골을 하거나 창문 형식으로 절골을 시행한 후 Midas Rex와 같은 고속 연마기를 이용하여 골 시멘트를 제거하면 치환물을 적출하기 용이해진다(Fig. 7).19) 상완골 재치환 시 긴 상완골 치환물을 사용하여 치환물 하단이 절골부를 상완골 직경의 2-3배 정도의 길이로 충분히 지나가도록 삽입하고 환상 강선 케이블로 절골 피질골을 고정한다.
상완골 재치환 시 상완골 근위부에 해면골 결손이 있을 경우 자가 또는 동종 해면골 이식을 시행하고, 상완골 근위부에 골 결손이 심한 경우는 맞춤형 치환물을 사용하거나 피질 동종이식 지지골(cortical allograft strut)로 보강한 후 상완골 재치환을 시행하면 된다.10)
관절와 치환물은 해리나 폴리에틸렌 마모가 있으면 치환물을 제거하여야 한다. 관절와 골 소실이 적은 경우에는 골편 이식 후 관절와 재치환을 시행하면 된다. 관절와에 중심부 골 결손이 경도나 중등도의 경우는 자가 또는 동종 해면골 이식술을 시행 후 관절와 재치환을 시행하고, 변연부 골 결손의 경우에는 피질-해면골을 이용한 국소적 골 이식편을 남아있는 관절와 면에 피질골 나사못으로 고정한 후 관절와 재치환을 시행한다.11) 중심부와 변연부 골 결손이 복합된 관절와 골 결손의 경우는 피질-해면골로 관절와 강을 충분히 충전한 후 역행성 인공관절 관절와 기저판으로 압박하여 고정한다(Fig. 8).20)
그러나 해리가 진행되어 골 용해가 심해져 관절와 천장이 소실된 경우에는 재치환술은 상당히 어렵다. 만일 관절와 골이 충분하지 않다면 형성된 섬유 조직과 시멘트를 철저히 제거하고 자가 또는 동종이식 골편을 관절와 강에 단단히 채워 넣고 관절와 재치환은 시행하지 않는다.21) 흔하지는 않으나 상완골 두만 재치환한 후 통증이 지속되는 경우에는 6–12개월 후에 새로운 관절와 치환물로 관절와를 재표면화할 수 있다.
인공관절 성형술 후 흔한 합병증 중 하나인 회전근 개 파열은 연부조직 불균형을 가져와 치환물의 불안정성을 야기할 수 있다. 전방 불안정성은 대개 견갑하건 파열로 발생하며 이는 치료가 어렵다. 따라서 파열의 조기 인식을 통한 봉합이 치료의 중요한 열쇠이다. 봉합이 어려울 시 대흉근 이전술이나 동종건을 이용한 재건술이 요한다. 그러나 이러한 술식은 대개 좋은 결과를 보이지 않는다.22)
치환물 주위 골절은 수술 도중 발생할 수 있으며 특히 상완골 골수강을 확공하는 과정이나 상완골 치환물을 과도하게 삽입하는 과정에서 발생할 수 있고 관절와 치환물 삽입을 위한 견인 도중 상완골에 과도한 염전력으로 골절이 발생할 수 있다.24) 수술 도중 발생한 골절은 긴 스템 치환물로 교체한 후 철선이나 케이블로 고정하거나 상완골 치환물에 중복하여 금속판으로 고정하여 골절부에 안정성을 제공한다.
수술 후 골절이 발생한 경우는 골절부가 치환물의 하단 끝에서 근위부에 위치해 있으면 비수술적 치료로도 골유합을 얻을 수 있으나 안정성이 없으면 추가적인 고정이 필요하다. 치환물의 끝이나 하방에서의 골절은 금속판 내고정을 시행하여야 하나 금속판 고정을 위해 강선 케이블만을 사용 시 골절부가 견인되어 불유합의 가능성이 높아 반드시 나사못 고정이 요하며 필요 시 동종이식 지지골로 보강이 요한다(Fig. 9). 골절의 발생과 함께 치환물이 해리되어 있으면 긴 스템의 치환물을 이용한 재치환술이 필요하며 골 결손이 동반된 경우는 동종이식 지지골로 고정을 강화해 주어야 한다(Fig. 10).2425)
견관절은 주변 연부조직에 둘러싸여 있어 급성 감염의 경우 감염 여부를 확인하는 데 어려운 점이 있다. 일반적으로 감염을 의심하는 징후로는 견관절 통증으로 동반한 전신증상과 관절 내에 화농이 있는 경우, 또는 적혈구 침강속도 30 mmHg/h 이상, C-반응성단백(C-reactive protein) 10 mg/L 이상, 술 전 관절 천자에서 세균이 배양된 경우, 동결 절편에서 고배율 소견 다형핵백혈구가 5개 이상인 경우, 술중 세균배양검사에서 세균이 배양된 경우이다.
견관절 인공관절 성형술 후 감염의 흔한 균주로 Staphylococcus aureus, S epidermidis가 알려져 있으나 최근 균배양에 천천히 배양되는 Cutebacterium acnes가 가장 흔한 원인균으로 알려지면서 미생물 검사를 위해 3-5군데에서 배양액을 채취하여 최소 10일 이상 배양을 해야 한다.26) 특히 C. acnes는 일반적인 감염 징후가 잘 나타나지 않으며 통증을 주 증상으로 하고 있어 수술 후 지속적인 어깨 통증 시 감염을 의심해 보아야 한다.27)
급성 감염의 치료로 조기에 세척 및 변연 절제를 시행하고, 역행성 인공관절 성형술의 경우에는 추가로 폴리에틸렌 라이너를 교체한 후 정맥내 항생제를 투여한다. 만성의 경우는 보통 치환물을 제거하고 항생제가 혼합된 골 시멘트(PROSTALAC)를 이용하여 공간을 확보하고 최소 6주 이상 정맥내 항생제 투여 후 지연성 재치환술을 시행한다(Fig. 11).2528) 지연성 치환을 위해 수술 중 시행한 체액과 조직 표본 채취에서 감염 징후로 고배율 소견 삼다핵백혈구가 5개 이상인 경우에는 이차 변연 절제 후 시멘트 재삽입을 시행한다. 시멘트에 사용할 수 있는 항생제는 gentamycin, tobramycin, cefoxitin, vancomycin 등이 있다.
견관절 재치환술 후 중장기 결과의 문헌상 보고는 많지 않으나 비교적 만족스러운 결과가 보고되고 있다.1112) 그러나 재치환술의 결과 및 예후는 일차적 진단 및 재치환을 하게 되는 원인에 따라 많은 차이를 보이며 높은 합병증도 보고되고 있다.293031) 상완골 근위부 골절의 치료로 시행한 상완골 반 관절 성형술의 실패로 인한 재치환은 다른 원인에 의해 시행된 상완골 반 관절 성형술의 재치환보다 결과가 불량하다. 그리고 인공관절 성형술 후 골 결손으로 인해 재치환을 하는 경우가 연부조직 결손으로 인한 재치환술보다 결과가 훨씬 양호한 것으로 알려져 있다
관절와 재치환술의 예후는 관절와에 남아있는 골의 양과 질이 중요한 요소이다. 관절와 해리는 골 용해와 조기 해리가 있어도 골이 광범위하게 파괴되기 전까지는 증세가 뚜렷하지 않아 관절와 치환을 위한 적절한 골이 존재하지 않는 경우가 흔히 발생한다. 이러한 경우 새로운 관절와 치환물을 골 이식과 함께 재삽입한 경우가 관절와 절제 후 골 이식만을 시행한 경우나 역행성 인공관절 성형술을 시행한 경우보다 더 좋은 결과를 보였다고 보고되고 있다.1132) 반면에 관절와 절제술만을 시행한 경우가 동통 완화에 더 만족스러운 결과를 보였거나 관절와 재치환을 시행한 경우와 특별한 차이가 없었다고 보고하는 학자들도 있어 두 술식 간의 결과 비교에는 추후 더 많은 연구가 필요해 보인다.113)
재치환술의 결과는 재치환의 원인에 의존되는 경우가 많으므로 인공관절 성형술의 실패 원인을 정확히 판단하는 것이 중요하며 골 및 연부조직 상태를 정확히 파악하여야 한다. 그리고 수술이 어려울 수 있는 관절와 재치환술이나 자가골 이식 후 상완골 인공관절 성형술도 비교적 좋은 결과를 보이므로 동통이 지속되는 관절와 해리는 적극적인 재수술로 문제를 해결하려는 노력이 필요하다. 반면 인공관절 성형술 후 불안정성이나 회전근 개 결손이 발생한 경우는 치료도 어려울 뿐만 아니라 예후도 불량하므로 연부조직 재건이나 역행성 인공관절 치환술이 요할 것으로 생각된다.
Figures and Tables
 | Figure 1(A) Bipolar humeral hemiarthroplasty complicated by superior migration of humeral head and erosion of superior glenoid due to cuff deficiency. (B) Revision to reverse arthroplasty. |
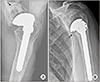 | Figure 2(A) Loose glenoid component (arrow) after anatomical total shoulder arthroplasty. (B) Loosening and substantial subsidence of the humeral component (arrow) and loosening of the glenoid component. |
 | Figure 3Anterior instability after anatomical total shoulder arthroplasty. Anterior subluxation (arrow) visible on lateral axillary view is typically a sign of subscapularis rupture. Any signs of loosening of glenoid are not observed. |
 | Figure 4(A) Painful loosening of the glenoid component (arrow) without cuff deficiency. (B) Moderate bone loss in the glenoid cavity after removal of polyethylene-glenoid. (C) Glenoid cancellous bone grafting with an iliac crest. (D) A cemented polyethylene-glenoid is reimplanted with bone graft. |
 | Figure 5(A) Loose glenoid component (arrow) with rotator cuff deficiency and loose humeral component after anatomical total shoulder arthroplasty. (B, C) Cancellous and cortical bone grafts in the glenoid cavity for large bone defect after removal of polyethylene-glenoid and humeral component. (D) Revision to a reverse shoulder replacement. |
 | Figure 6(A) Fibrotic scar tissue is removed through the deltopectoral approach from the first approach. (B) Exposure of primary prosthesis after release of the subscapularis tendon from the lesser tuberosity. (C) Easy extraction of the humeral stem or cement removal and polyethylene-glenoid due to loose humeral stem. (D) Sufficient exposure of glenoid using retractors. |
 | Figure 7(A) If a cemented implant without any lucency or an uncemented implant with a long ingrowth surface has been placed, tensile forces imparted on the humerus during implant extraction may result in humeral fracture in areas of cortical thinning. (B) Osteotomy (arrow) or cortical window should be used in order to gain access to cement. (C) A high-speed burr and flexible osteotomes are used to disrupt implant fixation. Prosthesis can be malleted out with the use of long bone clamp placed underneath the implant collar. |
 | Figure 8(A) A central deficit (arrow) in the glenoid surface is grafted with cancellous bone graft from iliac crest. (B) If asymmetric defect of the peripheral aspect of the glenoid is existed, subchondral graft fixed with 2 screws (arrow) can be used for recontoured glenoid surface. (C) Then, anatomical total shoulder arthroplasty is reimplanted. (D) If bone deficit complicated in central and peripheral aspect is existed, glenoid cavity is filled with cortical-cancellous bone grafts (arrow). (E) Then, baseplate of reverse prosthesis is firmly reimplanted to stabilize the bone graft and increase the potential of healing bone. |
 | Figure 9(A) A periprosthetic fracture at the tip of a humeral component. (B) A plating and wiring for fixation. (C) A periprosthetic fracture at the distal portion of a humeral component. (D) Fixation using plate and screw with fibular strut allo-graft. |
 | Figure 10(A) A periprosthetic fracture at the tip of a humeral component and implant loosening (arrow) after reverse arthroplasty. (B) Comminuted fracture of humeral meta-diaphysis occurred during the extraction of humeral component. (C, D) Revision to a reverse shoulder replacement with a long-stem component to bypass the fracture and strut allo-graft. |
References
1. Cofield RH, Edgerton BC. Total shoulder arthroplasty: complications and revision surgery. Instr Course Lect. 1990; 39:449–462.
2. Bitzer A, Rojas J, Patten IS, Joseph J, McFarland EG. Incidence and risk factors for aseptic baseplate loosening of reverse total shoulder arthroplasty. J Shoulder Elbow Surg. 2018; 27:2145–2152.


3. Boileau P, Melis B, Duperron D, Moineau G, Rumian AP, Han Y. Revision surgery of reverse shoulder arthroplasty. J Shoulder Elbow Surg. 2013; 22:1359–1370.


4. Wirth MA, Rockwood CA Jr. Complications of total shoulder-replacement arthroplasty. J Bone Joint Surg Am. 1996; 78:603–616.

5. Levine WN, Djurasovic M, Glasson JM, Pollock RG, Flatow EL, Bigliani LU. Hemiarthroplasty for glenohumeral osteoarthritis: results correlated to degree of glenoid wear. J Shoulder Elbow Surg. 1997; 6:449–454.


6. Rodosky MW, Weinstein DM, Pollock RG, Flatow EL, Bigliani LU, Neer CS 2nd. On the rarity of glenoid component failure. J Shoulder Elbow Surg. 1995; 4:Suppl 1. S13–S14.

7. Sanchez-Sotelo J, O'Driscoll SW, Torchia ME, Cofield RH, Rowland CM. Radiographic assessment of cemented humeral components in shoulder arthroplasty. J Shoulder Elbow Surg. 2001; 10:526–531.


8. Sanchez-Sotelo J, Wright TW, O'Driscoll SW, Cofield RH, Rowland CM. Radiographic assessment of uncemented humeral components in total shoulder arthroplasty. J Arthroplasty. 2001; 16:180–187.


9. Sperling JW, Kozak TK, Hanssen AD, Cofield RH. Infection after shoulder arthroplasty. Clin Orthop Relat Res. 2001; (382):206–216.

10. Chacon A, Virani N, Shannon R, Levy JC, Pupello D, Frankle M. Revision arthroplasty with use of a reverse shoulder prosthesis-allograft composite. J Bone Joint Surg Am. 2009; 91:119–127.

11. Antuna SA, Sperling JW, Cofield RH, Rowland CM. Glenoid revision surgery after total shoulder arthroplasty. J Shoulder Elbow Surg. 2001; 10:217–224.


12. Sperling JW, Cofield RH. Revision total shoulder arthroplasty for the treatment of glenoid arthrosis. J Bone Joint Surg Am. 1998; 80:860–867.


13. Brems JJ. Complications of shoulder arthroplasty: infections, instability, and loosening. Instr Course Lect. 2002; 51:29–39.

14. Galatz LM, Connor PM, Calfee RP, Hsu JC, Yamaguchi K. Pectoralis major transfer for anterior-superior subluxation in massive rotator cuff insufficiency. J Shoulder Elbow Surg. 2003; 12:1–5.


15. Dines JS, Fealy S, Strauss EJ, et al. Outcomes analysis of revision total shoulder replacement. J Bone Joint Surg Am. 2006; 88:1494–1500.


17. Neyton L, Sirveaux F, Roche O, Molé D, Boileau P, Walch G. [Results of revision surgery for glenoid loosening: a multicentric series of 37 shoulder prosthesis]. Rev Chir Orthop Reparatrice Appar Mot. 2004; 90:111–121.

18. Holcomb JO, Cuff D, Petersen SA, Pupello DR, Frankle MA. Revision reverse shoulder arthroplasty for glenoid baseplate failure after primary reverse shoulder arthroplasty. J Shoulder Elbow Surg. 2009; 18:717–723.


19. Donegan RP, Galatz LM. A review of humeral stem removal during revision shoulder arthroplasty. Semin Arthroplast. 2013; 24:33–38.

20. Melis B, Bonnevialle N, Neyton L, et al. Glenoid loosening and failure in anatomical total shoulder arthroplasty: is revision with a reverse shoulder arthroplasty a reliable option? J Shoulder Elbow Surg. 2012; 21:342–349.


21. Bonnevialle N, Melis B, Neyton L, et al. Aseptic glenoid loosening or failure in total shoulder arthroplasty: revision with glenoid reimplantation. J Shoulder Elbow Surg. 2013; 22:745–751.


22. Sanchez-Sotelo J, Sperling JW, Rowland CM, Cofield RH. Instability after shoulder arthroplasty: results of surgical treatment. J Bone Joint Surg Am. 2003; 85:622–631.

23. Abboud JA, Anakwenze OA, Hsu JE. Soft-tissue management in revision total shoulder arthroplasty. J Am Acad Orthop Surg. 2013; 21:23–31.


24. Kumar S, Sperling JW, Haidukewych GH, Cofield RH. Periprosthetic humeral fractures after shoulder arthroplasty. J Bone Joint Surg Am. 2004; 86-A:680–689.

25. Cheung EV, Diaz R, Athwal GS, Sanchez-Sotelo J, Sperling JW. Shoulder arthroplasty: key steps to improve outcomes and minimize complications. Instr Course Lect. 2016; 65:109–126.

26. Horneff JG, Hsu JE, Huffman GR. Propionibacterium acnes infections in shoulder surgery. Orthop Clin North Am. 2014; 45:515–521.


27. Levy O, Iyer S, Atoun E, et al. Propionibacterium acnes: an underestimated etiology in the pathogenesis of osteoarthritis? J Shoulder Elbow Surg. 2013; 22:505–511.


28. Sabesan VJ, Ho JC, Kovacevic D, Iannotti JP. Two-stage reimplantation for treating prosthetic shoulder infections. Clin Orthop Relat Res. 2011; 469:2538–2543.



29. Abdel MP, Hattrup SJ, Sperling JW, Cofield RH, Kreofsky CR, Sanchez-Sotelo J. Revision of an unstable hemiarthroplasty or anatomical total shoulder replacement using a reverse design prosthesis. Bone Joint J. 2013; 95:668–672.


30. Wagner E, Houdek MT, Griffith T, et al. Glenoid bone-grafting in revision to a reverse total shoulder arthroplasty. J Bone Joint Surg Am. 2015; 97:1653–1660.


31. Stephens BC, Simon P, Clark RE, et al. Revision for a failed reverse: a 12-year review of a lateralized implant. J Shoulder Elbow Surg. 2016; 25:e115–e124.

32. Elhassan B, Ozbaydar M, Higgins LD, Warner JJ. Glenoid reconstruction in revision shoulder arthroplasty. Clin Orthop Relat Res. 2008; 466:599–607.







 PDF
PDF ePub
ePub Citation
Citation Print
Print




 XML Download
XML Download