Abstract
인구 구조의 고령화로 인하여 일반적인 척추 질환과는 구분되는 고령 환자에서 특징적인 척추 질환이 호발하는 추세이다. 하지만 고령의 척추 환자는 대부분 내과적 질환을 동반하기 때문에 전신 상태가 불량한 경우가 많고 골다공증을 동반하며 보다 넓은 범위에 걸친 심한 퇴행성 변화를 보이기도 하고 치료에 대한 효율성이 떨어지는 측면이 있어서 고령 척추 환자에 특화된 비수술 치료의 정립이 필요하다. 이에 저자는 노인성 척추 질환 중 문제가 될 만한 주제를 선별하고 각각의 경우에 적용 가능한 중재적 비수술 치료 방법에 대하여 살펴보고자 하였다.
초록
Owing to the upward shift in age structure, there is an increasing number of spinal diseases specific to elderly patients. Elderly spinal patients typically have a poor general condition with several medical comorbidities, low bone mineral density, more extensive and severe degeneration, and less effective treatment outcomes than young patients. This is why spinal physicians need to establish interventional nonsurgical treatment modalities for elderly patients with spinal disease. The objective of this study was to define the spinal disorders problematic to elderly patients and discuss the nonsurgical treatments for each subject.
모든 인간은 고령화 과정을 통해서 육체적, 정신적 기능이 쇠퇴하고 재생, 치유 능력이 감소하는 자연적, 생리적인 노화 과정을 거치게 된다. 출산율 감소와 기대 수명의 증가로 인하여 전 세계 인구의 연령별 구조 또한 저연령 인구 감소와 고령 인구 증가의 고령화 과정이 진행되고 있다.
전 세계 인구의 출산율 변화는 1950년대의 한 여성당 5.0명 출산이 2000년대에는 2.5명으로 감소하였고, 향후에는 더욱 감소할 것으로 예상된다. 그에 반해 출생 이후의 기대 수명은 1950년대에 46.5세에서 2000년에는 66세로 증가하였고, 2045년에는 76세에 도달할 것으로 예측된다. 60세 이상 인구의 기대 여명 또한 2000년에 18.8세, 2045년에는 22.2세로 지속적으로 증가하는 추세이다.1)
2000년의 세계 인구 평균 나이는 29.7세였고, 2050년에는 38.8세, 2100년에는 45.5세가 될 것으로 예상된다. 전체 인구 중 60세 이상의 인구 비율은 2000년에 10%, 2050년 22%, 2100년에는 32%에 이를 것이다. 인구 구조의 고령화에 의해서 고령 인구는 수적 증가와 함께 평균 나이 또한 더욱 고령화될 전망이다.2)
Fehlings 등1)은 이러한 세계 인구의 고령화로 인해서 척추 질환의 역학(epidemiology) 또한 변화하고 있다고 보고하였으며, 고령 환자에서 특히 문제가 될 수 있는 척추 질환에서의 5가지 주제를 발표하였다. 여기에는 고령 환자의 척추 외상, 고령 환자의 퇴행성 척추 질환, 고령 환자의 척추를 다루기 위해서 고려해야 하는 수술 술기적 문제, 고령 환자 척추 질환 치료에 대한 노력 대비 성과의 경제적 문제, 그리고 고령 환자의 척추 변형 문제가 포함된다.
본 연구에서는 척추 질환 중에서 고령 환자에서 빈번히 발생하며, 특히 문제가 될 만한 척추 질환을 선별하고 이에 대하여 적용가능한 중재적 비수술 치료 방법에 대하여 토론하고자 한다.
고령 환자에서 문제가 되는 척추 외상으로는 추체 압박 골절, 노인성 치아돌기 골절(geriatric odontoid fracture), 외상성 중심 척수 증후군(traumatic central cord syndrome) 등이 주로 거론된다.1)
추체 압박 골절 환자에 대해서 척추 보조기를 채울 수 있는데, 단단한 보조기(rigid brace), 덜 단단한(semi-rigid) 보조기, 그리고 부드러운(soft) 보조기를 선택적으로 사용할 수 있다. 단단한 보조기는 척추에 가해지는 힘을 수동적으로 줄이는 측면에서는 가장 우수하지만 착용하기 불편하고, 피부 문제 같은 2차적 문제를 만들기 때문에 점점 사용하지 않고 있다. 그러한 이유로 요즘에는 단단한 보조기보다는 덜 단단한 보조기를 채우고 환자 스스로 자세를 조절하도록 하는 방식의 치료를 주로 하고 있다.3)
척추 보조기는 중기의 치료 기간 동안 통증과 장애를 개선하는 것으로 알려져 있고, 그 중에서 백팩(backpack) 형태의 덜 단단한 흉요추 보조기가 추체 압박 골절에 대한 최적의 보조기로 지지를 얻고 있다. 하지만 척추 보조기를 착용하는 것만으로는 추체 골절의 압박이 쐐기형으로 진행하는 것을 예방하지 못한다는 것이 일반적 의견이다.4)
척추 보조기와 더불어 적절한 물리 치료(physiotherapy)와 조기 보행으로 침상 안정 기간을 최소화해야 한다. 운동이 추체 압박 골절에 미치는 영향은 통증 경감 측면에서는 증거가 부족하지만 신전근 강화와 균형감의 개선에 도움이 되고, 더불어 골밀도를 개선시킴으로써 새로운 추체 압박 골절을 예방하는 데 기여하는 것으로 알려져 있다.5)
치료의 예는 제3요추 이하 골절은 벨트형(belt-type)의 요추 보조기, 제2요추 이상 골절은 백팩형의 덜 단단한 보조기를 6주간 착용시키는 것이다. 가능한 한 조기에 감독하 보행(supervised walking)을 시키고, 척추 신전근 훈련을 시작한다. 하지만 6주 이상 시각 아날로그 척도(visual analogue scale, VAS) 4점 이상의 통증이 지속되거나 일반 방사선 검사상 5° 이상의 추체 쐐기화가 새롭게 진행한 경우에는 수술적 추체 보강술(vertebral augmentation)을 시행하는 것이 일반적 원칙이다.3)
활동적인 고령 인구가 증가하면서 노인성 치아돌기 골절 발생률이 점차 증가하고 있다. 그 중에서도 치아돌기 기저부에 골절이 발생하는 Anderson and D'Alonso 분류 중 제2형 치아돌기 골절이 고령 환자에서 흔히 발생하고, 이 경우에 불유합 등의 합병증이 잘 발생하기 때문에 적절한 치료 방법에 대하여 다양한 이견이 존재한다.1)
Chapman 등6)은 제2형 노인성 치아돌기 골절 환자의 30일 내 사망률은 14%, 평균 추시 기간 2년의 사망률은 44%에 달하는 것으로 보고하였다. 한 다기관 연구에 의하면, 제2형 노인성 치아돌기 골절에 대해 수술 혹은 비수술로 치료한 예 중 50% 이상의 환자에서 사망 혹은 치료 관련 중요한 합병증이 발생한 치료 실패 사례가 관찰되었으며, 치료 실패와 연관된 인자로는 고령, 비수술 치료, 남성, 신경학적 이상이 동반된 경우를 선정하였다.7) 노인성 치아돌기 골절에 대하여 수술 치료를 시행한 경우에도 사망률이 1개월에 8%, 1년 후 22%로 비수술적 방법으로 치료한 경우보다 낮긴 하지만 수술 치료 후에도 여전히 높은 사망률을 보이고 있다.7)
즉 제2형 노인성 치아돌기 골절은 그 자체로 사망률이 높은 매우 위험한 외상이며 이 경우에 대한 즉각적인 수술은 반드시 좋은 결과를 보장할 수 없기 때문에 환자가 수술을 감당할 만한 체력적 여건이 갖춰진 경우에만 수술을 고려해야 한다는 원칙이 지지를 얻고 있다.
그렇기 때문에 수술하기에 전신적 문제가 있는 환자를 대상으로 무리한 수술을 하기보다는 경추 보조기를 착용하고 관찰하는 것이 권장되고 있다. 경추 보조기에는 부드러운 고리형 경추 보조기(soft cervical collar), 단단한 고리형 경추 보조기(hard cervical collar), 그리고 할로베스트 경추 보조기(halo-vest)가 있다. 할로베스트 경추 보조기는 다른 경추 보조기과 비교하여 골절부의 안정성을 유지하는 측면에서 우수한 것으로 평가되지만 상대적으로 합병증 발생률이 높고 고령 환자에서는 착용만으로도 사망 위험을 높이는 것이 단점이라고 할 수 있다. 할로베스트 경추 보조기의 흔한 합병증은 핀 고정부 감염(pin-site infection) 같은 경미한 것들이다. 하지만 착용 후에도 치아돌기 골절의 불유합 발생이 50%에 이를 정도로 높고, 고령 환자에서 폐렴, 심정지, 호흡 정지와 같은 합병증을 빈번히 유발하여 20%에 이르는 높은 사망률의 직접적인 원인으로 지적되고 있다.8)
이상과 같은 이유로 인하여 노인성 치아돌기 골절에 대하여 상대적으로 호흡기 합병증 발생이 적은 단단한 고리형 경추 보조기가 보다 적합한 치료 방법으로 활용되고 있다. 단단한 고리형 경추 보조기를 적용한 환자의 불유합 발생률 또한 할로베스트 경추 보조기보다 오히려 적었다는 보고도 있다. 더불어 견고한 골유합이 반드시 좋은 임상 결과를 보장하는 필요 조건이 아니고 섬유성 유합만으로도 좋은 결과를 얻을 수 있었다는 임상 연구도 존재한다.7)
노인성 치아돌기 골절에 대한 비수술 치료의 합병증으로 불유합을 걱정하지만 실제로 골절 발생 이후에 지연 수술을 결정하는 가장 중요한 요소는 방사선 검사에서 관찰되는 불유합이 아니라 환자가 호소하는 통증과 불안정성의 증상이라는 점이다. 즉 비수술 치료 후에 불유합으로 인해서 지연 수술을 시행하는 이유는 치아돌기 골절로 인한 거시적 불안정성이 아니라 만성적 불안정성이 비후성 불유합을 유발하고 그로 인한 중심성 척추관 협착증으로 인해서 지연성 척수증이 발생하기 때문이며, 비수술 치료한 예에서 이러한 경우를 지연 수술하는 빈도는 약 20%–30%에 이르는 것으로 알려져 있다.9)
경추부 척추관 협착증이 동반된 고령 환자의 신전 손상에 의해서 외상성 중심 척수 증후군이 발생할 수 있다(Fig. 1). 이에 대하여 과거에는 비수술 치료가 시행되기도 했었지만 최근에는 수술 치료가 원칙적 치료로 지지를 얻고 있다.
하지만 외상 후에 즉각적인 수술적 감압술을 시행하더라도 고령 환자에서는 젊은 환자와 비교해서 신경 기능이 덜 회복되고, 오히려 합병증 발생 빈도가 높아지기 때문에 지연 수술을 함으로써 무리한 수술로 인한 사망률을 낮추는 것은 물론 술 전 환자의 전반적 건강상태를 충분히 회복시키고 척수 손상의 기능적 회복을 기대할 만큼의 시간이 지난 후에 수술하는 것이 최근의 경향이라고 할 수 있다. 하지만 지연 수술은 급성 신부전, 와위 욕창(decubitus ulcer), 정맥주사 관련 정맥염, 요로 감염, 폐렴 등과 같은 비교적 덜 심각한 부작용의 빈도는 증가시키는 것으로 알려져 있다.10)
고령 환자에서 문제가 되는 퇴행성 척추 질환에는 퇴행성 경추 척수증(degenerative cervical myelopathy, DCM)과 퇴행성 요추부 척추관 협착증이 주로 포함된다.1)
DCM은 일반적인 경추증성 척수증(cervical spondylotic myelopathy)과 구별하고자 하는 의도로 사용되는 비교적 새로운 용어라고 할 수 있는데, 디스크 탈출, 척추증(spondylosis), 후관절 병변(facet arthropathy)과 같은 척추증성 척수증(spondylotic myelopathy)을 유발하는 척추의 골관절 변화와 더불어 후종인대 골화증, 황색인대 골화증과 같은 인대의 변화로 인한 척수증까지 포함하며 고령 환자에서 경추 척수증을 유발하는 원인 요소를 포괄적으로 포함하는 경우를 지칭하는 용어로 사용되고 있다(Fig. 2).11) 비록 경추 척수증을 유발하는 골관절 변화와 인대 변화로 인한 질환은 각각 다른 질병이지만 나이가 들면서 생기는 변화라는 점, 진행성 척수 압박과 신경 기능 손상을 유발한다는 측면에서 공통점을 갖기 때문에 DCM이라는 하나의 용어로 분류하기도 한다.12)
고령화로 인한 경추의 퇴행성 변화는 척추관의 직경을 좁게 만들어 결과적으로 척수를 압박하게 된다. 여러 해부학적 구조물의 변화로 인한, 즉 정적 요소에 따른 신경 압박은 환자의 움직임에 의한 동적 기전에 따라 더욱 심해진다. 예를 들어 경추 전방 굴곡 시에는 척추 전방의 골극에 의해서 척수 압박이 발생하고 경추 신전 시에는 추체와 후궁/황색 인대 사이의 척추관이 좁아지면서 척수 압박이 발생한다.13) 경추의 구조적 변화에 따른 만성적 척수 압박은 척수의 경색, 신경염(neuroinflammation), 세포 사멸(apoptosis)과 같은 병태생리학적 변화를 초래하여 척수의 축색돌기 탈수초화(axonal demyelination), 신경증(gliosis), 흉터화(scarring), 피질척수로(corticospinal tract) 및 척수 전각세포(anterior horn cell)의 퇴행성 변화를 유발한다. 제5–7 경추간 지역이 혈관 손상으로 인한 그리고 DCM이 가장 흔히 발생하는 분절로 거론된다.12)
DCM의 진행 양상은 매우 다양하고 전형적이지 않다. 일부 환자는 시간이 지나면서도 임상 증상이 안정적으로 유지되지만 또 다른 일부에서는 일단 증상이 시작되면 매우 빠르게 진행하여 임상적으로 심한 척수증을 유발하기도 한다. 120명의 DCM 환자를 포함한 한 연구에 의하면 75%의 환자에서 신경 증상이 일시적으로만 심해졌고, 20%에서는 신경 증상이 점차로 계속 심해졌으며, 5%에서는 매우 빠른 진행을 보였다.14)
DCM에 대한 비수술 치료에는 물리 치료, 약물(steroids, 비스테로이드성 항염증제[non-steroidal anti-inflammatory drug, NSAID], gabapentin/pregabalin), 척추 주사, 경추 보조기, 경추 견인 치료 등이 있다.13) Nakamura 등15)은 보존적 치료를 적용했던 DCM 환자를 분석한 연구에서 Japanese Orthopedic Association (JOA) 점수 중 상지 점수가 55% 환자에서 4점 이상 개선되었고, 45%에서는 변화가 없었으며, 악화된 환자는 없었다. 하지 기능은 57%에서 개선되었고, 39%에서는 변화가 없었으며, 3%는 악화되었다고 하였다. 하지만 30% 환자는 수술로 전환하였다고 했다. DCM 환자에 대한 보존적 치료 이후 수술로 전환된 예는 문헌상 16%–32%였다.12)
Rhee 등16)은 체계적 분석에 포함된 4개의 임상 연구를 분석하여 DCM에 대한 수술 및 비수술 치료의 안정성, 효율성을 비교하였고 다음과 같은 지침을 제시하였다: “척수증은 전형적으로 진행성 질환이고, 비수술 치료가 질병의 진행을 멈추거나 개선시킨다는 증거가 부족하기 때문에 moderate to severe myelopathy로 진단된 환자에 대하여 일차적 치료 방법으로 비수술적 방법을 적용하지 않을 것을 추천한다.” 경추 척수증의 심각성을 분류하는 근래의 기준은 일반적으로 수정(modified) JOA 점수를 따르는 것으로서, 12점 미만을 심각(severe), 12–14점을 중등(moderate), 15–17점을 경증(mild), 18점 이상은 척수증 없음(no myelopathy)으로 진단하는 것이다(Table 1).
DCM에 대하여 보존 치료를 적용한 예에서 경추증성 척수증 환자 중 JOA 점수 13점 이상의 경증 환자에 대해 2주 동안 하루 8시간 이상 경추 견인 치료하고 경추 손상을 유발할 수 있는 위험한 행동이나 경추 신전을 차단하도록 한 이후에 JOA 점수가 더 이상 나빠지지 않았던 좋은 결과를 보였다. 하지만 경추 magnetic resonance imaging (MRI) 단면 영상에서 척수 주변에서 원주형의 척수 압박(circumferential cord compression)이 관찰되는 경우에는 수술로 전환한 경우가 많았다고 하였다.17) 또 다른 연구에서는 경증의 척수증 환자를 대상으로 증상 시작 초기 3개월 동안 하루 8시간 이상 하악골 지지대(mandibular support)가 포함된 경추 보조기를 착용시켰고 그 이후에 보조기 중단(weaning) 과정을 통해 착용 기간을 줄이면서 보조기 사용을 중단하였더니 63% 환자에서 수술로 전환 없이 좋은 결과를 보였고 나머지 37%는 수술로 전환된 결과를 발표하였다. 이때 MRI 시상면 영상에서 수핵의 미만성 탈출 혹은 MRI 단면 영상에서 디스크의 중앙부 탈출된 경우에 좋은 결과를 보였지만 시상면 영상에서 디스크의 국소적 탈출, 단면 영상에서 디스크의 중앙 외측으로의 탈출(paramedian bulging)을 보인 경우에는 수술로 전환된 예가 많았다고 하였다(Fig. 3).18)
고령 환자에서 발생하는 퇴행성 요추부 척추관 협착증은 DCM과 마찬가지로 다분절에 걸쳐 대부분의 척추 구조물이 오랜 기간 동안의 퇴행성 변화로 인해 심한 척추관 협착증을 유발한다(Fig. 4).1) 퇴행성 요추부 척추관 협착증에 대한 대표적인 중재적 치료에는 경막외 스테로이드 주사술(epidural steroid injection, ESI)이 포함된다. 고령 환자의 ESI 결과에 영향을 미치는 인자를 조사하였더니 환자의 나이가 얼마나 더 많은가 혹은 어떤 동반 질환이 있는가 하는 문제는 ESI 결과에 영향을 미치지 않았고 환자의 체질량 지수(body mass index)와 정서 상태(emotional status)가 영향을 미치는 중요한 인자로 확인되었다.19) 즉 고양된 정서 상태(high emotional status)를 보이거나 비만한 환자에서 ESI 결과가 더 좋았다는 것이다. 비만이 어떻게 ESI 결과에 영향을 미치는지에 대한 설명은 분명하지 않지만 정서 상태가 고령의 척추 환자에게 어떤 영향을 미치는지에 대해서는 다수의 연구를 통해 확인할 수 있다.
만성 통증, 그 중에서도 만성 요통에 대한 공포 회피 모델(fear-avoidance model)이라는 것이 있다. 공포 회피 모델이란 어떤 개인이 수상과 수상 후 발생하는 통증에 대해서 공포심을 갖지 않으면 회복 단계로 쉽게 가지만 수상 후 발생한 통증에 대한 부정적 인식을 갖게 되면 통증 파행화 과정(pain catastrophizing process)이 진행되면서 특정한 신체 활동을 회피하게 되고 특정한 신체 활동의 불용으로 인한 우울증, 장애가 생겨서 회복 단계로 넘어가기 어렵게 하는 장애 요인으로 작용한다는 것이다. 특히 모든 문제에 대하여 많은 경험이 축적된 고령의 환자에서 이러한 공포 회피 현상이 빈번하게 발생한다.20) 예를 들어서 만성 요통이 있는 노인 환자가 자신의 건강 상태에 대해서 부정적 경험을 갖게 되면 환자가 가지고 있는 통증에 대한 부정적 인식이 치료에 대한 반응에도 부정적 영향을 주게 된다. 그렇기 때문에 노인 환자들에 대한 어떤 새로운 치료를 시도할 때에는 치료를 시작하기 전에 그 환자가 가지고 있는 자신의 통증에 대한 잘못된 생각을 바로 잡는 교육 과정이 필요하다. 이러한 교육 과정을 통증에 대한 신경과학적 교육(pain neuroscience education)이라고 부르는데, 그 환자가 경험한 통증에 대한 생물학적, 생리학적 현상에 대해 객관적으로 알기 쉽게 간략한 설명을 부여하는 것이다.21) 이러한 교육 과정에 대한 사례를 소개하면, 고령의 요통 환자들은 대부분 나이가 들수록 요통의 빈도가 증가한다고 생각하지만 나이가 들면서 관절염의 빈도는 증가하는 반면 요통은 40–50대를 정점으로 그 이후에는 점점 감소한다는 사실을 도표로 설명하는 간단한 교육 과정 후에 자신이 느끼는 통증과 허리 굽히기 정도를 비교해 보면 노인 환자들은 교육 후에 통증이 덜한 것으로 느끼고 Fear-Avoidance Belief Questionnaire에서 더 나은 점수를 보이며 허리도 더 구부리는 것으로 분석되었다.22) 즉 만성 요통을 호소하는 환자, 그 중에서도 나이가 많은 노인 환자에 대한 치료 과정, 특히 보존적인 치료에는 심리적 치료 과정이 선행되어야 좋은 결과를 얻을 수 있다는 점을 기억해야 할 것이다.
고령 환자에서 가장 문제가 되는 척추 변형은 Dowager's hump라고도 불리는 노인성 후만증(senile kyphosis)이고, 이는 노인 환자에서 흉추 후만 정도를 점차로 심하게 하여 만성 요통과 일상 생활 관련 장애를 유발하고 생활의 질을 떨어뜨릴 뿐만 아니라 건강에 좋지 않은 영향을 초래하고 사망률을 높이는 원인으로 작용한다.23)
어느 정도의 흉추 후만증을 병적 후만증으로 진단할 것인가 하는 문제는 논란이 있는 주제이지만, 일반적으로 나이에 따라 흉추 후만각은 증가하고, 남성보다는 여성에서 보다 빠른 진행을 보이는 것으로 알려져 있다. 척추 질환이 없는 정상 환자의 나이별 흉추 후만각은 한 연구에서 40대에 평균 44°, 50대 54°, 60대 64°, 70대에는 73°로 보고되었다.24)
척추 골다공증, 추체 골절, 흉추의 과도한 후만 상태 및 퇴행성 추간판 질환과 더불어 근력 변화와 같은 기능적 이상이 노인성 후만증을 유발 혹은 악화시키는 원인 인자로 알려져 있다. 하지만, 셔만씨 병(Scheuermann disease)과 같은 특발성 원인, 마판씨 병(Marfan disease)과 같은 유전적 원인, 점액 다당류증(mucopolysaccharidosis)과 같은 대사성 원인의 흉추 후만증과는 감별이 필요하다.25)
노인성 후만증이 심해지면 추체 골절을 유발할 수 있고, 특히 심한 경우에는 흉골 골절(sternal fracture)을 유발하기도 한다. 시상면 불균형이 초래되고, 전신적으로는 역류성 식도염과 폐기능 장애를 초래하기도 한다.26) 특히 고령의 여성에서 흉추 후만증과 추체 골절이 함께 발생하는 경우에는 각각 한 개의 상황만을 동반하는 환자와 비교하여 더 높은 사망률을 보이는 것으로 알려져 있다.27)
노인성 후만증에 적용할 수 있는 비수술 치료로는 운동, 보조기, 테이프 치료(taping)가 포함된다.23) 그 중에서 유산소 운동과 더불어 시행하는 척추 유연성 증진 운동이 관련 증상을 완화시키는 면에서 효과적인 것으로 알려져 있다. 하지만 전문가에 의한 지도, 감독하에서만 이러한 효과가 지속되고 환자 스스로 하는 운동은 상대적으로 유의한 효과를 얻기 어렵다는 연구 결과가 존재한다.28) 더불어 신전근에 대한 3개월 이상의 근력 운동이 보행 시 몸통의 전방 기울어짐을 줄이는 데 효과적이었다는 연구도 있었다.5) 하지만 척추 굴곡 운동만 시행할 경우에 골다공증 환자에서 신전 운동만 한 환자보다 추체 골절 위험이 더 높았다는 점은 기억해야 할 것이다.5)
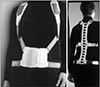
Pfeifer 등29)은 60세 이상의 여성을 대상으로 6개월 동안 매일 2시간 동안 복부 지지대(abdominal pad)와 척추 배부를 지지하는 후방 지지대를 결합한 보조기를 착용시키고(Fig. 5) 기간별 흉추 후만 정도, 신전근의 근력, 요통의 정도를 관찰한 결과 착용 후 1년 동안 그리고 착용 중단 후 6개월 기간 동안 모든 지표가 개선되었음을 보고하였다. 하지만 이러한 수동적 방법의 치료로 증상 개선이 어느 정도 지속될지에 대해서는 회의적으로 생각된다. Greig 등30)은 흉추 배부에 대한 테이프 치료로도 흉추 후만증을 개선시킬 수 있었다고 보고했지만, 역시 장기간 적용하기 어렵다는 제한점이 있다.
인구 구조의 고령화로 인하여 고령 환자에서 호발하고 문제가 되는 척추 질환에 대한 정리가 필요한 시점이다. 고령의 척추 환자는 대부분 내과적 질환을 동반하기 때문에 전신 상태가 불량할 수 있고 골다공증을 동반하기도 하며 보다 넓은 범위에 걸친 심한 퇴행성 변화를 보이기도 하고 치료에 대한 효율성이 떨어지는 측면이 있어서 고령 척추 환자에 특화된 치료 및 수술을 대체할 수 있는 비수술 치료의 정립이 필요하다.
고령 환자 척추에는 골다공증으로 인한 추체 압박 골절이 흔히 발생하기 때문에 치료 방법의 선택에 대한 알고리듬을 잘 이해하여 신경 손상 등의 이차 손상을 예방해야 한다. 고령 인구의 적극적 사회 생활 증가로 인해 노인성 치아돌기 골절의 빈도 또한 점차 증가 추세에 있다. 하지만 젊은 환자에게 적용하는 일반적이고 보다 적극적인 치료는 고령 환자에서 오히려 합병증과 사망률을 높이는 요인으로 작용하기 때문에 일차적으로 비수술 치료를 적용한 후 경과를 관찰하는 것이 권장되고 있다.
젊은 척추 환자와 비교하여 보다 장기간에 걸쳐 퇴행성 변화가 심화되는 고령의 척추 환자에서는 보다 넓은 범위에 걸쳐 대부분의 척추 구조물이 심한 퇴행성 변화를 보임으로써 보다 심한 척추관 협착증의 형태로 발생하는 DCM 및 퇴행성 요추부 척추관 협착증이 발생할 수 있다. 더불어 노인성 후만증과 같은 고령환자의 특징적인 척추 변형이 발생할 수 있다. 심한 신경학적 증상을 동반하고 영상 변화가 심한 경우에는 수술 치료만이 효과적일 수 있지만 각각의 고령 척추 질환에 적용 가능한 적절한 보존적 치료 또한 상당 부분 수술에 대한 차선의 치료가 될 수 있기 때문에 각 질환별 보존 치료에 대하여 숙지할 필요가 있을 것이다.
Figures and Tables
Figure 1
A case of 72-year-old male patient with traumatic central cord syndrome devoloped by the extension cervical injury: (A) Preoperative lateral plain radiograph. (B) Preoperative magnetic resonance sagittal image. (C) Postoperative lateral plain radiograph. (D) Postoperative sagittal computed tomography image, reconstructed.
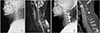
Figure 2
Artistic depiction of degenerative cervical myelopathy.11) CSF, cerebrospinal fluid; lig., ligament.
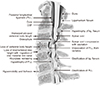
Figure 4
A case of 84-year-old male patient with severe lumbar spinal stenosis developed by the degeneration of all lumbar segments.
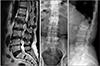
Figure 5
An example of spinal brace designed for counteracting forward bending of the trunk that was used in a study by Pfeifer et al.29)
References
1. Fehlings MG, Tetreault L, Nater A, et al. The aging of the global population: the changing epidemiology of disease and spinal disorders. Neurosurgery. 2015; 77:Suppl 4. S1–S5.
2. Lutz W, Sanderson W, Scherbov S. The coming acceleration of global population ageing. Nature. 2008; 451:716–719.


3. Slavici A, Rauschmann M, Fleege C. Conservative management of osteoporotic vertebral fractures: an update. Eur J Trauma Emerg Surg. 2017; 43:19–26.


4. Jin YZ, Lee JH. Effect of brace to osteoporotic vertebral fracture: a meta-analysis. J Korean Med Sci. 2016; 31:1641–1649.



5. Sinaki M, Mikkelsen BA. Postmenopausal spinal osteoporosis: flexion versus extension exercises. Arch Phys Med Rehabil. 1984; 65:593–596.

6. Chapman J, Smith JS, Kopjar B, et al. The AOSpine North America geriatric odontoid fracture mortality study: a retrospective review of mortality outcomes for operative versus nonoperative treatment of 322 patients with long-term follow-up. Spine (Phila Pa 1976). 2013; 38:1098–1104.


7. Fehlings MG, Arun R, Vaccaro AR, Arnold PM, Chapman JR, Kopjar B. Predictors of treatment outcomes in geriatric patients with odontoid fractures: AOSpine North America multi-centre prospective GOF study. Spine (Phila Pa 1976). 2013; 38:881–886.


8. Majercik S, Tashjian RZ, Biffl WL, Harrington DT, Cioffi WG. Halo vest immobilization in the elderly: a death sentence? J Trauma. 2005; 59:350–356. discussion 356-8.


9. Smith JS, Kepler CK, Kopjar B. Effect of type II odontoid fracture nonunion on outcome among elderly patients treated without surgery: based on the AOSpine North America geriatric odontoid fracture study. Spine (Phila Pa 1976). 2013; 38:2240–2246.

10. Samuel AM, Grant RA, Bohl DD, et al. Delayed surgery after acute traumatic central cord syndrome is associated with reduced mortality. Spine (Phila Pa 1976). 2015; 40:349–356.


11. Nouri A, Tetreault L, Singh A, Karadimas SK, Fehlings MG. Degenerative cervical myelopathy: epidemiology, genetics, and pathogenesis. Spine (Phila Pa 1976). 2015; 40:E675–E693.
12. Tetreault L, Goldstein CL, Arnold P, et al. Degenerative cervical myelopathy: a spectrum of related disorders affecting the aging spine. Neurosurgery. 2015; 77:Suppl 4. S51–S67.
14. Clarke E, Robinson PK. Cervical myelopathy: a complication of cervical spondylosis. Brain. 1956; 79:483–510.


15. Nakamura K, Kurokawa T, Hoshino Y, Saita K, Takeshita K, Kawaguchi H. Conservative treatment for cervical spondylotic myelopathy: achievement and sustainability of a level of “no disability”. J Spinal Disord. 1998; 11:175–179.

16. Rhee JM, Shamji MF, Erwin WM, et al. Nonoperative management of cervical myelopathy: a systematic review. Spine (Phila Pa 1976). 2013; 38:S55–S67.
17. Shimomura T, Sumi M, Nishida K, et al. Prognostic factors for deterioration of patients with cervical spondylotic myelopathy after nonsurgical treatment. Spine (Phila Pa 1976). 2007; 32:2474–2479.


18. Matsumoto M, Chiba K, Ishikawa M, Maruiwa H, Fujimura Y, Toyama Y. Relationships between outcomes of conservative treatment and magnetic resonance imaging findings in patients with mild cervical myelopathy caused by soft disc herniations. Spine (Phila Pa 1976). 2001; 26:1592–1598.


19. Briggs VG, Li W, Kaplan MS, Eskander MS, Franklin PD. Injection treatment and back pain associated with degenerative lumbar spinal stenosis in older adults. Pain Physician. 2010; 13:E347–E355.
20. Vlaeyen JW, Linton SJ. Fear-avoidance and its consequences in chronic musculoskeletal pain: a state of the art. Pain. 2000; 85:317–332.

21. Louw A, Zimney K, O'Hotto C, Hilton S. The clinical application of teaching people about pain. Physiother Theory Pract. 2016; 32:385–395.


22. Louw A, Zimney K, Johnson EA, Kraemer C, Fesler J, Burcham T. De-educate to re-educate: aging and low back pain. Aging Clin Exp Res. 2017; 29:1261–1269.

23. Ailon T, Shaffrey CI, Lenke LG, Harrop JS, Smith JS. Progressive spinal kyphosis in the aging population. Neurosurgery. 2015; 77:Suppl 4. S164–S172.

24. Fon GT, Pitt MJ, Thies AC Jr. Thoracic kyphosis: range in normal subjects. AJR Am J Roentgenol. 1980; 134:979–983.


25. Kado DM, Prenovost K, Crandall C. Narrative review: hyperkyphosis in older persons. Ann Intern Med. 2007; 147:330–338.


26. Takahashi T, Ishida K, Hirose D, et al. Trunk deformity is associated with a reduction in outdoor activities of daily living and life satisfaction in community-dwelling older people. Osteoporos Int. 2005; 16:273–279.


27. Kado DM, Lui LY, Ensrud KE, et al. Hyperkyphosis predicts mortality independent of vertebral osteoporosis in older women. Ann Intern Med. 2009; 150:681–687.



28. Morey MC, Schenkman M, Studenski SA, et al. Spinal-flexibility-plus-aerobic versus aerobic-only training: effect of a randomized clinical trial on function in at-risk older adults. J Gerontol A Biol Sci Med Sci. 1999; 54:M335–M342.




 PDF
PDF ePub
ePub Citation
Citation Print
Print




 XML Download
XML Download