Abstract
소아청소년에서 슬개골 불안정성은 다양한 슬관절 구조의 이상에 의해 발생한다. 슬개골 불안정성은 급성 탈구, 재발성 탈구, 습관성 탈구, 선천성 탈구 등으로 정의한다. 슬개골 불안정성은 슬관절 주위의 해부학적인 구조물의 이상과 연관되어 있으며 원인에 대한 종합적인 분석을 시행해야 한다. 수술적 치료 시에는 근육과 골격의 불균형을 모두 고려하여야 한다. 슬개골 불안정성의 치료에는 외측 유리술, 연부조직 재정렬 수술, 자가 인대 이전술, 동종건을 이용한 인대 재건술, 교정 절골술, 활차성형술 및 내측 슬개-대퇴 인대 재건술 등의 수술적 방법이 사용되고 있다.
초록
Patellar instability in children and adolescents is caused by abnormalities of various knee structures. Instability of the patellofemoral joint can manifest as an acute dislocation, recurrent dislocation, habitual dislocation, and congenital dislocation. Patellar instability is associated with abnormalities in the anatomical structures around the knee, and a comprehensive analysis of the cause should be undertaken. Surgery can be performed to reconstruct any abnormal musculo-skeletal alignment. Considerable progress has been made in the treatment of patellar instability in recent years, and surgical methods include lateral release, soft tissue realignment procedure, transfer of the autologous tendon, trochleaplasty, and reconstruction of the medial patellofemoral ligament.
슬개골 불안정성은 급성 탈구, 재발성 탈구, 습관성 탈구 등으로 정의할 수 있으며,1) 이 외에도 선천성 다발성 결손이나 증후군을 동반한 선천성 탈구도 있다.2) 소아청소년에서의 급성 슬개골 탈구는 10만 명당 29–43명에서 발생하여 성인의 10만 명당 2.3–7.0명에 비해 10배에 달한다.3) 최근 연구에 의하면 14세에서 18세의 청소년에서 10만 명당 147.7명에서 발생한다.4) 재발성 탈구와 습관성 탈구는 구별되어야 한다.5) 재발성 탈구는 주로 외상에 의해 유발되어 간헐적으로 발생하고 습관성 탈구는 일반적으로 슬관절을 구부릴 때마다 슬개골이 탈구되며 슬개골 신전 시 자발적으로 정복되는 상태를 말한다.
슬개골 불안정성의 수술적 치료 방법에는 외측 유리술, 연부조직 재정렬 수술, 자가 인대 이전술, 교정 절골술, 활차성형술 및 내측 슬개-대퇴 인대(medial patellofemoral ligament, MPFL) 재건술 등이 있다. 과거에도 슬개골 불안정성의 수술 후 좋은 결과가 보고된 바 있으나,678) 최근 MPFL이 슬개골에 가장 중요한 수동적 안정을 제공하며 슬개골 탈구의 약 80%에서 파열을 보인다고 알려진 후 MPFL 재건술의 중요성이 부각되었다.9) 성인에서 시행한 슬개골 불안정에 대한 MPFL 봉합술 및 재건술은 임상 점수와 방사선 각도에서 우수한 결과를 보였다.10) 성인 환자의 MPFL 재건술 시 흔히 대퇴골 내측으로 자가 인대를 골 고정하여 MPFL를 복원한다. 소아청소년의 경우 대퇴골 내측의 부착부위가 성장판에 인접해 있는 어려움이 있어 내전근 부위에 고정하는 술식이 있으나11) 성장판을 피해 골 고정을 시행한 문헌도 있다.12) 본 논문에서는 소아 및 청소년 슬개골 불안정성의 진단, 영상소견 및 다양한 치료에 대하여 고찰해 보고자 한다.
재발성 탈구는 2회 이상의 슬개골 탈구를 타인이 관찰하거나 환자가 명확히 표현한 것으로 정의내리며 무릎이 변형된 것처럼 보인 후 갑자기 또는 조작에 의해 정상적인 모습으로 회복된 경험이 있어야 한다. 재발성 슬개골 탈구는 여성에서 호발(70%)하는 것으로 알려져 있으며 14세 이하의 소아에서 더 흔하다.13) 탈구가 일어나지 않을 때 가장 두드러진 증상은 불안정성이다. 통증은 탈구 또는 아탈구 후에 발생하지만 성인과는 달리 주 증상이 아닌 경우가 많다. 슬개골 재발성 탈구가 있는 아동의 전형적인 병력은 넘어진 뒤 무릎이 ‘제자리를 벗어난’ 것으로서 무릎이 제자리로 돌아온 뒤 통증이 발생하며 종종 붓는다.
최근 발생한 탈구 후 내원한 경우 슬개골 주변 동통 및 부종을 동반하지만 재발성 탈구는 대부분 증상이 없으며 두 가지 이학적 검사가 진단에 도움이 된다. 첫 번째는 슬개골 굴곡을 시작하면서 슬개골이 특징적으로 이동하는 ‘J sign’이다. 이는 슬관절 완전 신전 상태에서 굴곡할 때 슬개골이 대퇴골 활차의 내부로 들어왔다가 나가는 것으로서 굴곡 초기 슬개골이 외측으로 이동했다가 추가 굴곡 시 내측으로 이동한다. 두 번째는 페어뱅크(Fairbank)의 불안 검사로, 슬관절 30도 굴곡 상태에서 슬개골을 수동적으로 외측으로 이동시킬 때 명백한 불안증상이 일어난다.14) 슬관절 완전 신전 시 슬개골과 대퇴골 외과간 압력이 없어지므로 불안증상이 감소한다. 슬개골 이동 불안검사로 진단의 정확성을 더 높일 수 있다. 먼저 1단계로 슬관절 신전 상태에서 90도 굴곡하며 슬개골을 외측으로 압력을 주고, 2단계에서는 같은 각도로 슬관절을 신전-굴곡하면서 슬개골을 내측으로 압력을 준다. 1단계에서 불안증상이 있고 2단계에서 증상이 사라지면 검사 양성으로, 마취 상태에서 보이는 슬개골 탈구와 연관이 있다.15) 한편 Luhmann 등16)은 슬개골 불안정성 환자에서 수술 전 신전 시 염발음(crepitus)이 18%에서 발생하였으며 이것의 유무가 슬개골 연골손상의 정도와 관계있다고 하였다.
흔히 발생하는 습관성 탈구는 굴곡 시 발생하고 무릎 신전 시에는 슬개골이 정상 위치이나 무릎 굴곡 시마다 슬개골이 탈구되며 신전 시 다시 정복되는 것을 의미한다. 증상은 보통 5세에서 8세 사이에 나타나며 무릎이 불안정하고 달리기 및 운동에 어려움이 있으며 어린 시기부터 탈구가 진행되어 활차는 주로 평평하다. 반면 무릎 신전 시 발생하는 습관성 탈구는 무릎이 신전될 때 슬개골 아탈구 또는 탈구되는 것이 특징이다. 슬개골 굴곡이 계속되면 슬개골이 정상 위치로 돌아가는데 증상의 심각도에 따라 그 각도가 다르다. 대퇴사두근 단축이 있어 슬관절 신전 시 고위 슬개골을 보일 수 있다.11)
고위 슬개골이 있을 때 굴곡 후반부에 고위 슬개골과 대퇴골이 만나며 슬개골 불안정성이 생길 수 있다.17) 대퇴골-경골간 회전 변형은 슬개골에 외측으로 향하는 힘을 가한다.18) 대퇴 전염 각, 외반슬 및 경골 결절 외회전의 조합은 슬개건과 대퇴사두근이 이루는 Q 각에 영향을 준다. 재발성 슬개골 탈구에서 대퇴사두근이 슬개골의 외측 전위에 영향을 준다는 것은 널리 알려져 있다. 활차의 이형성이 있을 경우 대퇴골에 의한 슬개골의 외측 전위 저항이 감소되며,19) 이는 슬개골 불안정성 환자들의 방사선 사진에서도 관찰된다(Fig. 1).20)
슬개골 내측 안정성을 담당하는 주요 연부조직은 MPFL로서 잦은 슬개골 탈구가 있는 환자에서 일관되게 이 인대의 파열을 볼 수 있다. MPFL은 내측 지대 내에 다양한 너비로 존재하는 관절 외 인대로서 인대 유리 후 슬개골의 외측 이동이 50% 증가하며 인대 봉합 후 안정성이 회복되었다는 보고가 있다.21) 사체 연구에 따르면 MPFL은 외측 이동 제한의 41%–80%를 담당한다.22) MPFL은 같은 길이(등척성)의 구조물이 아니다. 이는 슬관절이 완전히 신전되었을 때 긴장되고 슬개골이 활차에 들어 있는 슬관절 굴곡 시 느슨해진다.23) 소아청소년의 MPFL 손상은 대퇴골 부착부보다 슬개골 부착부(81%)에서 흔하다는 보고가 있다. 24)
급성 슬개골 탈구 환자의 30%에서 골 연골 골절이 동반될 수 있다.28) 골절이 있을 때 주로 슬개골의 내측 경계 또는 능선을 포함하며 드물게 체중 부하 영역에서 대퇴골 외과의 중간 3분의 1을 포함한 골절이 발생한다. 골절은 관절면의 충돌로 야기되고 고위 슬개골이 없는 환자 및 중간 정도의 활차 형성 장애가 있는 환자에서 발생할 확률이 더 크다.
체중부하 방사선 사진은 슬개골 불안정성에 영향을 줄 수 있는 외반슬을 보여줄 수 있고 고위 슬개골은 측면 방사선 사진으로 결정된다(Fig. 2). 측면 방사선 사진에서 슬개골 길이(length of patella, LP)와 슬개건 길이(length of patella tendon, LT)는 거의 같아야 하며, LT가 LP보다 20% 이상 길다면(LT/LP≥1.2) 고위 슬개골이 있는 것이다.29) 슬관절 30도 굴곡 상태의 측면 방사선 사진에서 슬개골은 과간절 선의 전방 연결과 원위 대퇴 성장판의 중앙을 연결한 선 사이에 있어야 한다.30)
접선(tangential) 슬개골 촬영은 슬개골 이동, 슬개골 경사 및 활차 구조를 정의하는 데 유용하다. 경도의 슬관절 굴곡 시 슬개골이 고랑의 상부에 위치해 있을 때 슬개골의 불안정성을 보는 데 가장 유용하다. Merchant view는 슬관절을 30도 굴곡하여 촬영한다.
일치각(congruence angle)은 슬개 대퇴 탈구의 확실한 지표로,31) 일치각이 16도 이상일 때 외측 아탈구로 볼 수 있다. Laurin 등32)이 기술한 외측 슬개-대퇴각(lateral patellofemoral angle, LPFA)은 대퇴구(femoral sulcus)를 잇는 선과 슬개골 외측 관절면(lateral patellar facet)을 잇는 선의 각도이다. 정상 슬개-대퇴 관절에서 LPFA는 외측으로 열려 있지만 외측 아탈구 환자에서는 0도이거나 내측으로 열려 있다.
방사선 부하 사진 또한 슬개골 불안정성을 평가하는 데 사용되는데, 불안정한 슬개골은 부하에 의해 4 mm 이상 움직인다고 알려져 있다.33) 활차 이형성은 측면 방사선 사진에서 대퇴골 외과의 경계선과 내과의 경계선의 분리가 5 mm 이내일 때 진단한다. 정확한 측면 방사선 사진을 얻기 어렵기 때문에, 컴퓨터 단층촬영이 필요하다. 경골 결절에 슬개건 부착부의 중심과 활차 고랑의 중심 사이의 거리(tibial tubercle to trochlear groove distance, TT-TG)로 슬개 대퇴 관절의 관상면 또는 회전 불일치를 측정할 수 있다. 이 거리가 20 mm보다 클 때 심각한 불균형이 존재한다고 추정할 수 있다.34)
슬개골 탈구 시 초기에는 편안함을 위해 무릎 고정 장치로 고정해야 한다. 처음 며칠간 환자는 대퇴사두근을 강화하기 위해 하지 거상 운동을 시작하며 통증이 완화되면서 내측 광근에 초점을 맞춘 강화 운동이 이루어진다. 무릎 보조기 또는 슬개골 안정화 보조기가 회복 기간에 유용할 수 있다.
슬개골 재발성 탈구의 초기 치료는 보존적 치료이다. 내측 광근을 강화하는 것은 대부분의 치료 지침의 중요한 요소이고 환자의 증상을 줄일 수 있으며 수술의 결과에도 긍정적인 영향을 미친다. 폐쇄형 및 개방형 대퇴사두근 강화 운동 모두 권장된다. 높은 강도의 운동은 관절 연골에 높은 압력을 유발할 수 있으므로 피해야 한다.
비수술적 치료 후 장기 추시 결과에서 스포츠 기능을 평가하는 Tegner activity level37)은 6.0으로 의미있는 호전을 보이지 않았으며 70%의 환자에서 재탈구가 일어났다는 보고가 있으나 보존적 치료 후 수술하게 되는 비율에 대해서는 밝혀진 바가 없다.38) 단 Fithian 등39)은 첫 번째 탈구 이전에 슬개골 불안정성이 있었던 환자들의 경우 49%에서 재발성 탈구가 발생하였으며 외상으로 인한 1회성 탈구와 구별하여야 한다고 하였다. 소아, 활차 이형성 등의 위험 인자가 동반되어 있는 경우 보존적 치료 시 고려해야할 것으로 생각된다.
반복되는 탈구의 병력이 있으면 수술적 치료가 필요하다. 성장하는 환아에서 성장판이 손상되면 안되기 때문에 이에 대한 고려가 필요하다. 슬개골 높이뿐 아니라 Q 각과 회전 문제를 해결하는 경골 결절 절골술과 활차 이형성을 다루는 활차 절골술이 있지만 골격이 미성숙할 때는 연부조직 수술을 고려해야 한다. 회전 절골술은 심한 염전의 경우에 고려될 수 있다.
미성숙한 골격을 가진 소아청소년 환자에서는 슬개건의 기시부를 옮길 수 없기 때문에 수술법이 제한된다. Insall 등42)이 고안한 근위 연부조직 재정렬 수술은 슬개골에 가해지는 힘을 재정렬할 수 있으며 41명 환자의 6개월에서 5년 사이의 추시에서 모든 환자에서 fair 이상의 좋은 결과를 보고했다. 그러나 대퇴골 외과의 결손이나 근육 결손을 동반한 경우 혹은 다운 증후군과 같이 인대 이완증을 동반한 경우에 이 수술법만으로는 충분하지 않다.
인대 이완증, 대퇴골 외과 결손, 내측 근육 결손을 동반한 슬개골 탈구에서 반건양건은 정상인 경우가 많으며 반건양건 고정술을 근위부 재정렬 수술과 함께 시행하는 것이 추천된다. 이 시술은 슬개건의 힘의 방향을 회복시켜 주는 장점이 있다. Dewar-Galeazzi 시술은 외측 지대 유리, 내측 광근의 내측 전진 및 반건양건 슬개골 이전술을 포함한다. 반건양건 이전술은 대퇴사두근의 경골 부착에 작용하는 힘을 내측으로 재배열하며 42명의 환자 수술 후 평균 5년 추시에서 1명에서 재발이 발생했고 80%에서 good 이상의 좋은 결과가 보고되었다.8)
과도한 Q 각이 있으면 경골 결절에 슬개건이 외측으로 부착하기 때문에 원위부 재정렬 수술을 시행할 수 있다. TT-TG 측정 값이 20 mm보다 크거나 또는 슬개건 부착부의 중심과 후방십자인대 사이의 거리(TT to posterior cruciate ligament distance)가 24 mm보다 클 때 교정이 필요한 부정정렬이 존재한다고 여겨진다.43) 성숙한 골격을 가진 환자에서는 경골 결절 절골술 및 내측 이전술인 Elmslie-Trillat 시술을 시행할 수 있다.7) Fulkerson 시술은 Elmslie-Trillat 시술의 변형으로서 경골 결절 절골술 후 결절을 전방 및 내측으로 이전시킨다. 경골 결절의 성장판이 열려 있는 미성숙한 골격을 가진 환자에서 절골술을 시행할 경우 성장 장애나 전반슬을 일으킬 수 있어 금기시된다. 이 경우 슬개건의 외측 부분을 분리하여 내측 부분의 밑으로 통과시켜 근위 경골의 골막에 봉합하는 Roux-Goldthwait 시술을 할 수 있다.6) Grammont 시술은 슬개건과 골막 전체를 내측으로 이동하는 방법으로서 경골 결절 성장판에 영향을 줄 수 있는 위험이 있다. 슬개건 부착부가 지나치게 원위부로 고정될 경우에 슬개 하위증(patella baja)으로 통증을 유발할 수 있어 주의해야 한다. Joo 등44)은 외측 유리술, 근위연부조직 재정렬술, 반건막근 건고정술, 슬개건 이전술을 동시에 시행하는 ‘four-in-one’ 시술을 소개하여 좋은 결과를 얻은 바 있다(Fig. 3).
반복적인 슬개골 탈구에서 MPFL은 종종 약화되어 있거나 여러 부위에서 결손되어 있으며 최근 이에 대한 재건술이 보고되었다.1) 소아청소년의 MPFL 부착부는 성장판의 근위부 및 원위부로 다양하나,45) 주로 성장판의 원위부에 위치해 있다고 알려져 있다.46) Shea 등47)은 최근 사체 연구에서 MPFL 부착부가 7세 이하의 경우 성장판의 원위부에, 7세 이상의 경우 성장판의 근위부에 부착함을 보고하였다.
소아 및 청소년에서 MPFL 재건술을 시행할 시에는 원위 대퇴골의 인대고정 부위가 성장판에 가깝기 때문에 성장판에 손상을 가하지 않아야 하며 슬개골의 크기가 작기 때문에 슬개골에 인대를 통과시킬 때 의인성 골절을 주의해야 한다.48) 또한 원위 대퇴골에 고정할 경우 성장판,49) 절흔(notch)과 대퇴 연골의 손상을 피하기 위해 대퇴부 드릴의 방향을 원위부 및 전방으로 15–20도 기울여야 한다.50) 이 술식을 사용하여 Nelitz 등51)은 평균 12.6세 환아의 2.6년 추시에서 재발 없이 96%에서 만족한 결과를 보고하였다. 또한 성인 사체 연구에서 대퇴골에 해부학적 위치의 재건이 되지 않을 경우 내측 관절 접촉 압력이 증가함이 보고되어,52) 수술 시 주의를 요한다. MPFL은 반건양건, 장경인대를 이용하거나 대퇴사두건으로53) 재건할 수 있다. 슬개골이 작을 경우 자가 대퇴사두건 사용 시 슬개골에 손상 없이 수술을 할 수 있는 장점이 있다(Fig. 4). 최근 Alm 등54)은 30명의 소아청소년 환자에서 반건양건과 대퇴박근(gracilis)를 절단하여 대내전근(adductor magnus) 부착부에 걸고 슬개골에 고정하는 sling 수술을 시행하여 2년 추시에서 13%에서 재발함을 보고하였다. Hohn과 Pandya55)는 소아청소년 환자에서 동종건을 사용하여 MPFL 재건술 시행 후 2년 추시한 결과 92%에서 안정을 얻었다고 보고하였다. 소아와 성인을 모두 포함한 문헌고찰에서 MPFL 재건 후 다양한 합병증이 26%에서 발생하였고 재수술은 4%에서 이루어졌다.56) 최근 Sadigursky 등57)은 평균 11세의 소아청소년 환자에서 MPFL과 MPTL을 동시에 재건 후 12개월 추시하여 임상점수의 호전을 보였다고 하였다.
슬개-대퇴 불안정성이 있는 환자에서 기계적 축 혹은 회전 변형이 관련되었다는 보고가 있으며 최근 성인 환자에서 이를 교정하기 위해 교정 절골술을 시행한 보고가 있다.585960) Nelitz 등46)은 평균 18.4세 환자의 MPFL 재건술에서 증가된 대퇴 염전각이 재수술의 이유가 된다고 보고하였다.
교정 절골술을 통한 재정렬 수술의 적응증은 아직 명확하지 않으며 기계적 축과 원위 대퇴골 외측각의 어느 정도가 교정이 필요한지는 아직 알려져 있지 않다.61) 그러나 원위 대퇴골 내측 성장판 임시 고정술이나 대퇴골 원위부 절골술을 이용하여 외반 정렬을 치료하는 것이 Q 각 호전에 도움을 줄 수 있다.
활차 이형성에 대한 활차성형술은 적응증이 명확하지 않으며 골격이 미성숙한 환자의 치료법은 아닌 것으고 알려졌다.62) Pesenti 등63)은 평균 13.8세의 소아청소년 환자의 수술에서 활차의 구조적 이상이 있어도 MPFL 단독 재건술만으로도 재발률이 증가하지 않았다고 하였다. 반면 최근 Balcarek 등64)은 평균 19세 환자의 문헌고찰에서 인대 수술과 활차성형술을 동시에 시행했을 때 MPFL 단독 재건술보다 재발률이 낮다고 보고하였다. 또한 Longo 등65)은 평균 22세 환자의 문헌고찰에서 Dejour와 Le Coultre66) 및 von Knoch 등67)이 발표한 활차성형술의 결과가 이전보다 안정성 및 기능에서 개선되었다고 하였다. 활차성형술의 적용 시 연령을 고려한 접근이 필요하다.
수술 후 장기 예후는 다양하다. Jaquith와 Parikh68)는 소아청소년 슬개골 재발성 탈구 환자의 수술 시 성장판이 열려 있는 경우 43%에서, 성장판이 닫혀 있는 경우 22%에서 재발한다고 보고하였다. 평균 25세 환자의 14년의 추시 결과에서 수술한 경우 20%에서 재발성 불안정성 및 75%에서 슬개-대퇴 관절의 관절염을 보였다.69) 소아 및 청소년 환자의 인대 재정렬 수술 후 5년 추시에서 Lysholm score는 69.3점 및 International Knee Documentation Committee score는 65.6점으로 보고되었으며 어린 환자와 수술 전 증상의 지속 기간이 짧은 환자에서 더 좋은 Tegner activity level을 보였다.70) 평균 14세 환자의 MPFL 재건 후 10년 추시 결과에서 활차 이형성이 있다고 하더라도 Crosby/Insall criteria는 90%에서 good to excellent의 좋은 기능 결과를 보였으며 슬개-대퇴 관절 관절염도 87%에서 none to mild로 좋은 결과를 보였다.71) Krych 등72)은 성인을 포함한 평균 17.5세의 운동선수의 MPFL 재건술 후 47개월 추시에서 85%의 환자가 8.1개월 후 운동에 복귀하였으나 수술 후 6개월까지 근력의 약화를 보였다고 보고하였다. 특히 경골 결절 이전술을 동반한 환자에서 운동에 복귀가 늦었다.
Figures and Tables
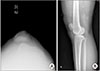 | Figure 2(A) Subluxation of the patella and aplasia of the trochlear groove on Merchant view. (B) Supratrochlear bump and patella alta. |
References
1. Herring JA. Tachdjian's pediatric orthopaedics: from the Texas Scottish rite hospital for children. 5th ed. Philadelphia: Elsevier Health Sciences;2013.
2. Ghanem I, Wattincourt L, Seringe R. Congenital dislocation of the patella. Part I: pathologic anatomy. J Pediatr Orthop. 2000; 20:812–816.

3. Hoetzel J, Preiss A, Heitmann MA, Frosch KH. Knee injuries in children and adolescents. Eur J Trauma Emerg Surg. 2014; 40:23–36.

4. Sanders TL, Pareek A, Hewett TE, Stuart MJ, Dahm DL, Krych AJ. Incidence of first-time lateral patellar dislocation: a 21-year population-based study. Sports Health. 2018; 10:146–151.

5. Batra S. Recurrent dislocation is different from habitual dislocation of patella. Int Orthop. 2014; 38:2223.

6. Marsh JS, Daigneault JP, Sethi P, Polzhofer GK. Treatment of recurrent patellar instability with a modification of the Roux-Goldthwait technique. J Pediatr Orthop. 2006; 26:461–465.

7. Brown DE, Alexander AH, Lichtman DM. The Elmslie-Trillat procedure: evaluation in patellar dislocation and subluxation. Am J Sports Med. 1984; 12:104–109.

8. Baker RH, Carroll N, Dewar FP, Hall JE. The semitendinosus tenodesis for recurrent dislocation of the patella. J Bone Joint Surg Br. 1972; 54:103–109.

9. Seeley M, Bowman KF, Walsh C, Sabb BJ, Vanderhave KL. Magnetic resonance imaging of acute patellar dislocation in children: patterns of injury and risk factors for recurrence. J Pediatr Orthop. 2012; 32:145–155.
10. Song JG, Kang SB, Oh SH, et al. Medial soft-tissue realignment versus medial patellofemoral ligament reconstruction for recurrent patellar dislocation: systematic review. Arthroscopy. 2016; 32:507–516.

11. Chotel F, Bérard J, Raux S. Patellar instability in children and adolescents. Orthop Traumatol Surg Res. 2014; 100:S125–S137.

12. Nelitz M, Reichel H, Dornacher D, Lippacher S. Anatomical reconstruction of the medial patellofemoral ligament in children with open growth-plates. Arch Orthop Trauma Surg. 2012; 132:1647–1651.

13. Cash JD, Hughston JC. Treatment of acute patellar dislocation. Am J Sports Med. 1988; 16:244–249.

14. Dimon JH 3rd. Apprehension test for subluxation of the patella. Clin Orthop Relat Res. 1974; (103):39.

15. Ahmad CS, McCarthy M, Gomez JA, Shubin Stein BE. The moving patellar apprehension test for lateral patellar instability. Am J Sports Med. 2009; 37:791–796.

16. Luhmann SJ, Smith JC, Schootman M, Prasad N. Recurrent patellar instability: implications of preoperative patellar crepitation on the status of the patellofemoral articular cartilage. J Pediatr Orthop. DOI: 10.1097/BPO.0000000000001017. Published online June 13, 2017.

17. Insall J, Goldberg V, Salvati E. Recurrent dislocation and the high-riding patella. Clin Orthop Relat Res. 1972; 88:67–69.

18. Turner MS, Smillie IS. The effect of tibial torsion of the pathology of the knee. J Bone Joint Surg Br. 1981; 63-B:396–398.

19. Senavongse W, Amis AA. The effects of articular, retinacular, or muscular deficiencies on patellofemoral joint stability: a biomechanical study in vitro. J Bone Joint Surg Br. 2005; 87:577–582.
20. Dejour H, Walch G, Nove-Josserand L, Guier C. Factors of patellar instability: an anatomic radiographic study. Knee Surg Sports Traumatol Arthrosc. 1994; 2:19–26.

21. Hautamaa PV, Fithian DC, Kaufman KR, Daniel DM, Pohlmeyer AM. Medial soft tissue restraints in lateral patellar instability and repair. Clin Orthop Relat Res. 1998; (349):174–182.

22. Desio SM, Burks RT, Bachus KN. Soft tissue restraints to lateral patellar translation in the human knee. Am J Sports Med. 1998; 26:59–65.

23. Thaunat M, Erasmus PJ. The favourable anisometry: an original concept for medial patellofemoral ligament reconstruction. Knee. 2007; 14:424–428.

24. Askenberger M, Arendt EA, Ekström W, Voss U, Finnbogason T, Janarv PM. Medial patellofemoral ligament injuries in children with first-time lateral patellar dislocations: a magnetic resonance imaging and arthroscopic study. Am J Sports Med. 2016; 44:152–158.
25. Mendez AA, Keret D, MacEwen GD. Treatment of patellofemoral instability in Down's syndrome. Clin Orthop Relat Res. 1988; (234):148–158.

26. Mizuta H, Kubota K, Shiraishi M, Nakamura E, Takagi K, Iwatani N. Recurrent dislocation of the patella in Turner's syndrome. J Pediatr Orthop. 1994; 14:74–77.

27. Philippot R, Boyer B, Testa R, Farizon F, Moyen B. The role of the medial ligamentous structures on patellar tracking during knee flexion. Knee Surg Sports Traumatol Arthrosc. 2012; 20:331–336.

28. Nietosvaara Y, Aalto K, Kallio PE. Acute patellar dislocation in children: incidence and associated osteochondral fractures. J Pediatr Orthop. 1994; 14:513–515.

31. Merchant AC, Mercer RL, Jacobsen RH, Cool CR. Roentgenographic analysis of patellofemoral congruence. J Bone Joint Surg Am. 1974; 56:1391–1396.

32. Laurin CA, Lévesque HP, Dussault R, Labelle H, Peides JP. The abnormal lateral patellofemoral angle: a diagnostic roentgenographic sign of recurrent patellar subluxation. J Bone Joint Surg Am. 1978; 60:55–60.
33. Fithian DC, Mishra DK, Balen PF, Stone ML, Daniel DM. Instrumented measurement of patellar mobility. Am J Sports Med. 1995; 23:607–615.

34. Balcarek P, Jung K, Frosch KH, Stürmer KM. Value of the tibial tuberosity-trochlear groove distance in patellar instability in the young athlete. Am J Sports Med. 2011; 39:1756–1761.

35. Kirsch MD, Fitzgerald SW, Friedman H, Rogers LF. Transient lateral patellar dislocation: diagnosis with MR imaging. AJR Am J Roentgenol. 1993; 161:109–113.

36. Balcarek P, Ammon J, Frosch S, et al. Magnetic resonance imaging characteristics of the medial patellofemoral ligament lesion in acute lateral patellar dislocations considering trochlear dysplasia, patella alta, and tibial tuberosity-trochlear groove distance. Arthroscopy. 2010; 26:926–935.

37. Tegner Y, Lysholm J. Rating systems in the evaluation of knee ligament injuries. Clin Orthop Relat Res. 1985; (198):43–49.

38. Palmu S, Kallio PE, Donell ST, Helenius I, Nietosvaara Y. Acute patellar dislocation in children and adolescents: a randomized clinical trial. J Bone Joint Surg Am. 2008; 90:463–470.

39. Fithian DC, Paxton EW, Stone ML, et al. Epidemiology and natural history of acute patellar dislocation. Am J Sports Med. 2004; 32:1114–1121.

40. Gerbino PG, Zurakowski D, Soto R, Griffin E, Reig TS, Micheli LJ. Long-term functional outcome after lateral patellar retinacular release in adolescents: an observational cohort study with minimum 5-year follow-up. J Pediatr Orthop. 2008; 28:118–123.
41. Weinstein SL, Flynn JM. Lovell and Winter's pediatric orthopaedics. 7th ed. Philadelphia: Lippincott Williams & Wilkins;2014.
42. Insall J, Bullough PG, Burstein AH. Proximal “tube” realignment of the patella for chondromalacia patellae. Clin Orthop Relat Res. 1979; (144):63–69.

43. Seitlinger G, Scheurecker G, Högler R, Labey L, Innocenti B, Hofmann S. Tibial tubercle-posterior cruciate ligament distance: a new measurement to define the position of the tibial tubercle in patients with patellar dislocation. Am J Sports Med. 2012; 40:1119–1125.
44. Joo SY, Park KB, Kim BR, Park HW, Kim HW. The ‘four-in-one’ procedure for habitual dislocation of the patella in children: early results in patients with severe generalised ligamentous laxity and aplasis of the trochlear groove. J Bone Joint Surg Br. 2007; 89:1645–1649.
45. Shea KG, Styhl AC, Jacobs JC Jr, et al. The relationship of the femoral physis and the medial patellofemoral ligament in children: a cadaveric study. Am J Sports Med. 2016; 44:2833–2837.
46. Nelitz M, Williams RS, Lippacher S, Reichel H, Dornacher D. Analysis of failure and clinical outcome after unsuccessful medial patellofemoral ligament reconstruction in young patients. Int Orthop. 2014; 38:2265–2272.

47. Shea KG, Martinson WD, Cannamela PC, et al. Variation in the medial patellofemoral ligament origin in the skeletally immature knee: an anatomic study. Am J Sports Med. 2018; 46:363–369.

48. Flynn JM, Wiesel SW. Operative techniques in pediatric orthopaedics. Philadelphia: Lippincott Williams & Wilkins;2010.
49. Seitlinger G, Moroder P, Fink C, Wierer G. Acquired femoral flexion deformity due to physeal injury during medial patellofemoral ligament reconstruction. Knee. 2017; 24:680–685.

50. Nguyen CV, Farrow LD, Liu RW, Gilmore A. Safe drilling paths in the distal femoral epiphysis for pediatric medial patellofemoral ligament reconstruction. Am J Sports Med. 2017; 45:1085–1089.

51. Nelitz M, Dreyhaupt J, Williams SRM. Anatomic reconstruction of the medial patellofemoral ligament in children and adolescents using a pedicled quadriceps tendon graft shows favourable results at a minimum of 2-year follow-up. Knee Surg Sports Traumatol Arthrosc. 2018; 26:1210–1215.

52. Stephen JM, Kittl C, Williams A, et al. Effect of medial patellofemoral ligament reconstruction method on patellofemoral contact pressures and kinematics. Am J Sports Med. 2016; 44:1186–1194.

53. Noyes FR, Albright JC. Reconstruction of the medial patellofemoral ligament with autologous quadriceps tendon. Arthroscopy. 2006; 22:904.e1–904.e7.

54. Alm L, Krause M, Mull C, Frosch KH, Akoto R. Modified adductor sling technique: a surgical therapy for patellar instability in skeletally immature patients. Knee. 2017; 24:1282–1288.

55. Hohn E, Pandya NK. Does the utilization of allograft tissue in medial patellofemoral ligament reconstruction in pediatric and adolescent patients restore patellar stability? Clin Orthop Relat Res. 2017; 475:1563–1569.

56. Shah JN, Howard JS, Flanigan DC, Brophy RH, Carey JL, Lattermann C. A systematic review of complications and failures associated with medial patellofemoral ligament reconstruction for recurrent patellar dislocation. Am J Sports Med. 2012; 40:1916–1923.

57. Sadigursky D, Garcia LC, Armede M, Oliveira LR, Carneiro RJF, Colavolpe PO. Medial patellofemoral ligament and medial patellotibial ligament reconstruction in children: preliminary results. Rev Bras Ortop. 2017; 52:417–422.

58. Swarup I, Elattar O, Rozbruch SR. Patellar instability treated with distal femoral osteotomy. Knee. 2017; 24:608–614.

59. Kwon JH, Kim JI, Seo DH, Kang KW, Nam JH, Nha KW. Patellar dislocation with genu valgum treated by DFO. Orthopedics. 2013; 36:840–843.

60. Nelitz M, Dreyhaupt J, Williams SR, Dornacher D. Combined supracondylar femoral derotation osteotomy and patellofemoral ligament reconstruction for recurrent patellar dislocation and severe femoral anteversion syndrome: surgical technique and clinical outcome. Int Orthop. 2015; 39:2355–2362.

61. Zimmerer A, Sobau C, Balcarek P. Recent developments in evaluation and treatment of lateral patellar instability. J Exp Orthop. 2018; 5:3.

62. Utting MR, Mulford JS, Eldridge JD. A prospective evaluation of trochleoplasty for the treatment of patellofemoral dislocation and instability. J Bone Joint Surg Br. 2008; 90:180–185.

63. Pesenti S, Ollivier M, Escudier JC, et al. Medial patellofemoral ligament reconstruction in children: do osseous abnormalities matter? Int Orthop. 2018; 42:1357–1362.

64. Balcarek P, Rehn S, Howells NR, et al. Results of medial patellofemoral ligament reconstruction compared with trochleoplasty plus individual extensor apparatus balancing in patellar instability caused by severe trochlear dysplasia: a systematic review and meta-analysis. Knee Surg Sports Traumatol Arthrosc. 2017; 25:3869–3877.

65. Longo UG, Vincenzo C, Mannering N, et al. Trochleoplasty techniques provide good clinical results in patients with trochlear dysplasia. Knee Surg Sports Traumatol Arthrosc. DOI: 10.1007/s00167-017-4584-9. Published online May 31, 2017.

66. Dejour D, Le Coultre B. Osteotomies in patello-femoral instabilities. Sports Med Arthrosc Rev. 2007; 15:39–46.

67. von Knoch F, Böhm T, Bürgi ML, von Knoch M, Bereiter H. Trochleaplasty for recurrent patellar dislocation in association with trochlear dysplasia. A 4- to 14-year follow-up study. J Bone Joint Surg Br. 2006; 88:1331–1335.
68. Jaquith BP, Parikh SN. Predictors of recurrent patellar instability in children and adolescents after first-time dislocation. J Pediatr Orthop. 2017; 37:484–490.

69. Arnbjörnsson A, Egund N, Rydling O, Stockerup R, Ryd L. The natural history of recurrent dislocation of the patella. Long-term results of conservative and operative treatment. J Bone Joint Surg Br. 1992; 74:140–142.
70. Luhmann SJ, O'Donnell JC, Fuhrhop S. Outcomes after patellar realignment surgery for recurrent patellar instability dislocations: a minimum 3-year follow-up study of children and adolescents. J Pediatr Orthop. 2011; 31:65–71.




 PDF
PDF ePub
ePub Citation
Citation Print
Print





 XML Download
XML Download