Abstract
관절경 수술기기 및 술기의 발달로 인해 관절경술의 적용 범위는 점점 넓어지고 있다. 거골하 관절의 병변은 후족부의 만성적인 통증을 유발할 수 있으나 인접한 족관절의 병변으로 오인되어 진단이나 치료가 늦어지는 경우가 많다. 거골하 관절경술 및 후방 내시경술은 거골하 관절 및 족관절 후방의 병변을 확인하고 치료할 수 있는 좋은 술식이다.
초록
The application of arthroscopy is becoming increasingly widespread due to the development of surgical instruments and techniques. Subtalar pathology can cause chronic pain in the hindfoot, but it is often misdiagnosed as a lesion of the adjacent ankle joint, which can lead to delayed diagnosis and treatment. Subtalar arthroscopy and posterior endoscopy are good methods to confirm and treat the posterior pathology of the subtalar joint and posterior ankle joint.
관절경 수술기기 및 술기의 발달로 인해 관절경술의 적용 범위는 점점 넓어지고 있으며 이전에는 불가능하다고 생각되었던 작은 관절까지도 검사가 가능하게 되어 족관절 분야에서는 중족 족지 관절에도 관절경 수술의 결과가 보고되고 있다.12)
거골하 관절은 후족부의 내번과 외번에 관여하는 3개의 소관 절면(facet)으로 이루어진 복잡한 관절로 그 중에서도 후방 소관 절면(posterior facet)은 해부학적으로 전방경사를 이루고 있기 때문에 단순 방사선 검사로는 관절을 정확히 평가하기 어려우며 개방적 수술 시에도 광범위 절개를 통하지 않고서는 관절의 전반에 대한 접근이 제한되어 있어 관절경술이 치료에 유용할 수 있 다. 거골하 관절경술은 1985년 Parisien과 Vangsness3)가 사체를 통한 실험을 처음 보고한 이후로 현재까지 많은 결과가 보고되고 있다.4567) 1994년 Frey 등7)은 거골하 관절경술에서 사용되는 삽입구의 해부학적인 특징 및 주의해야 할 구조물에 대한 사체연구에서 전외측, 중간, 후외측 삽입구를 통하여 후방 거골하 관절면의 90% 이상을 확인할 수 있다고 하였다. 한편 후방 내시경술(posterior endoscopy)은 2000년 van Dijk 등8)이 처음 발표하였으며 족관절이나 거골하 관절의 후방에 병변이나 만성 통증이 있는 경우 시도할 수 있는 유용한 기법이다. 현재까지 여러 연구자들이 삼각골 증후군(Os trigonum syndrome), 장무지 굴곡건염(flexor hallucis longus tenosynovitis), 후종골 점액낭염(retrocalcaneal bursitis) 등의 관절 주위 및 관절 외부 병변의 치료에 후방 내시경술을 사용하고 그 결과를 발표하고 있다.91011)
본 종설에서는 거골하 관절경술 및 후방 내시경술의 술기 및 적응증과 그 결과에 대하여 알아보고자 한다.
거골하 관절은 매우 안정된 관절로서 전, 중, 후 3개의 소관절면으로 이루어지며 족근관(tarsal canal)과 그 외측 입구인 족근동(sinus tarsi)에 의하여 전방 거종주상 관절(talocalcaneonavicular joint)과 후방 거종(talocalcaneal joint) 관절로 나뉜다. 거골하 관절의 안정성에 관여하는 인대로는 종비 인대(calcaneofibular ligament), 외 거종 인대(lateral talocalcaneal ligament), 골간 거종 인대(interosseous talocalcaneal ligament), 하 신근 지대의 근(root of inferior extensor retinaculum), 경부 인대(cervical ligament) 등이 있다.12) 경부 인대는 거골과 종골 사이에서 가장 강력한 인대로 내외번을 제한한다. 골간 거종 인대는 거골과 종골을 연결하는 중요한 인대로 외번과 후족부 외반을 제한하는 역할을 하며 거골하 관절경으로 쉽게 볼 수 있다.13) 1991년 Harper14)는 거골하 관절을 지지하는 외측 인대 복합체를 표재층, 중간층, 심층의 3층으로 분류하였다. 심층에는 골간 거종 인대와 하 신근 지대의 내 근(medial root)이 속하며, 중간층에는 하 신근 지대의 중간 근(middle root)과 경부 인대, 그리고 표재층은 하 신근 지대의 외 근(lateral root), 종비 인대, 외 거종 인대, 후 거종 인대, 내 거종 인대 등으로 이루어진다. 거골하 관절경술은 보통 후방 거종 관절의 관절경술을 의미하며 전방과 중 거골하 관절은 크기가 작고 병변이 많이 발생하지 않기 때문에 관절경적 접근이 필요한 경우는 드물고, 기술적으로도 상당히 어렵다.
거골하 관절경술의 진단적 적응증으로는 후족부의 지속적인 통증, 부종, 강직, 잠김 현상(locking) 등이 있다. 치료적 적응증으로는 활액막염, 관절내 유리체, 골연골 병변, 연골연화증 등을 들 수 있으며 특히 삼각골 증후군과 족근동 증후군(sinus tarsi syndrome)이 대표적이다.56) 그 외 종골 골절의 평가 및 치료에 이용된다는 보고도 있으며, 관절경적 거골하 관절 유합술도 시행되고 있다.1516) 또한 종골 골절 후 발생한 비골하 동통에 대하여 유착과 반흔 조직에 대한 관절경적 변연 절제와 유리술을 시행한 보고도 있다.17)
거골하 관절경술은 전신마취(general anesthesia) 또는 부위마취 (regional anesthesia) 하에서 시행된다. 환자의 체위는 병변(pathologic condition)의 위치에 따라 정해지며 앙와위(supine) 또는 측와위(lateral)로 가능하다. 앙와위 자세로 준비하는 경우에는 환자의 골반 아래에 받침대를 받친 후 대퇴 지지대를 이용하여 고관절을 60-70도 이상 굴곡한 상태에서 띠(strap)를 이용하여 족부를 비침습적으로 견인하는 방법을 주로 사용하고, 측와위 자세의 경우는 족관절의 내측을 받치고 견인 없이 하거나 필요에 따라 견인을 시행하는 방법이 있다. 견인방법은 붕대나 띠를 특별한 견인기구에 걸어서 사용하는 비침습적인 방법이 주로 이용되며, 관절의 긴장도(tightness)와 병변의 위치, 수술자의 선호도에 따라 그 사용 여부가 정해진다.18) 앙와위에서 견인하는 방법은 특히 발목 관절과 거골하 관절을 동시에 수술하는 경우에 유용하다.
거골하 관절경술에 사용되는 기기는 기본적으로 족관절의 경우와 같으며 후방 거골하 관절은 크기가 작고 모양이 볼록(convex)하여 관절의 크기에 맞는 작은 기구를 사용하는 것이 의인성(iatrogenic) 관절 연골 손상을 줄일 수 있다. 보통 2.7 mm 30도 관절경이 기본적으로 사용되며 관절 간격이 좁은 경우는 1.9 mm 30도 관절경까지도 사용할 수 있으나 기구 파손의 위험이 따른다. 또한 작은 관절 절삭기(shaver), 연마기(bur), 소파기(curette), 거상기(freer elevator), 탐색자(probe), 겸자(grasper) 등이 필요하다.619)
삽입구를 만들때 외과(lateral malleolus)와 아킬레스건이 주요한 해부학적 표식이 된다. 전외측(anterolateral), 중앙(central or middle), 후외측(posterolateral)의 세 삽입구가 기본 삽입구이고 보조 후외측(accessory posterolateral) 삽입구도 가끔 사용된다.719) 전외측 삽입구는 외과 말단부의 전방 2 cm, 하방 1 cm에 위치하며, 중앙 삽입구는 족근동 위치에 삽입하는 것으로 외과 말단부의 바로 전하방에 위치시킨다. 후외측 삽입구는 아킬레스건의 바로 외측에서 외과 말단부보다 0.5 cm 상방에 놓인다(Fig. 1). 보조 후 외측 삽입구는 비골건 바로 뒤에 후외측 삽입구보다 외측에 삽입한다.7) 전외측 삽입구의 경우 천 비골 신경(superficial peroneal nerve)과 그 분지를 주의해야 하고, 후외측 삽입구와 보조 후외 측 삽입구의 경우 비복 신경(sural nerve) 및 소 복재 정맥(lesser saphenous vein), 그리고 중앙 삽입구의 경우 비골건(peroneal tendon) 등의 손상을 조심해야 한다.20) Tryfonidis 등21)은 사체를 이용 한 연구에서 거골하 관절경술에서 사용하는 삽입구와 비복 신경 까지의 거리를 측정하였는데 전외측 및 중앙 삽입구는 비복 신경 혹은 그 분지와 평균적으로 21.3 mm, 20.9 mm 떨어져 있고, 후외 측 삽입구는 11.4 mm 떨어져 있어 후외측 삽입구의 이용 시에 비 복 신경 손상의 위험성이 더 높다고 하였다.
한편 관절 내측 부위의 활액막절제술, 거종 족근골 결합(talocalcaneal coalition) 절제술, 내측 종골 골절 치료 시에는 내측 삽입구를 이용할 수도 있다.22) 내측 삽입구는 관절경으로 확인하면서 족근관의 내측 입구쪽으로 K-강선을 경골 내과(medial malleolus) 말단부 앞으로 접근시켜 종골 재거돌기(sustentaculum tali)의 뒤쪽에 장무지 굴건과 내측 족저 신경(medial plantar nerve) 위로 빼내 는 방식을 이용하여 관절경을 삽입할 수 있으나 내측 신경의 손상에 유의해야 한다.22)
관절경을 처음 삽입하는 경우 먼저 족부를 내번, 외번시키면서 외과 말단부 앞부분에서 족근동을 촉지하고 중앙 삽입구 또는 후외측 삽입구의 위치에 10 ml의 생리식염수(normal saline)를 주사하여 관절강을 팽창시킨다. 이어 같은 위치에 작은 피부 절개를 넣고 지혈겸자(hemostat)를 이용하여 피하조직을 벌리면서 관절막까지 접근한 다음 2.7 mm의 끝이 뭉뚝한 투관침(dull trocar)을 족근관 방향으로 삽입하는 방법이 사용된다. 그 다음 전외측 및 후외측 삽입구는 중앙 삽입구로 들어간 관절경으로 직접 확인하면서 연부조직을 촉지하고 적절한 위치에 주사바늘을 관절 외-관절 내 방식(outside-in technique)으로 삽입하여 만들게 되며 이에 의해 신경 및 혈관 손상을 최소화할 수 있다.
족관절에서와 마찬가지로 거골하 관절경술에서도 관절 내를 순차적으로 빠짐없이 검사하는 것이 중요한데 체계적으로 진행해야 전체 관절을 놓치지 않고 검사할 수 있다. 확인이 어려운 부위를 검사하는 경우에는 관절경의 삽입 위치를 서로 바꾸어가며 확인하는 것이 좋다. Ferkel23)은 거골하 관절의 앞부분부터 시작하여 외측 및 후방으로 가면서 중요한 부분 13곳을 확인할 것을 권장하였다(Fig. 2). 이 방법은 먼저 중앙 삽입구를 통하여 후방 거골하 관절의 앞부분에서 시작하여 측면, 후면 순서로 여섯 지점에 대한 검사를 시행하고 이어서 후외측 삽입구를 통하여 외측에서 내측으로 진행하면서 일곱 지점 검사를 시행한다.623)
거골하 관절경술의 적응증이 확대되면서 여러 저자들에 의해 다양한 수술법과 그 결과들이 보고되고 있다. Williams와 Ferkel6)은 여러 질환에 대해 거골하 관절경술을 시행한 환자 29예를 4년간 추적 관찰한 결과 우수 76%, 양호 10%, 보통 10%, 불량 3%로 총 86%에서 양호 이상의 결과를 얻었으나 퇴행성 관절질환이 있는 환자와 족관절의 질환이 동반된 경우에 좋지 않은 결과를 보인다고 하였으며 그 원인으로 족관절과 거골하 관절의 근접성으로 인해 족관절의 병변이 거골하 관절경술의 결과에 영향을 미친 것으로 보고하였다. Frey 등24)도 전체적으로 85%에서 양호 이상의 결과를 얻었으나 불량인 예는 모두 족관절 관절경술을 동시에 시행한 경우였다고 발표한 바 있다. 거골하 관절경을 이용한 삼각골 절제술은 1997년 Marumoto와 Ferkel25)에 의해 처음 발표되었으며 11예의 환자를 대상으로 35개월간 추시하여 좋은 결과를 보고하였다(Fig. 3). 저자들은 관절경적 절제술은 수술로 인한 외상을 최소한으로 함으로써 이환(morbidity)을 줄이고 보다 빠른 회복을 기대할 수 있다고 하였다. Ahn 등26)은 활액막염, 연골연화증, 관절섬유화증, 삼각골 증후군 등의 거골하 병변 환자 115예를 대상으로 한 연구에서 97%에서 만족할 만한 결과를 얻었다고 보고하였다. Lee 등27)은 수술 전 족근동 증후군으로 진단된 33예를 대상으로 거골하 관절경술을 실시하여 골간 거종 인대 부분파열 (88%), 활액막염(55%), 경부 인대 파열(33%), 관절섬유화(24%) 등을 확인할 수 있었으며 평균 24개월 추시에서 우수 16예(48%), 양호 13예(39%), 보통 4예(12%)로 87%에서 양호 이상의 결과를 보고하였다.
Rammelt 등15)은 종골 관절내 골절의 치료 시 거골하 관절경 술이 정확한 골절 정복에 많은 도움이 된다고 하였다. Elgafy와 Ebraheim17)은 종골 관절내 골절 환자에서 수술 후 비골하 부위에 지속되는 통증을 호소하는 경우에 거골하 관절경술로 치료하여 좋은 결과를 얻을 수 있다고 발표하였다. Sitte 등28)은 거골 체부 골절의 치료에도 거골하 관절경술을 이용하여 좋은 결과를 얻을 수 있다고 하였다. Lee 등18)은 거골하 관절 유합술에 관절경을 이 용하여 수술 후 평균 11주에 94%의 유합 성공률을 보고하였다.
거골하 관절경술 후 발생하는 합병증은 다른 부위의 관절경술과 기본적으로 유사하여 감염, 관절경 기기 파손, 관절연골 손상 등 이 있다.29) 후외측 삽입구에서 비복 신경, 전외측 삽입구에서 천 비골 신경이 드물게 손상될 수 있으며 이러한 합병증은 삽입구를 만들 때 주의를 기울이는 것으로 대부분 예방할 수 있다.20) Ferkel 등30)은 거골하 관절경술을 실시한 50예의 환자를 평균 32개월 추 시한 결과 신경이나 혈관, 건 손상, 수술 창상감염, 기구 파손 등 이 발생할 수 있지만 가장 흔한 합병증은 신경과 관련된 손상으 로 대부분에서 일시적이고 6개월 안에 회복된다고 하였다. Frey 등24)은 거골하 관절경술을 받은 49예를 평균 54개월간 관찰한 결 과 천 비골 신경염(superficial peroneal nerve neuritis) 3예, 창상 문 제(wound infection and sinus track) 2예의 합병증을 보고하였다. Lee 등27)은 족근동 증후군 환자 33예의 거골하 관절경술 후 1예 에서 전외측 삽입구 주변에서 천 비골 신경 분지(lateral branch of superficial peroneal nerve) 자극증상을 보여 신경박리술(neurolysis)로 치료했다고 하였다.
후족부의 통증은 다양한 병인들에 의해 발생할 수 있으나 일반적인 거골하 관절경술은 후방 병변, 특히 후내측을 확인하기 위한 접근이 어려워 다양한 술식을 시행하기에 제한이 있을 수 있다. 전통적으로 후방 병변의 치료를 위해 후외측이나 후내측 접근을 통한 개방적 술식이 많이 사용되었지만 후외측 접근은 비복 신경이 손상될 가능성이 있고, 후내측 접근은 주요한 혈관 및 신경 손상의 위험성이 따른다. 후방 내시경술은 이러한 위험을 피하면서 족관절 및 거골하 관절 내뿐만 아니라 관절 주변까지 확인과 치료가 가능한 술식으로 van Dijk 등8)에 의해 처음 발표되었다.
후방 내시경술은 삼각골 증후군,31) 후방 거골하 관절의 골연골 병변이나 관절내 유리체,3233) 활액막 골연골종증(synovial osteochondromatosis), 류마티스 관절염이나 색소 융모 결절성 활막염 (pigmented villonodular synovitis)과 같은 심한 활액막염3435) 등에 사용할 수 있다. 또한 관절 주변 병변으로 후경골건, 장무지 굴곡건,36) 비골건, 아킬레스건 등의 족관절 후방에 위치한 건들의 염증이나 후종골 점액낭염, 족근관 증후군 등의 치료에도 사용된다.373839) 그 외에 거골하 관절 유합술이나 거골의 골내 결절종(intraosseous talar ganglion)40)의 치료에도 이용할 수 있다. 한편 후방 내시경술의 절대적 금기증으로는 국소 연부조직 감염이 있고, 상대적 금기증은 심한 부종, 혈관문제가 동반된 경우 등이 있다.41)
후방 내시경술은 복와위(prone) 자세에서 후외측 및 후내측 삽입구를 이용하여 시도한다.8) 족관절외과 말단부와 아킬레스건의 내외측 경계를 지표로 하는데 우선 발목을 중립자세로 취한 후 외과 말단부에서 발바닥과 평행하게 아킬레스건까지 선을 긋는다. 후외측 삽입구는 이 외측 선과 아킬레스건의 외측 경계가 만나는 지점 위에 만들고, 후내측 삽입구는 같은 높이에서 아킬레스건의 바로 내측에 만든다(Fig. 4).
구체적 술기로는 우선 후외측 삽입구에 피부 절개를 한 후 지혈겸자를 이용하여 피하조직을 벌리고 첫 번째와 두 번째 발가락 사이의 지간 공간(web space) 방향으로 겸자를 전진시켜 거골 후방까지 접근한 뒤 다시 끝이 무딘 투관침을 이용하여 관절경을 같은 방향으로 삽입한다. 이후 후내측 삽입구로 지혈겸자를 후외측에 삽입한 관절경과 90도 각도를 이루도록 삽입한다. 그 다음 지혈겸자를 관절경을 따라서 접촉을 유지시키며 전방으로 밀어 넣으면 거골 후방과 닿게 되며, 이후 관절경을 뒤로 조금 뺀 다음 지혈겸자를 벌려 관절외 조직의 공간을 확보하고 다시 같은 방식으로 후내측에 절삭기를 삽입하여 연부조직을 절삭하면 충분한 작업공간이 만들어진다. 이때 관절경의 렌즈를 보호하기 위하여 관절경의 시야를 지혈겸자와 반대쪽인 외측으로 유지시키는 것이 중요하다.
Sitler 등42)은 13구의 사체를 이용하여 복와위에서 시행하는 후방 내시경술에서 후외측, 후내측 삽입구의 상대적 안전성에 대하여 연구한 결과를 보고하였다. 이에 의하면 삽입구와의 평균거리가 비복 신경 3.2 mm, 소 복재 정맥 4.8 mm, 경골 신경 6.4 mm, 후경골 동맥 9.6 mm, 내측 종골 신경(medial calcaneal nerve) 17 mm, 장무지 굴곡건 2.7 mm로서 삽입구를 만들 때에 이러한 구조물들의 손상을 피하는 것이 중요하다고 하였다.
간혹 족관절과 거골하 관절을 구분하기 어려운 경우에는 돌출된 거골 후방돌기(talar posterior process)나 삼각골을 촉지하는 방법으로 관절의 위치를 파악할 수 있다. 이후 절삭기로 반흔조직과 유착된 병변을 제거하고 관절막을 덮고 있는 지방조직을 부분적으로 절제하면 족관절의 뒤에서 후경비인대(posterior tibiofibular ligament) 및 후거비인대(posterior talofibular ligament)를 확인 할 수 있다. 거골 후방돌기 내측에는 장무지 굴곡건이 보이게 되는데 그 내측에 주요 신경, 혈관이 존재하므로 장무지 굴곡건은 후방 내시경술에서 신경과 혈관 손상을 예방하기 위한 중요한 경계물이 된다. 이후 거골하 관절쪽으로 내려가면 거골하 관절의 후방구조물을 확인할 수 있으며, 이때 종골을 견인시키면 족관절 및 거골하 관절로의 접근이 수월해져 거골원개(talar dome) 및 경골천정(tibia plafond) 대부분을 확인할 수 있고 골연골 병변이나 연골하 낭성 병변에 대하여 변연절제술, 천공술 등의 치료가 가능하다.3233) 관절경을 내측으로 접근시키면 경골 내과의 원위부와 삼각 인대(deltoid ligament)의 심부까지 확인이 가능하다.
Willits 등43)은 후방 내시경술을 이용하여 족관절 후방 충돌 증후군이 있는 환자 15예를 치료한 결과 수술 후 평균 5.8개월에 이전의 스포츠 활동을 재개할 수 있었고, 술 후 평균 미국정형외과족 부족관절학회(American Orthopedic Foot and Ankle Society, AOFAS) 점수는 91점이라 하였다. Ogut 등9)은 족관절 후방 충돌 증후군(14예), 거골 골연골 병변(13예), 장무지 굴건염(11예), 골연골종증(2예), 색소 융모 결절성 활막염(2예), 비골건염(4예), 거골하 관절병증(4예), 족관절 관절병증(4예), 거골 골내 낭종(4예), 거골 골절(1예) 등 총 59예를 후방 내시경술로 치료하고 26.7개월간 추시하여 평균 AOFAS 점수가 술 전 56.7점에서 술 후 85.9점으로 호전되어 후방 내시경술의 안전성과 유용성을 보고하였다. 또한 외상성 관절염이 동반된 4예에서 불만족스러운 결과를 확인하였으며 많은 예에서 장무지 굴곡건염이 동반되기 때문에 수술시 관절 전체를 주의 깊게 관찰할 것을 강조하였다.
개방적 술식과 후방 내시경술의 결과를 비교한 연구도 많이 발표되고 있는데 Guo 등44)은 족관절 후방 충돌 증후군이 있는 41예를 후향적으로 연구하고 내시경술의 결과가 개방적 술식과 비교하여 합병증 발생률은 차이가 없지만, 일상생활로 복귀하는 기간이 짧다고 하였다. Zwiers 등45)은 유사한 연구에서 내시경을 이용할 경우 개방적 술식보다 합병증 발생이 유의하게 낮으면서 빠른 회복을 보인다고 하였다. 이와 같이 공통적으로 내시경술이 개방적 술식보다 이환율을 줄일 수 있고, 술 후 통증이 적어 빠른 재활치료가 가능하다는 점을 알 수 있다.
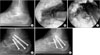
Ahn 등46)은 삼각골에 의한 후방 족관절 충돌 증후군 환자 총 28예를 대상으로 거골하 관절경술(16예)과 후방 내시경술(12예)을 이용하여 치료 후 평균 30개월간 추시하고 두 그룹 모두에서 만족할 만한 결과를 보여 임상 점수 및 수술 후 회복기간에 유의한차이가 없다고 하였다. 저자들은 특히 삼각골의 크기가 큰 경우 후방 내시경술이 더 유용하다고 보고하였다. 후방 내시경술을 이용한 거골하 관절 유합술의 결과도 발표되고 있으며 Maírnt Oliva 등47)은 19예의 관절경적 거골하 관절 유합술 연구를 통해 18예에서 수술 후 평균 9.8주에 유합을 얻었으며, 술 전 AOFAS 점수가 평균 42.9점에서 술 후 80.2점으로 호전되었다고 하였고, Thaunat 등48)은 14예를 대상으로 한 유사한 연구에서 골이식 없이도 86%에서 거골하 관절의 유합에 성공하였다고 하였다(Fig. 5).
Ögüt과 Yontar49)는 아킬레스 부착부 건염 및 후종골 점액낭염 환자의 치료를 위한 후방 내시경술을 이용한 종골성형술(calcaneoplasty)의 결과 술 후 평균 58.4개월에 AOFAS 점수가 52.6점에 서 98.6점으로 증가하여 모든 환자에서 만족할 만한 결과를 얻었 다고 하였으며, Steenstra와 van Dijk50)는 아킬레스건염의 치료에 후방 내시경술의 유용성을 발표한 바 있다. 또한 Gantsoudes 등51)은 거종 족근골 결합 환자를 후방 내시경술로 치료하고 평균 12 개월 추시 결과 85%에서 만족할 만한 결과를 얻었으며 3%에서 재발하였다고 하였다. Knörr 등52)도 16예의 거종 족근골 결합 환 자를 후방 내시경술로 치료하여 평균 28개월 관찰한 결과 술 전 AOFAS 점수가 56.8점에서 술 후 90.9점으로 호전되었다고 하였다.
후방 내시경술의 합병증으로 Zengerink와 van Dijk53)는 311예의 후방 내시경술을 대상으로 한 연구에서 전체 환자의 2.3%에서 합 병증을 보고하였으며, Nickisch 등54)은 189예의 후방 내시경술 후 총 8.5%(16예)에서 족저 감각저하, 비복 신경 손상, 아킬레스건 강 직, 복합부위 통증 증후군, 감염 등의 합병증이 발생했다고 하였 다. Spennacchio 등55)은 후방 내시경술 후 발생 가능한 합병증을 부 합병증과 주 합병증으로 분류하였는데 부 합병증은 표재 창상 감염, 일시적 강직, 감각저하 등을 들었고, 주 합병증은 심부 감염, 영구적인 통증, 이상감각(dysesthesia) 등을 열거하였다.
Figures and Tables
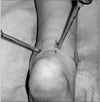
Figure 1
Photograph showing the three portals used in subtalar arthroscopy. Normal saline is injected into the subtalar joint through the posterolateral portal.
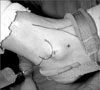
Figure 2
Arthroscopic findings showing the inside view of the subtalar joint. (A) Zone 1, which is the anteromedial side of posterior calcaneal facet, is viewed through the middle portal. (B) Zone 4, which is the anterolateral side of subtalar joint, is viewed through the anterolateral portal. T, talus; C, calcaneus; I, interosseous talocalcaneal ligament.
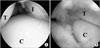
Figure 3
(A) Standing lateral radiograph of the right foot of a 27-year-old male patient showing painful Os trigonum (Os) (arrow). (B) This arthroscopic finding demonstrates large Os. C, calcaneus. (C) The Os is mobilized with an arthroscopic curette. (D) The Os is removed completely. (E) Standing lateral radiograph at postoperative 1 year shows the cleared posterior ankle space with removal of Os.
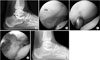
Figure 5
(A) Standing lateral radiograph of the left foot of a 52-year-old male rheumatoid arthritis patient showing severe narrowing of the subtalar joint space. (B) Posterior endoscopic finding shows the preparation of joint surface with a burr. T, talus; C, calcaneus. (C) Morsellized bone grafts are inserted through the arthroscopic sheath. (D) Lateral radiograph taken 2 weeks postoperatively shows that the subtalar joint is well fixated with 3 screws. (E) Radiograph taken 14 months postoperatively demonstrates satisfactorily fused subtalat joint.
References
1. Ahn JH, Choy WS, Lee KW. Arthroscopy of the first metatarsophalangeal joint in 59 consecutive cases. J Foot Ankle Surg. 2012; 51:161–167.

2. Kuyucu E, Mutlu H, Mutlu S, Gülenç B, Erdil M. Arthroscopic treatment of focal osteochondral lesions of the first metatarsophalangeal joint. J Orthop Surg Res. 2017; 12:95.

3. Parisien JS, Vangsness T. Arthroscopy of the subtalar joint: an experimental approach. Arthroscopy. 1985; 1:53–57.
4. Muñoz G, Eckholt S. Subtalar arthroscopy: indications, technique and results. Foot Ankle Clin. 2015; 20:93–108.
6. Williams MM, Ferkel RD. Subtalar arthroscopy: indications, technique, and results. Arthroscopy. 1998; 14:373–381.

8. van Dijk CN, Scholten PE, Krips R. A 2-portal endoscopic approach for diagnosis and treatment of posterior ankle pathology. Arthroscopy. 2000; 16:871–876.

9. Ogut T, Ayhan E, Irgit K, Sarikaya AI. Endoscopic treatment of posterior ankle pain. Knee Surg Sports Traumatol Arthrosc. 2011; 19:1355–1361.

10. Frey C. Surgical advancements: arthroscopic alternatives to open procedures: great toe, subtalar joint, Haglund's deformity, and tendoscopy. Foot Ankle Clin. 2009; 14:313–339.

12. Viladot A, Lorenzo JC, Salazar J, Rodríguez A. The subtalar joint: embryology and morphology. Foot Ankle. 1984; 5:54–66.

13. Stephens MM, Sammarco GJ. The stabilizing role of the lateral ligament complex around the ankle and subtalar joints. Foot Ankle. 1992; 13:130–136.

15. Rammelt S, Gavlik JM, Barthel S, Zwipp H. The value of subtalar arthroscopy in the management of intra-articular calcaneus fractures. Foot Ankle Int. 2002; 23:906–916.

16. Tasto JP. Arthroscopy of the subtalar joint and arthroscopic subtalar arthrodesis. Instr Course Lect. 2006; 55:555–564.
17. Elgafy H, Ebraheim NA. Subtalar arthroscopy for persistent subfibular pain after calcaneal fractures. Foot Ankle Int. 1999; 20:422–427.

18. Lee KB, Saltzman CL, Suh JS, Wasserman L, Amendola A. A posterior 3-portal arthroscopic approach for isolated subtalar arthrodesis. Arthroscopy. 2008; 24:1306–1310.

19. Jerosch J. Subtalar arthroscopy: indications and surgical technique. Knee Surg Sports Traumatol Arthrosc. 1998; 6:122–128.
20. de Leeuw PA, Golanó P, Sierevelt IN, van Dijk CN. The course of the superficial peroneal nerve in relation to the ankle position: anatomical study with ankle arthroscopic implications. Knee Surg Sports Traumatol Arthrosc. 2010; 18:612–617.

21. Tryfonidis M, Whitfield CG, Charalambous CP, Baraza WK, Blundell C, Sharp RJ. The distance between the sural nerve and ideal portal placements in lateral subtalar arthroscopy: a cadaveric study. Foot Ankle Int. 2008; 29:842–844.

22. Mekhail AO, Heck BE, Ebraheim NA, Jackson WT. Arthroscopy of the subtalar joint: establishing a medial portal. Foot Ankle Int. 1995; 16:427–432.

23. Ferkel RD. Foot and ankle arthroscopy. 2nd ed. Philadelphia: Wolters Kluwer;2017. p. 335–352.
24. Frey C, Feder KS, DiGiovanni C. Arthroscopic evaluation of the subtalar joint: does sinus tarsi syndrome exist? Foot Ankle Int. 1999; 20:185–191.

25. Marumoto JM, Ferkel RD. Arthroscopic excision of the os trigonum: a new technique with preliminary clinical results. Foot Ankle Int. 1997; 18:777–784.

26. Ahn JH, Lee SK, Kim KJ, Kim YI, Choy WS. Subtalar arthroscopic procedures for the treatment of subtalar pathologic conditions: 115 consecutive cases. Orthopedics. 2009; 32:891.

27. Lee KB, Bai LB, Song EK, Jung ST, Kong IK. Subtalar arthroscopy for sinus Tarsi syndrome: arthroscopic findings and clinical outcomes of 33 consecutive cases. Arthroscopy. 2008; 24:1130–1134.

28. Sitte W, Lampert C, Baumann P. Osteosynthesis of talar body shear fractures assisted by hindfoot and subtalar arthroscopy: technique tip. Foot Ankle Int. 2012; 33:74–78.

29. Martin DF, Baker CL, Curl WW, Andrews JR, Robie DB, Haas AF. Operative ankle arthroscopy. Long-term followup. Am J Sports Med. 1989; 17:16–23. discussion 23.
30. Ferkel RD, Small HN, Gittins JE. Complications in foot and ankle arthroscopy. Clin Orthop Relat Res. 2001; 391:89–104.

32. Guo QW, Hu YL, Jiao C, Yu CL, Ao YF. Arthroscopic treatment for osteochondral lesions of the talus: analysis of outcome predictors. Chin Med J (Engl). 2010; 123:296–300.
33. Zengerink M, Struijs PA, Tol JL, van Dijk CN. Treatment of osteochondral lesions of the talus: a systematic review. Knee Surg Sports Traumatol Arthrosc. 2010; 18:238–246.

34. Saxena A, Perez H. Pigmented villonodular synovitis about the ankle: a review of the literature and presentation in 10 athletic patients. Foot Ankle Int. 2004; 25:819–826.

35. Doral MN, Uzumcugil A, Bozkurt M, et al. Arthroscopic treatment of synovial chondromatosis of the ankle. J Foot Ankle Surg. 2007; 46:192–195.

36. Ogut T, Ayhan E. Hindfoot endoscopy for accessory flexor digitorum longus and flexor hallucis longus tenosynovitis. Foot Ankle Surg. 2011; 17:e7–e9.

37. Grant TH, Kelikian AS, Jereb SE, McCarthy RJ. Ultrasound diagnosis of peroneal tendon tears. A surgical correlation. J Bone Joint Surg Am. 2005; 87:1788–1794.
38. de Leeuw PA, van Sterkenburg MN, van Dijk CN. Arthroscopy and endoscopy of the ankle and hindfoot. Sports Med Arthrosc. 2009; 17:175–184.

39. Sammarco VJ. Peroneal tendoscopy: indications and techniques. Sports Med Arthrosc Rev. 2009; 17:94–99.
40. Scholten PE, Altena MC, Krips R, van Dijk CN. Treatment of a large intraosseous talar ganglion by means of hindfoot endoscopy. Arthroscopy. 2003; 19:96–100.

42. Sitler DF, Amendola A, Bailey CS, Thain LM, Spouge A. Posterior ankle arthroscopy: an anatomic study. J Bone Joint Surg Am. 2002; 84:763–769.
43. Willits K, Sonneveld H, Amendola A, Giffin JR, Griffin S, Fowler PJ. Outcome of posterior ankle arthroscopy for hindfoot impingement. Arthroscopy. 2008; 24:196–202.

44. Guo QW, Hu YL, Jiao C, Ao YF, Tian DX. Open versus endoscopic excision of a symptomatic os trigonum: a comparative study of 41 cases. Arthroscopy. 2010; 26:384–390.

45. Zwiers R, Wiegerinck JI, Murawski CD, Smyth NA, Kennedy JG, van Dijk CN. Surgical treatment for posterior ankle impingement. Arthroscopy. 2013; 29:1263–1270.

46. Ahn JH, Kim YC, Kim HY. Arthroscopic versus posterior endoscopic excision of a symptomatic os trigonum: a retrospective cohort study. Am J Sports Med. 2013; 41:1082–1089.
47. Martín Oliva X, Falcão P, Fernandes Cerqueira R, Rodrigues-Pinto R. Posterior arthroscopic subtalar arthrodesis: clinical and radiologic review of 19 cases. J Foot Ankle Surg. 2017; 56:543–546.

48. Thaunat M, Bajard X, Boisrenoult P, Beaufils P, Oger P. Computer tomography assessment of the fusion rate after posterior arthroscopic subtalar arthrodesis. Int Orthop. 2012; 36:1005–1010.

49. Ögüt T, Yontar NS. Treatment of hindfoot and ankle pathologies with posterior arthroscopic techniques. EFORT Open Rev. 2017; 2:230–240.

51. Gantsoudes GD, Roocroft JH, Mubarak SJ. Treatment of talocalcaneal coalitions. J Pediatr Orthop. 2012; 32:301–307.

52. Knörr J, Soldado F, Menendez ME, Domenech P, Sanchez M, Sales de Gauzy J. Arthroscopic Talocalcaneal Coalition resection in children. Arthroscopy. 2015; 31:2417–2423.

53. Zengerink M, van Dijk CN. Complications in ankle arthroscopy. Knee Surg Sports Traumatol Arthrosc. 2012; 20:1420–1431.





 PDF
PDF ePub
ePub Citation
Citation Print
Print


 XML Download
XML Download