Abstract
In Korea, patterns of parasitic infections have notably changed during the past few decades. The soil-transmitted helminthiases and water-borne protozoan infections, which had been prevalent, became negligible, while parasitic zoonosis including pet-associated infections, food-borne helminthiases, and imported tropical endemic diseases have increasingly been detected. People who travel abroad and those who have immigrated from other countries might suffer from endemic tropical diseases. Except for a few entities, which invoked acute febrile illness (malaria) and diarrhea (giardiasis and amoebiasis), most helminthic and protozoan infections did not provoke acute symptoms. Those infections progress slowly, but can sometimes result in fatal clinical consequences. Diverse tropical endemic diseases are prevalent in several continents/countries according to different natural environments (climate and humidity), socioeconomic status, and traditional cultural background. Those diseases might be acquired through different routes of infection. Travelers who have returned to Korea from overseas and immigrants should undergo a careful differential diagnosis. Information on countries and duration of travel/residence, food habits, underlying medical history, prophylactics received, exposure to harmful environments (insect bites, contaminated food or water), and swimming in freshwater is valuable. This article briefly overviews the epidemiology, pathophysiology, clinical manifestations, diagnosis, and specific chemotherapeutics of the tropical endemic diseases that are important in Korea.
최근 우리나라 풍토병 감염 양상은 급격하게 변화하였다. 일반적으로 기생충질환이라 여겼던 토양매개성 기생충(회충, 편충, 구충) 감염률이 0.5% 이하로 감소하여 기생충질환에 대한 경각심이 많이 사라졌으나[1], 우리나라 기생충 감염은 새로운 양상으로 변하고 있다. 가장 뚜렷한 현상은 외래 기생충질환이 증가하였다. 일시 해외체류자를 제외하고도 외국 여행자가 연 1,000만 명을 상회한다. 동남아시아, 중남미, 아프리카같이 비교적 위생시설이나 사회 기본 제반 시설이 부족한 국가를 여행하는 경우가 증가하여, 이들 나라를 여행하고 귀국한 후 건강에 이상을 호소하는 환자가 증가하였다. 이와 같은 현상은 여러 선진국에서도 비슷하게 관찰된다[2]. 환자들이 겪는 질환은 본인의 기저질환이 악화되는 경우도 있으나 해외 거주지나 여행 지역에 유행하는 풍토병에 감염되는 경우가 상당 부분 존재한다. 음식과 물을 통한 감염(람블편모충, 이질아메바)이나 모기 등 절지동물을 통하여 감염되는 말라리아, 사상충이 대표적인 예이다. 애완동물을 기르는 사람이 늘어나면서 인수공통질환과, 다양한 음식문화가 정착되면서 식품매개성 기생충질환이 증가하였다.
그러나 우리나라를 떠들썩하게 했던 중동호흡기증후군이나 현재 진행 중인 지카바이러스 같은 감염과 달리 기생충 열대풍토 질환은 급성 열병을 일으키는 말라리아와 설사를 일으키는 몇 원충류를 제외하고는 급격한 증상을 일으키지 않고[3], 대부분 수주에서 수년 동안 잠행적으로 진행한 다음 증상이 나타난다. 외국인 이주자가 증가하여 과거 우리나라에는 존재하지 않았던 해외 풍토병이 증가한 점이 또 다른 특징이다. 단방포충증은 목축을 주로 하는 남미, 중동 그리고 중앙아시아에서 유행하는 풍토병이다. 이 질환은 과거 중동 파견근로자가 귀국한 뒤 발병한 후 국내 발생이 사라졌으나, 최근 중앙아시아에서 이주한 이주민에서 발생하고 있다. 풍토병은 언제든지 해외에서 유입될 수 있는 질환이어 발생 및 유입에 대해 적절한 감시와 진단 그리고 치료할 수 있는 역량을 갖추고 있어야 한다.
선충은 대칭형으로 긴 원주형이고, 암수딴몸이다. 감염인구는 가장 많으나(10억 이상) 몇 종류를 제외하고는 대부분 심한 증상을 나타내지는 않는다.
대표적으로 회충(Ascaris lumbricoides), 구충(Ancylostoma duodenale/Necator americanus), 편충(Trichuris trichiura) 등이 질환을 일으키고 위생상태가 좋지 않은 거의 모든 후진국에서 빈발한다. 진단은 대변검사를 통하여 충란을 검출한다. Menendazole 500 mg을 1회, 또는 albendazole(하루 400 mg, 1일)을 처방한다. 예방은 인분을 비료로 사용하는 곳에서는 채소를 날로 먹지 않는 등 개인위생을 깨끗하게 관리한다.
소장에서 장염을 일으킨다. 유충이 감염자 장에서 성충으로 자라 감염 수를 늘린다. 아시아, 특히 필리핀에서 유행하고, 태국, 일본, 우리나라에서도 발견된다. 감염자는 민물생선을 날로 먹은 공통점이 있으나 민물생선에서 감염형이 발견되지 않아 감염원과 전파방식이 확실하지 않다. 치료하지 않으면 장염이 지속적으로 악화되어 사망할 수 있다. 대변검사에서 특징적인 술통모양의 충란을 발견한다. Albendazole 400 mg을 하루 한 번 10-30일 처방하고 수액요법 등 대증 치료를 병행한다.
분선충 자유생활 세대는 흙속에 산다. 환자 대변으로 배출된 유충은 조건이 좋으면 자유생활 성충이 된다. 암컷이 산란하면 충란 일부가 사상유충이 되어 사람 피부를 뚫고 감염된다. 사상유충은 혈관을 따라 폐 이행을 한 후 소장 점막에서 성충이 된다. 사람에 감염된 성충은 암컷만 발견되지만 산란한다. 충란은 소장에서 부화, 간상유충으로 변태한 후 대변으로 배출된다. 어떤 조건에서는 장내 간상유충이 대변으로 배출되기 전에 사상유충으로 탈피하여 장점막이나 피부를 뚫고 침입, 소장에서 다시 성충으로 성장한다(자가감염). 이 경우 분선충이 대량 감염되어 전신에서 발견된다. 면역타협환자나 스테로이드를 장기 복용하는 환자는 사망에 이를 수 있다. 우리나라에서도 드물게 발견되나, 덥고 습한 동남아시아, 사하라 남단 아프리카, 브라질에는 흔한 질환이다. 대변 검사에서 간상유충을 발견한다. 혈청 ELISA 검사도 민감도와 특이도가 뛰어나다. 치료는 ivermectin을 하루 200 µg/kg로 2일 투여하면 albendazole 400 mg을 1일 2회, 3일 투여하는 것보다 효과적이다. 전신 분선충증이 발생하였을 경우 ivermectin (200 µg/kg/day)을 기생충이 검출되지 않을 때까지 투여한다.
광동주혈선충은 쥐의 폐동맥에 기생한다. 제3기 유충이 민물달팽이에서 자라며, 달팽이가 채소를 오염시키기도 한다. 사람은 3기 유충에 감염된 민물달팽이를 날로 먹거나 오염된 채소를 먹어 감염된다. 유충은 두개강으로 이행하여 호산구성 수막뇌염을 일으키고, 심할 경우 환자가 사망한다. 태평양 연안 아열대 지역과 대만, 동남아시아에서 많이 발생한다. 코스타리카주혈선충은 복강에서 호산구성 육아종을 형성한다(복부주혈선충증). 중남미 여러 나라와 아프리카에 분포한다. 아직 효과적인 약물이 검증되지 않아, 수술로 충체를 제거해야 한다. 프레드니솔론이 도움이 된다는 보고가 있다.
성충은 개 위 점막에 기생한다. 충란이 개 대변으로 배출되면 물벼룩에서 2기 유충으로 발육한다. 물벼룩을 민물고기, 양서류, 파충류 등이 먹으면 조직으로 이행하여 3기 유충이 되고 사람은 민물고기를 덜 익혀 먹어 감염되는 인수공통질환이다. 사람은 중간숙주이다. 피하 조직에서 이동성 결절이나 이동 경로를 따라 트랙을 형성하면서 creeping eruption을 일으킨다. 안면을 침범하여 부종을 일으키고, 중추신경계를 침범하여 호산구성 뇌수막염을 일으키는 경우도 많다. 전 세계에서 발생하나 특히 일본, 태국을 비롯한 동남아시아, 멕시코, 인도 및 남아프리카에 유행한다. Albendazole을 하루 400 mg, 1일 2회, 3-4주 처방한다. Ivermectin을 200 µg/kg 용량으로 1회 투여하면 치유율이 76%, 2회 투여하면 99% 이상이다. 수술로 충체를 제거한 후 약물을 투여하는 것이 가장 좋다.
여덟 종류 이상 사상충이 질병을 일으킨다. 림프사상충증은 말레이사상충(Brugia malayi)과 반크로프트사상충(Wucherira bancrofti)에 의해 주로 발생한다. 말레이사상충은 인도 동부, 인도네시아, 말레이시아와 필리핀에 많고, 반크로프트사상충은 아열대와 열대 여러 곳(인도, 스리랑카, 이집트, 중남미 일부 지역, 카리비아해 연안국, 탄자니아, 케냐, 우간다 등)에서 발생하여 감염인구가 1억 명이 넘는다. 서아프리카, 남태평양 여러 나라, 중국, 동남아시아, 중미에도 유행한다. 림프사상충증은 모기가 전파하는데 유행지에 따라 모기 종류는 다르다. 그러나 대부분 오염되지 않은 물에서 번식하는 모기여서 동부아프리카에서 Culex 모기에 의해 유행하는 림프사상충증을 제외하고는 농촌지역에서 걸릴 확률이 높다. 여행 또는 체류한 기간이 길수록, 모기에 물린 횟수가 늘어날수록 질병 발생이 증가한다. 세계보건기구에서 관리에 역점을 두고 있는 질환 중 하나이다.
반크롭트사상충과 말레이사상충이 일으키는 림프사상충증은 임상적으로 약간 차이가 있다. 급성 증상은 발열과 림프관염/림프선염이다. 발열은 감기나 인후염 등 다른 감염 없이 발열, 오한, 두통, 사지 근육통, 관절통, 식욕부진, 구토 등이 3-7일 정도 계속된 후 저절로 없어진다. 사람에 따라 1년에 1-2회 발생하지만 연 50회까지도 발병할 수 있다. 사상충 종류에 관계없이 발생한다. 림프관염과 림프선염은 반크롭트사상충증의 경우 팔다리는 물론, 정삭염, 부고환염 등의 형태로 범위가 넓은데 비하여, 말레이사상충증은 팔다리 염증, 특히 다리 염증이 많다. 이런 증상이 간헐적으로 반복되면서 10-20년이 지난 후 상피증으로 진행한다.
잠행성 사상충증은 과거 tropical eosinophilic lung이라 부른 질환으로 특히 인도 유행지 일부 환자에서 많이 발생한다. 혈액에 미세사상충은 나타나지 않지만 혈청 특이항체가는 높고, 호산구가 증가(>3,000/µL) 되면서 혈중 IgE가 10,000 ng/mL 이상 증가한다. 천식 기침과 호흡곤란, 흉부 촬영에서 속립성 병변, 폐기종 소견 등을 보인다. Diethylcarbamazine (DEC)을 하루 4-6 mg/kg로 14일 처방한다. 재발할 경우 다시 치료한다.
발열 증상과 림프관염이 반복되는 환자는 진단하기 가장 좋은 급성기 림프사상충증 환자이다. 야간 혈액을 후충도말하여 특징적인 미세사상충을 찾는다. 유입 림프사상충증을 의심하면 해외 거주지에 대한 정보, 특히 연도별 거주 지역을 자세히 알아보고 임상 증상 청취 및 신체검사를 자세히 하고, 특히 상피증 환자는 심리적 고통이 심한 점을 고려하여야 한다.
DEC를 6 mg/kg/day 용량으로 12일간 연속 경구 투여한다(표준 화학요법). DEC는 미세사상충을 죽이고 성충은 일부만 죽인다. 치료 후 혈중 미세사상충이 약 80%에서 사라지므로 추적검사를 실시하여 미세사상충이 계속 나타나는 환자는 같은 방법으로 다시 투여한다. DEC로 치료하면 사상충발열과 림프관염의 재발을 막을 뿐 아니라, 림프부종이나 초기 상피병에 탁월한 효과가 있다. 그러나 진행된 상피병이나 잠행성 림프사상충증에는 크게 도움이 되지 않으며 재발을 막기 어렵다. DEC 투약 후 미세사상충이 급격하게 파괴되면서 반크롭트사상충, 말레이사상충과 공생하는 Wolbachia가 혈액으로 유리되어 전신 염증반응이 나타나는데, 발열반응과 근육통, 관절통, 두통 등이 주 증상이다(특히 말레이사상충증 치료 후). 해열제로 치료한다. DEC 치료는 회선사상충증 환자에게 위험한 경우가 있어 림프사상충과 회선사상충이 같이 유행하는 아프리카 환자는 ivermectin으로 회선사상충증을 먼저 치료한 후 사용해야 한다. Ivermectin은 성충을 죽이는 효과가 없어 임상적 유용성이 제한적이다. Albendazole은 성충을 죽이는 효과는 있으나 미세사상충을 죽이는 효과는 없다. Doxycycline은 Wolbachia를 죽이는 효과가 있어 DEC와 함께 또는 단독으로 사용하기도 한다.
회선사상충증은 먹파리(Simulium)에 물려 발생한다. 아프리카와 중남미 일부 강변 마을에 유행한다. 회선사상충증으로 인한 시력 손실을 river blindness라고 한다. 아프리카 유행지는 서아프리카의 사하라 사막 이남인 사헬(Sahel)에서 열대 중앙아프리카와 동아프리카에 걸쳐 광범위하다. 서아프리카 볼타강 유역은 세계 최대 유행지이다. 중남미에는 멕시코 남부지역과 인접 과테말라에 유행지가 있다. 농촌 지역에서 유행한다.
회선사상충은 피하 결절을 만들고, 미세사상충은 피부조직에서 전신으로 이동하면서 염증을 일으킨다. 아프리카 회선사상충증 결절은 주로 몸 동체에 있으나 중남미에서는 머리에 많다. 주 증상은 소양감이다. 피부염이 오래 경과하면 만성 변화를 일으켜 태선화, 탈색소화, 피부 탄력 소실 등 극심한 만성피부염으로 이행한다. 밀초혈액 호산구증이 동반된다. 피부 탄력이 소실되어 탈장이 많이 발생한다. 회선사상충증이 심각한 것은 안과 질환을 일으켜 시력을 상실하기 때문이다. 각막염과 맥락막망막염 등이 주원인이다. 각막염은 점상각막염과 같이 경미한 병변에서 경화성 각막염 등 차이가 심하다. 경화성 각막염은 미세사상충이 대량 감염된 결과이며 각막에서 충체를 관찰할 수 있고 각막이 혼탁해진다. 망막 색소상피가 파괴되면서 실명한다. Hisette-Ridley 안저소견을 나타낸다.
피하결절 생검에서 성충을 증명하거나 피부 자투리 생검에서 미세사상충을 찾는다. 안과증상이 있는 경우 각막 세극등 검사로 미세사상충을 검출한다. 호산구증이 관찰된다. 생검을 2-6회 반복해도 미세사상충을 찾지 못했으나 회선사상충증이 의심되면 Mazzotti test (provocation test)를 실시한다. DEC 50 mg을 경구 투여하여 미세사상충을 죽이면 피부염이 악화되면서 30분-24시간에 심하게 가려워지는 것을 확인하는 것이다. 안과 증상이 겹친 환자는 금기이다. DEC는 미세사상충을 급속히 대량으로 죽여 충체 주위 염증을 악화시키고 탈락피부염 등으로 환자를 심각하게 할 수 있어 치료제로 적합하지 않다. Ivermectin을 150 µg/kg 용량으로 1회 경구 투여한다. Ivermectin은 미세사상충을 2-3일 안에 죽이지만 Mazzotti reaction이 일어나지 않는다. 1년에 4번 정도 (3개월 간격) 투여하면 성충을 죽일 수도 있다. 그러나 회선사상충증과 로아사상충증이 함께 유행하는 아프리카에서는 금기약물이다. 임산부나 수유중인 여성에게도 금기이다.
로아사상충증은 적도 부근 중앙아프리카 여러 나라에서 발생한다. 흡혈성 등에(파리 일종)가 매개곤충이다. 성충은 피하조직에 기생하고 주로 근막위로 이동한다. 미세사상충은 낮에 혈액에 나타나지만 모든 감염자에서 발견되지는 않는다. Calabar swelling(일시적 부종) 또는 fugitive swelling(도망가는 부종)이라 부르는 피하 부종이 특징적이다. 손등과 팔에 잘 나타나고 피하 결절 아래로 충체가 기어가는 것을 환자가 느낄 수도 있다. 피하 부종은 아프고, 발생한 후 몇 시간에서 수일 후 저절로 사라졌다가 다시 다른 장소에 나타난다. 성충은 약 1년 생존한다. 로아사상충증은 결막이나 피하를 기어가는 충체를 확인하여 진단하거나 낮에 채취한 혈액에서 미세사상충을 찾는다. 미세사상충 농도가 높으면 화학요법을 실시할 때 빠르게 죽으면서 뇌경색을 일으키는 경우가 있어 주의해야 한다. 호산구 증가가 동반된다. 로아사상충을 병변에서 발견하면 즉시 외과적으로 제거한다. DEC가 선택 치료제이다. 미세사상충이 없는 환자는 DEC 8-10 mg/kg을 1일 3회로 나눠서 21일간 투여한다. 미세사상충증이 있는 경우에는 첫날 DEC 50 mg 1회, 둘째 날 50 mg을 3회, 셋째 날 100 mg을 3회, 넷째 날부터는 8-10 mg/kg을 1일 3회 투여한다. Ivermectin은 사용하지 않는다.
흡충은 소화관이나 항문이 없어 불완전하고, 보통 흡반 두 개를 부착기관으로 사용한다. 사람 기생 흡충은 한 종류 이상 중간숙주를 지니고 있으며 사람은 특정 감염형을 먹어 감염된다. 주혈흡충을 제외하고 대부분 식품매개성 질환을 일으킨다.
크게 세 종류 주혈흡충(일본주혈흡충, 만손주혈흡충, 방광주혈흡충)이 열대/아열대 지역에 널리 유행한다. 세계적으로 감염인구가 2억 명 정도이다. 감염형인 꼬리유충이 다슬기에 감염되어 있다가 물속으로 유리되면서 수영을 하거나 물속에서 일을 하는 사람 피부를 뚫고 침입한다. 민물(특히 강물)이 적절하게 관리되지 못하는 곳에서 많이 발생한다. 보유숙주도 강에서 물을 마실 때 감염된다. 프라지콴텔로 집단 관리하고 있으나 재감염과 약물저항성이 문제를 일으킨다. 만손주혈흡충은 아프리카, 남미, 중동에 유행하고, 일본주혈흡충은 중국, 필리핀, 인도네시아에 유행한다. 방광주혈흡충은 아프리카와 중동지역에 널리 분포한다. 그 외 장간막주혈흡충(Shistosoma intercalatum) 감염이 서부 아프리카, 메콩주혈흡충(S. mekongi)은 메콩캉 유역 여러 나라에 유행한다.
꼬리유충이 피부를 뚫고 감염을 일으키므로 가렵다. 피부를 긁어 2차 감염이 일어난다. 성충이 되면서 분비배설물을 많이 배설하여 급격한 발열 반응을 유도한다. 일본주혈흡충에서 많이 나타나고 Katayama fever라 한다. 성충이 충란을 배설하면 혈류를 역행, 장벽에 박히는 경우가 많은데 설사를 동반하고 치료 후에도 흡수되지 않고 흡수장애가 발생한다. 간 실질에 발생한 충란 육아종은 간기능 장애, 간비장종대를 일으킨다. 방광주혈흡충증은 혈뇨가 주증상이다. 어린아이일 경우 증상이 심하나 예후는 좋다. 나이가 들수록 증상은 심하지 않으나 병태생리학적 변화는 심하고 예후도 좋지 않은 경우가 많다.
일본주혈흡충은 상장간막정맥에 기생한다. 유행지는 중국 양쯔강 유역과 인접한 절강성, 안휘성, 호북성, 호남성, 강소성, 강서성 등이고, 필리핀도 유행한다. 물소, 돼지, 소, 말, 쥐 등이 보유숙주이므로 사람 감염만을 치료해서는 관리할 수 없다. 만손주혈흡충은 아프리카, 남미, 카리브해 지역에 유행한다. 임상증상은 일본주형흡충증과 유사하나 기생부위가 하장간막정맥이다. 감염 인구가 가장 많다. 방광주혈흡충은 중동과 아프리카에 분포한다. 이집트 나일강가 마을과 중부아프리카에 특히 유행한다. 성충은 방광주변 정맥총에 기생하고 충란은 오줌으로 배출되거나 방광벽과 기타 골반 조직에 침착되어 충란 육아종을 형성한다. 방광주혈흡충은 방광암을 유발한다.
주혈흡충증을 의심하면 유행지역에 거주하였거나 여행한 경험, 그리고 민물과 접촉한 과거력을 문진한다. 우선 나타나는 피부염과 발열(카타야마열)에 주목한다. 대변검사나 소변검사를 실시하여 특징적인 충란을 발견한다. 충란은 일반 기생충란에 비해 매우 크므로 주의해야 한다. 혈청 ELISA나 면역블롯이 진단에 크게 도움이 된다. 만성주혈흡충증은 간, 장 생검에서 충란을 발견할 수 있다. 방광주혈흡충증은 특히 초음파검사가 유용하다. 치료는 프라지콴텔을 20 mg/kg로 1일 3회, 1일 처방한다. 충란 육아종은 프라지콴텔 치료에 반응하지 않는다.
간질(Fasciola hepatica)은 소나 양 담도에 기생한다. 충란을 배설하면 물속에서 꼬리유충이 나뭇잎, 풀잎, 자갈 표면에 붙어 피낭유충이 된다. 피낭유충이 묻은 풀잎을 소나 양, 사람이 우연히 먹어 감염된다. 중동과 남미(특히 페루)에 유행지가 있다. 동남아(특히 베트남)에서도 발생한다. 유럽에서는 야생 물밤을 걷어 샌드위치에 넣어 먹어 감염된다. 치료는 triclabendazole을 10 mg/kg/day로 1회 처방한다. 프라지콴텔을 사용할 수도 있다.
여러 이형흡충이 각종 포유동물과 조류의 소장에 기생한다. 패류가 1중간숙주이고, 2중간숙주는 주로 민물 어류이다. 사람은 민물고기를 회로 먹어 감염된다. 근래 10여 종 이상이 발견되었다. 복통과 설사가 가장 흔하다. 대부분 일과성으로 감염 후 약 1달 후에는 성충이 소멸하는 경우가 많다. 전 세계에서 발생할 수 있으나 동남아에서 많이 발생한다. 우리나라, 북미에서도 발견된다. 대변검사로 특징적인 충란을 발견한다. 프라지콴텔을 25 mg/kg로 1일 3회 처방한다.
폐흡충증과 간흡충증은 우리나라에서 발생하였던 풍토병 중 가장 유명한 기생충질환이다. 최근 폐흡충증은 많이 감소하였으나 아직 민물게장을 담가 1주일 이내에 먹는 가족을 중심으로 발생한다. 일본에서는 사냥한 멧돼지 고기를 날로 먹어 감염된다. 폐흡충증은 중국, 일본, 동남아시아(특히 필리핀), 인도 동부, 서아프리카, 남미 일부에서 발생한다. 기침과 가래, 흉통 및 각혈이 주증상이나 인체 어느 부위에나 이소기생할 수 있다. 진단은 객담이나 대변에서 충란을 발견하고, 혈청내 특이 항체를 ELISA나 면역이적법으로 확인한다. 객담검사는 5회 이상 반복하는 것이 중요하다. 이소기생할 경우 생검이나 혈청검사로 진단한다. 프라지콴텔을 25 mg/kg로 1일 3회, 2일 복용시킨다.
간흡충은 5대강 유역을 중심으로 민물고기를 날로 먹는 습관이 남아 있는 농촌 지역에 많이 발생한다(2012년 대변검사 결과 1.9% 감염률). 우리나라, 일본, 중국의 간흡충(Clonorchis sinensis)과 시베리아, 중앙아시아, 동유럽에 분포하는 고양이간흡충(Opisthorchis felineus), 동남아시아에서 유행하는 타이간흡충(O. viverrini)이 있다. 형태가 약간 다르고 중간숙주가 다르나 증상, 역학 특성은 비슷하다. 병리소견상 담관 화생화가 일어나고 염증세포가 침윤된다. 감염이 지속되면 담도 섬유화가 일어난다. 담석증을 동반하는 경우가 있다. 역학 증거에 따르면 감염자 일부가 담도상피암으로 진행한다[5]. 대변검사로 특징적인 충란을 검출한다. 피내반응 검사를 실시하면 감염된 과거력을 알 수 있으나 현증 감염을 감별진단하기에는 적절하지 않다. 혈청 특이 항체가를 ELISA로 측정하기도 하나 민감도와 특이도가 만족할 만한 수준이 아니다. 초음파 검사로 담도의 확장과 담도 주위의 섬유화 소견, 그리고 충체가 존재할 경우 부유하는 충체가 보이기도 한다. 민물고기를 회로 먹지 않도록 해야 한다. 치료는 프라지콴텔을 25 mg/kg로 1일 3회 처방한다. 40 mg/kg로 1회 처방할 수 있으나 3회 사용하는 것보다 효율이 떨어진다.
흔히 촌충이라 부른다. 납작하고 마디를 형성하여 수 mm부터 수 m에 달하는 것까지 있다. 사람 감염을 일으키는 조충은 왜소조충(Hymenolepis nana)을 제외하고는 중간숙주가 개입되어 있다. 인수공통질환과 음식매개성 질환을 일으킨다. 성충을 치료할 때 유의할 점은 치료 후 충체를 회수하여 두절을 확인하는 것이다. 두절이 배출되지 않으면 다시 성장한다.
제2중간숙주인 연어나 농어, 송어 같은 생선을 날로 먹어 충미충에 감염되면 소장에서 성충으로 자란다. 유럽 발틱해 연안, 시베리아, 일본, 우리나라, 중국에 분포한다. 심한 증상은 없고 환자 자신이 대변에 편절이 배출되는 것을 보고 감염된 것을 알게 된다. 많지는 않으나 꾸준히 발생한다. 프라지콴텔을 5-10 mg 용량으로 1회 처방한다.
제2중간숙주/운반숙주에 감염된 고충(스파르가눔)을 사람이 먹으면 소장 벽을 뚫고 조직으로 이행하여 감염을 지속한다. 주로 피하에 이동성 결절을 형성하나 중추 신경계 감염도 많이 발생한다. 뱀, 개구리 그리고 돼지고기를 익히지 않고 먹을 때 감염되나 자연상태의 물을 그냥 마실 때 물속에 있던 원미충에 감염될 수 있다. 동남아시아에서는 피부 염증이 생겼을 경우 습포제로 개구리나 뱀 피부를 붙이는 경우가 있는데 이때 피하조직에 붙은 스파르가눔이 감염을 일으킨다. 중추 신경계 스파르가눔증은 두통, 간질과 편마비가 젊은 사람에게 나타나는 것이 특징이다. 뇌 컴퓨터단층촬영(computed tomography, CT) 상 증강되는 결절이 이동하는 것이 interval CT에서 관찰되고 뇌백질의 광범위한 변성이 나타난다. 유효한 약제가 없어, 충체를 외과적으로 적출해야 한다. 충체가 적출하기 어려운 위치에 감염되었을 경우 주기적으로 양전자단층영상촬영을 실시하여 충체의 변성정도를 추적 관찰하는 것이 환자 관리에 유용하다[6].
사람은 유구조충 중간숙주이고 종숙주이다. 중간숙주인 돼지가 사람 대변을 먹을 때 수태편절을 같이 먹어 감염된다. 사람은 유구낭미충이 감염된 돼지고기를 먹어 감염된다. 사람에 감염된 낭미충은 성충으로 자라 소장에 기생한다. 성충이 소장에 기생할 경우 심한 증상은 나타나지 않는다(치료: 프라지콴텔 10 mg/kg 1회). 그러나 사람이 충란에 감염되면 유구낭미충증이 발생한다. 유구조충 감염자가 자신의 손에 오염된 충란을 먹거나 유구조충 감염자 가족이나 주변 인물이 감염자 대변으로 오염된 것을 먹어 감염된다. 스페인을 비롯한 남부 유럽, 중남미에서 빈발한다(남미에만 뇌유구낭미충증 환자가 70만 명 내외 있는 것으로 추산). 동남아시아 여러 나라, 중국, 인도, 아프리카에도 널리 유행한다.
유구낭미충은 근육, 피하조직, 심근, 안구 그리고 중추신경계를 침범한다. 초기에는 증상이 거의 없다. 피하결절이 가장 먼저 나타나는데 5년 정도 지나면 저절로 사라진다. 중추신경계를 침범한 충체는 여러 신경계 증상을 일으킨다. 가장 많은 증상은 다양한 간질인데 대발작이 가장 흔하다. 초기 발작은 간격이 길고 간헐적이나 차차 횟수가 증가한다. 뇌막염, 뇌수막염으로 인해 심한 두통이 나타난다. 충체가 뇌조나 뇌실에 기생하면서 뇌척수액의 흐름을 막거나, 섬유화로 뇌척수액 소통에 지장을 일으켜 폐쇄성 뇌수종도 자주 발생한다.
확실한 진단은 피하결절이나 뇌에 기생하는 충체을 제거하여 확인하는 것이다. 그러나 여러 제약 때문에 영상 진단법과 항체 진단법을 많이 사용한다. 두 가지 방법을 적절히 사용하면 95% 내외 진단이 가능하다. 전형적인 CT/자기공명영상촬영 영상은 다발성 저음영이나, 병리학적 상태에 따라 다발성 결절이 석회 결절과 동반되기도 한다. 뇌수종 소견만 보이는 경우도 있다. 자기공명영상촬영은 석회화 병변을 찾을 수 없으나 두개골부근에 위치한 병변, 뇌조, 뇌실 내의 병변을 잘 찾을 수 있고, 두절을 잘 볼 수 있다. CT는 석회화 병변을 잘 볼 수 있다. 항체 진단은 ELISA나 면역블롯을 실시하는데 활동성 뇌유구낭미충증 진단에 특히 유용하다. 만성 감염 진단에는 민감도가 떨어지는 단점이 있었으나 이를 보완한 새로운 방법이 개발되었다[7].
치료는 약제, 외과적 처치 및 각종 대증 요법을 사용한다. 프라지콴텔은 75 mg/kg/day로 14일 이상 사용한다. 초기 감염에 유효하여 완치시킬 수 있다. 변성이 일어난 충체에도 어느 정도 유효하나 신경 증상, 특히 간질을 멈추게 하지는 않는다. 치료 도중 뇌압 상승, 심한 두통, 구토, 혼수 등이 나타나는 경우가 있다(대부분 2일에서 일주일 사이). 고농도 glucocorticoid와 뇌압강하제를 투여한다. Albendazole을 15 mg/kg/day 용량으로 30일 사용할 수 있다. 외과적으로 충체를 제거하는 것은 중요하지만 병변이 여러 곳에 산재된 환자는 어렵다. 병변이 한 곳에만 있거나, 뇌실 내에 있거나 또는 포도낭미충이 있을 경우 제거 수술을 권장한다. 그러나 최근 들어 외과 수술은 가급적 줄이는 방향으로 노력하고 있다. 대증요법도 대단히 중요하고 널리 쓰인다. 간질환자에게는 항경련제를 투여한다. 간질이 사라지면 2-3년 후 중단한다. 폐쇄성 뇌수종이 있을 경우 뇌실-복강 단락술은 환자 생명을 연장시킨다.
포충증은 단방조충(Echinococcus granulosus)이나 다방조충(E. multilocularis) 유충이 감염되어 발생한다. 성충이 개과 동물 소장에 기생하면서 충란을 배설하면 중간숙주인 가축(단방조충)이나 설치류(다방조충)에 감염된다(단방/다방포충증). 사람도 중간숙주이다. 단방포충은 커다란 낭종 병변을 일으키는데 유목지역에서 가축을 관리하는 개와 관련되어 발생한다. 중국북서부, 몽골, 중앙아시아, 중동, 지중해연안, 동아프리카 그리고 남미에 유행한다. 다방포충은 폐포같은 병변을 일으키고 국소적으로 침습을 일으킨다. 알프스, 북극권지대(러시아, 캐나다, 알라스카 포함), 중부 및 북유럽 그리고 중국, 중앙아시아에 널리 퍼져 있다. 포충은 천천히 자라 감염부위에 공간 점유 효과를 나타낼 때까지는 대개 증상이 없어 정규검사나 초음파검사에서 우연히 발견된다. 단방포충은 대부분 간(2/3, 우엽)과 폐(1/5-1/4), 다방포충은 간(95%이상)에 감염을 일으킨다. 최근 우리나라는 중앙아시아에서 이주한 사람들에서 포충증이 발견되는 경우가 늘고 있다[8].
가장 흔한 임상양상은 증상이 없는 것이다. 복통을 동반하면서 종괴가 우상사분복에서 만져지기도 한다. 담낭염과 비슷한 증상을 보이거나 황달이 나타날 수 있다. 다방포충은 천천히 자라는 간암처럼 보인다. 간 실질을 침습하여 간세포를 파괴하고 다른 기관으로 전이를 일으키기도 한다. 증상을 느끼지 못하는 경우가 많으나 상복부와 심와부 통증을 호소하기도 한다.
단방포충증(cystic echinococcosis, CE)은 포낭의 상태에 따라 초기부터 만성까지 5단계로 나누는데(CE1-CE5), 영상소견으로 진단한다. 초기 포낭은 저밀도를 보이는 둥근 낭으로 보인다. 발육하면서 포낭안에 원두절이 쌓이는데 이 원두절은 환자 몸을 움직이면서 초음파를 실시하면 포충사(원두절이 모래 알갱이같이 보여 이름이 붙여짐)가 눈가루처럼 가라앉는 모습을 볼 수 있다. 초기 단방포충증의 특이소견이다(CE1). CE2는 큰 포낭 안에 딸낭이 여럿 보인다(Figure 2A). 혈청학적 검사가 진단에 크게 도움이 되나 교차반응이 발생한다. 다방포충증은 초기단계에는 우박처럼 보이는 밀도가 균질하지 않은 작은 덩어리가 여럿 보인다. 만성화되면 중앙부위는 괴사가 일어나면서 석회화되고, 주변부위는 밀도가 균일하지 않은 불분명한 경계를 보인다(Figure 2B). 원발성 간암과 감별진단이 매우 어렵다.
단방포충증 치료는 낭종의 크기와 위치, 상태 그리고 환자의 전반적인 상태를 고려하여 결정한다. CE1-CE3는 알벤다졸로 치료한다. 알벤다졸은 보통 15 mg/kg을 하루에 두 번으로 나누어 6개월 처방하고 초음파 소견을 보면서 추후 치료를 결정한다. 프라지콴텔을 하루 50 mg/kg으로 2주 사용하면 원두절을 빨리 죽일 수 있다. 최근에는 합병증이 없는 CE1-CE3 병소를 경피하 흡인, 원두절 사멸제 투여 및 재흡인(percutaneous aspiration, infusion of scolicidal agents and reaspiration, PAIR)을 실시한다. 포충이 얕은 곳에 있거나 담도와 교통이 있을 경우에는 금기이다. 알벤다졸을 시술 2일 전부터 시술 후 최소 4주까지 투여한다. 원포낭 안에 들어 있는 딸낭도 흡인하고 도관을 심어 낭액을 배출시킨다. 합병증이 없는 CE4와 CE5는 추적검사만 실시한다. 다방포충증은 근치 수술을 실시한 후 2년 정도 알벤다졸을 처방한다. 그러나 진단할 당시 이미 수술 단계를 넘어선 경우 환자를 주의 깊게 관찰하면서 알벤다졸을 지속적으로 투여한다. 간이식을 고려해야 할 경우도 있다.
원충은 세포 하나가 대사, 분비, 배설 및 생식 등 여러 기능을 수행하면서 독립적으로 또는 군집으로 생활한다. 일부가 의학적으로 매우 중요한데 유행지에서 사람 생활에 영향을 끼친다. 매개체에 의한 전파(흡혈곤충이 원충을 다른 숙주에 운반하여 감염시킴; 열원충, 리슈만편모충, 파동편모충 등), 포낭에 의한 전파(장내기생 원충이 포낭을 형성하여 새로운 숙주에 감염; 편모충 일부, 아메바, 섬모충), 접촉 전파(숙주가 직접 접촉; 성 접촉에 의한 질편모충과 구강편모충)로 질병이 발생한다.
편모와 운동핵을 하나씩 가지고 있다. 사람을 포함한 포유동물에서는 무편모형으로, 매개체인 모래파리에서 전편모형 으로 기생한다. 모래파리가 사람 피를 빨 때 전편모형이 침입, 대식세포에서 무편모형으로 분열 증식한다.
내장리슈만편모충증(kala-azar)은 도노반리슈만편모충(Leishmania donvani)이 일으킨다. 인도, 중국, 중앙아시아, 중동 및 지중해 연안국에 분포한다. 무편모형이 간, 비장, 골수 대식세포에서 증식한다. 치료하지 않으면 간비장종대, 빈혈, 백혈구감소 등이 나타나면서 이차 감염으로 사망한다. 피부리슈만편모충증은 열대리슈만편모충(L. tropica)이 일으키며 중동, 중앙아시아, 지중해연안국에 분포한다. 사람이 주숙주이고, 피부 감염을 일으킨다. 발병 후 6개월 정도 지나면 자연 치유되면서 면역이 형성된다. 큰리슈만편모충(L. major)은 중동, 중앙아시아, 서아프리카 여러 나라 시골에서 산발적으로 발생한다. 설치류가 주숙주이다. 피부점막리슈만편모충증은 L. mexicana complex와 L. braziliensis complex가 일으키는 피부 및 점막 감염으로 지역에 따라 서로 다른 모양의 병변을 일으킨다. 유행지역은 중남미이고 주로 열대우림 지역에서 발생한다. 개가 주숙주/보유숙주이다. 병변은 피부와 점막에 발생하면서 궤양을 형성하고 치유된 다음 상처를 남긴다.
진단은 간, 골수, 림프절 생검조직이나 피부생검조직에서 대식세포 내 무편모형을 찾는다. 항체검사도 진단에 이용된다. 내장피슈만편모충증은 치료하지 않으면 75% 정도가 사망한다. 우선 환자의 빈혈 증세를 관찰한다. 수혈, 수액요법이 필요한 경우가 많다. 치료는 5가 안티몬제제를 사용한다. Sodium stibogluconate (SbV 100 mg/mL)나 meglumine antimonate (SbV 85 mg/mL)를 근육 또는 정맥주사한다(20 mg/kg/day, 1달). 부작용으로 관절통, 근육통이나 췌장염이 발생하고, serum alanine aminotransferase/serum aspartate transaminase가 증가할 수 있으나 대부분 일과성이다. 안티몬제제가 듣지 않았을 경우 amphotericin B (AmB deoxycyholate) 0.75-1 mg/kg을 2일 간격으로 15회 투여한다. Paromomycin은 특히 인도에서 유행하는 리슈만편모충증에 사용한다(11 mg/kg으로 3주 근육주사). Miltefosine (alkylphosphocholine)도 인도에서 많이 사용한다. 대부분 치료 후 1주 이내에 열이 내리고, 비장종대가 줄어들면서 혈액검사 지표가 호전된다. 원충도 차츰 보이지 않게 된다. 6개월에서 2년 사이에 임상 소견이 좋아진다.
아프리카에는 체체파리(Glossina species)가 전파하는 갬비아파동편모충(Trypanosoma gambiense)과 로데시아파동편모충(T. rhodesiense), 라틴아메리카에는 노린재가 전파하는 크루스파동편모충(T. cruzi)이 분포한다. 아프리카 파동편모충은 사람 혈액에서는 파동편모형으로, 매개체에서는 상편모형으로 나타나는데 감염형이다. 크루스파동편모충은 사람 혈액이나 조직에서는 파동편모형으로, 세포 안에서는 무편모형으로, 매개체 장내에서는 상편모형으로 나타난다. 사람에 감염되면 파동편모형으로 바뀐다.
아프리카수면병은 사하라사막 아래 아프리카 여러 나라에 유행한다. 체체파리에 물린 후 경성하감이 발생하는데 1주일 정도 지나면 자연 소실된다. 림프절 종대가 일어난다. 이후 기생충이 중추신경계를 침범하면서 다양한 신경계 증상이 나타난다. 차츰 무관심해지고, 낮에 잠을 자고 밤에는 안절부절하면서 잠을 이루지 못하는 경우가 증가한다. 맥 풀린 듯한 눈빛, 어눌한 말투, 운동 실조가 나타난다. 시간이 경과하면서 혼수상태에 빠져 사망한다. 진단은 병변이나 림프절에서 파동편모충을 발견한다 타숙주진단(xenodiagnosis)도 유용하다. 뇌척수액검사는 필수적이다. 단핵구 증가, 단백질 증가, IgM 항체 증가 및 뇌압 상승이 특징적이다. 뇌척수액 침전물에서 원충이 발견되기도 한다. Pentamidine은 초기 아프리카수면병에 탁월한 효과를 보인다. 4 mg/kg 용량으로 7-10일 사용한다. Suramin도 초기에 매우 효과적이나 심각한 부작용을 일으킬 수 있어 반드시 과민반응 여부를 확인해야 한다. 성인은 1, 5, 12, 18 및 26일째 20 mg/kg를 정맥주사한다. Eflornithine은 초기와 중추신경계 병변에 유효하다. 400 mg/kg로 하루에 네 번 나누어 2주 정맥주사한다. Arsenical melarsoprol도 중추신경계 환자에게 특히 유용하다. 치료가 복잡하므로 교과서를 참조해야 한다.
샤가스병은 중남미 농촌지역에 분포한다. 허술하게 지은 집 벽 틈새에 기생하는 노린재가 매개체이다. 노린재는 사람이 잘 때 피를 빨고 물린 자리를 사람이 긁으면 배설물에 들어 있던 상편모형이 상처를 통해 감염된다. 1주일쯤 지나면 피부 발적과 경성하감, 림프절 종대가 발생한다. 안구주위에 편측으로 부종이 발생하기도 한다. 1-2개월이 지나면서 증상이 자연소실되고 만성 감염으로 경과한다. 수년에서수십 년 후 심혈관계 증상이 나타난다. 부정맥, 혈전색증 증상이 뚜렷해진다. 거대식도증이 발생하면 흡인성 폐렴이 흔히 일어난다. 거대결장증은 복통과 만성변비를 유발한다. 진단은 혈액에 존재하는 원충을 현미경으로 관찰한다. 만성 감염일 경우 혈청 ELISA가 도움이 된다. 치료는 nifurtimox와 benznidazole을 사용하나 치유율은 만족할만한 하지 않다. 급성 감염일 경우 nifurtimox를 8-10 mg/kg로 처방하여 하루 4회 분복시킨다. 3-4개월 지속해야 한다. Beznidazole은 하루 5 mg/kg로 2개월 처방한다.
람블편모충증은 수인성 질환으로 흔히 여행자 설사를 일으킨다. 세계적으로 분포하고 선진국에서도 많이 발생한다. 설사는 그리 심하지는 않지만 장내 가스가 증가하고 묽은 변과 트림이 많이 생긴다. 대변검사에서 포낭형을 발견한다. 치료는 metronidazole을 250 mg씩 매일 3회 5일 처방한다. Nitazoxanide를 500 mg씩 매일 2회, 3일 처방해도 효과가 탁월하다.
비뇨생식기 증상을 일으키고 세계 어느 곳에서나 발견된다. 성접촉을 통해 영양형이 직접 전파된다. 남성은 무증상인 많으나 여성의 경우 악취가 나는 질분비물이 증가하고, 생식기 발적, 가려움증, 배뇨곤란 등이 나타난다(잠복기 1-4주). 질분비물이나 전립선 분비물에서 특징적으로 운동하는 원충을 발견한다. 치료는 metronidazole 2 g을 한 번 처방한다(500 mg씩 하루 2회, 1주일 처방하기도 함). 한 사람만 치료할 경우 재감염이 일어나므로 성 배우자를 반드시 함께 치료한다.
이질아메바(Emtamoeba histolytica)는 사람 대장에 기생한다. 영양형은 사람이나 보유숙주 조직에 기생하면서 병변을 형성하고 포낭은 영양형이 낭으로 둘러싸인 채 대변과 함께 외계로 배출된다. 4핵성 포낭이 감염형이다. 이질아메바는 수인성 감염을 일으키는 대표적인 원충이다. 세계적으로 상수도가 원활하게 보급되지 않은 지역에서 유행한다. 중미 일부 지역과 방글라데시에는 광범위한 유행지가 있다. 포낭배출자가 음식을 조리하여 옮기거나, 파리, 바퀴가 포낭을 옮긴다. 아메바성 대장염과 장외 아메바증으로 크게 나누는데, 급성 아메바성 대장염은 점막하층에 삼각플라스크 모양의 궤양을 형성하면서 퍼진다. 심한 염증세포 침윤을 동반하며, 대장벽을 뚫고 복강에 아메바종을 형성하거나 점막하층 혈관에 침입하여 장외 아메바증을 일으킨다. 가장 많고 위험한 것이 아메바성 간농양이다.
장아메바증 증상은 포낭형을 섭취한 후 2-6주 이후부터 나타나는데 설사와 하복부통증이 대표적이다. 심할 경우 뒤무직(tenesmus) 증상이 나타난다. 유행지에서 전형적인 간농양 증상은 열이 동반된 우상복부 통증과 간 부위 압통이다. 장아메바증 진단은 설사변에서 영양형이나 포낭을 검출한다. 최근에는 중합효소연쇄반응(polymerase chain reaction, PCR)이 도입되었다. 아메바가 유행하지 않는 우리나라 같은 경우 혈청 ELISA가 유용하다(아메바가 흔한 나라에서는 carrier가 많아 도움이 되지 않는다). 간농양일 경우 천자액이 특징적인 초콜릿색이다. 영양형은 쉽게 발견되지 않는다. 간농양은 초음파와 함께 혈청검사를 실시하면 진단율이 매우 높다. 주로 우엽에 커다란 공간점유병소가 하나 보인다고 알려졌으나, 최근 다발성 농양이 많은 것으로 밝혀졌다. Tinidazole을 하루 2 g 3일 경구 투여하거나, metronidazole 750 mg을 하루 3번, 경구나 정맥 투여하면 효과가 좋다.
사람 감염 열원충은 다섯 종류로 열대열말라리아(Plasm-odium falciparum), 삼일열말라리아(P. vivax), 난형말라리아(P. ovale), 사일열말라리아(P. malariae), 원숭이말라리아(P. knowlesi)이다. 열원충에 감염된 암컷 얼룩날개모기(Anopheles spp.)가 사람을 물면 포자소체가 우리 몸에 들어와 간세포로 이동, 분열 증식한 후 분열소체가 된다. 혈액으로 유리된 분열소체는 적혈구에 침입, 윤상체, 영양형, 분열체로 발육한다. 성숙분열체는 분열소체를 여럿 지니는데 적혈구를 터트리고 나와 새로운 적혈구에 다시 침입한다. 일부 분열소체는 생식모세포를 만드는 유성생식체로 발육하여 모기가 말라리아 환자를 물 때 모기로 옮겨가 유성생식기를 거친다.
말라리아의 증상은 전신권태감, 오한, 근육통, 두통, 설사, 관절통 등으로 시작하여 고열이 나타나는데 초기에는 매일 열이 난다. 흔히 말라리아 3대 증상으로 알려진 발열, 빈혈, 간비장종대는 초기에는 잘 나타나지 않는다. 감염 후 일정 시간이 지나면 감염된 열원충에 따라 다른 주기의 열이 나타나는 것이 특징이다. 열대열말라리아와 원숭이말라리아는 매일 열이 있지만, 삼일열말라리아와 난형말라리아는 열 주기가 48시간이고, 사일열말라리아는 72시간이다.
말초혈액표본(박층도말)을 검경하여 열원충을 관찰하고 진단한다. 최근에는 신속진단키트로 개발된 면역혈청학적 진단법과 PCR도 많이 이용된다. 신속진단키트는 pLDH (plasmodium lactate dehydrogenase) 혹은 HRP2 (histi-dine-rich protein 2) 단클론항체를 이용하여 열원충 감염 여부와 원인 종을 감별한다[9]. 말라리아로 확진한 후 치료 약물에 대한 반응을 평가하기 위해 추적 말초혈액표본 검사를 실시하여 호전여부를 확인한다.
치료 약제는 열원충 종류, 약제내성 유무 그리고 환자 상태에 따라 조금씩 다르다. 전통적으로 말라리아 일차 치료제는 클로로퀸(chloroquine)이었으나 많은 지역에서 내성이 보고되어 사용이 제한적이다.
우리나라뿐 아니라 여러 나라에서 약제내성 삼일열말라리아가 보고되었으나 여전히 클로로퀸을 사용한다. 클로로퀸 감수성이 있는 경우 성인은 hydroxychloroquine 800 mg을 경구 투여하고 6, 24, 48시간 후에 각각 400 mg을 더 투여한다(총 2,000 mg). 삼일열말라리아와 난형말라리아는 재발을 막기 위해 primaquine 15-30 mg을 1일 1회, 총 14일 경구 투여한다. 임산부에게는 금기이다. 클로로퀸 내성이 있는 경우에는 열대열말라리아의 치료법에 준한다.
대부분 지역에서 클로로퀸 또는 다약제 내성이 보고되어 클로로퀸은 더 이상 예방, 치료약물로 사용하지 않는다. 우리나라에서 유입 열대열말라리아 치료제로 시판되는 약물은 mefloquine과 atovaquone-proguanil이다. 이들 경구용 약물은 합병증이 없는 열대열말라리아 치료에 사용한다. 성인 환자는 atovaquone-proguanil(1정에 atovaquone 250 mg, proguanil 100 mg 포함)을 1일 1회 4정을 3일간 투여(총 12정)하거나, mefloquine(250 mg/1정)을 750 mg을 복용시키고 6-12시간 후에 500 mg을 한 번 더 투여한다(총 1,250 mg). 세계보건기구에서는 artemisinin을 기본으로 한 복합요법(artemisinin-based combination therapy; ACT)을 권장한다. Artemisinin과 lumefantrine, mefloquine, pipeaquine, pyronaridine같은 약물을 병합한 복합제가 개발되어 해외에서는 사용되고 있으나 국내에는 시판되지 않는다. 중증 말라리아, 뇌성 말라리아는 열대열말라리아에 의해서 발생하는데 응급상황이고, 빠르고, 적절하게 대처하지 않으면 치사율이 높다. 반드시 전문교과서를 참조해야 한다. 경구용 약물로 치료할 수 없고 정맥 또는 근육주사로 치료한다. 국립중앙의료원 약제부 또는 일부 지역 보건소를 통해 artesunate, artemether, quinine 등이 공급되고 있다.
사람을 비롯한 포유동물과 일부 조류의 핵이 있는 세포 안에 분열소체가 기생하면서, 내부출아법으로 분열 증식한다. 감염 조직을 고양이가 먹으면 소장 세포에서 유성생식을 하여 난포낭을 생산한다. 난포낭은 모든 포유동물에 감염되면 조직세포에 침입하여 충주에 따라 빠른분열소체/느린분열소체가 된다(이들 자체가 감염형이기도 하다). 사람 감염형은 난포낭과 느린분열체이다. 고양이와 비위생적으로 접촉하거나 난포낭이 오염된 물을 마시거나 포유동물 고기를 덜 익혀 먹어 감염된다. 임신부가 톡소포자충에 감염되어 수직감염으로 태아에 감염되기도 한다.
정상 성인이 감염될 경우 무증상이 대부분이다. 림프선 부종이 나타날 수 있으나 저절로 사라진다. 그러나 태반을 통해 선천성 톡소포자충증이 발생한 경우 뇌와 망막에 육아종성 병변을 형성한다. 중감염일 경우 유산/사산이 일어날 수 있다. 임신초기에 감염될수록 증상이 심하다. 살아서 태어난 경우 뇌 전체에 육아종이 발견되고 경련, 뇌수종, 안과 증상이 나타난다. 심한 감염이 아닌 경우 청소년기에 뒤늦게 망막맥락막염이 나타나는데 이런 경우가 더 많다. 면역타협환자도 심각한 문제를 일으킨다. 감염이 급속히 악화되어 수막뇌염, 기회감염을 일으켜 환자가 사망한다.
과거에는 진단에 여러 방법들이 동원되었으나(혈청 검사, 조직검사, xenodiagnosis), 최근 PCR이 도입되어 진단이 빨라졌다. 중추신경계를 침범한 경우 CT/자기공명영상촬영이 도움이 된다(석회화가 동반된 다발성 육아종 소견). 선천감염이 증명되면 pyrimethamine (1 mg/kg)/sulfadiazine (100 mg/kg)을 혼합하여 folinic acid와 함께 1년 경구 투여한다. 임산부도 마찬가지로 치료하는데 기간은 항체검사나 PCR 검사 후 결정한다. 정상인은 치료할 필요 없다. 안과증상이 있는 경우 심하지 않으면 추적관찰만 하고 심할 경우 pyrimethamine (1 mg/kg)/sulfadiazine (100 mg/kg)을 1개월 혼합 복용시킨다. Steroid가 필요할 수 있다. 면역 타협 환자일 경우 반드시 입원치료를 해야 하고 보다 전문적인 교과서를 참고해야 한다.
세계 여러 곳에 20여 종 이상의 열대풍토병이 만연하고 있다. 우리나라에도 유입 열대/풍토질환이 증가하는 추세인데 그 까닭은 각종 국제행사 유치에 따른 외국인의 국내 방문 증가, 개인 해외여행, 국제봉사로 인해 열대/아열대 지방으로 떠나는 사람들이 늘었기 때문이다. 아울러 외국인 이주자가 증가한 것도 중요한 원인 중의 하나이다. 만성 토착질환뿐 아니라 열대풍토병은 언제든지 해외에서 유입될 수 있는 중요한 질환으로 발생 및 유입을 주목하고, 이를 적절히 진단, 치료, 예방할 수 있는 국가적인 역량이 구축되어야 한다. 기생충을 비롯한 감염병은 불특정 다수에 발생하여 재난을 초래할 수 있으나, 조기 진단과 치료를 통해 감염을 근절시킬 수 있는 특징이 있다. 이와 같은 역량을 지니고 있는 국가가 선진국을 지향할 수 있는 것은 자명한 일이다. 우리나라도 2000년부터 전염병 예방법을 개선하여 전염병 감시체계를 운영하고 있다. 감시대상 개정 전염병 54종류에는 말라리아, 리슈만편모충증, 아프리카수면병, 바베스열원충증, 와포자충증, 주혈흡충증, 크루스파동편모충증, 광동주혈선충증, 유극악구충증, 사상충증 및 포충증이 포함되어 있다. 이들 감시대상 기생충질환을 포함, 여러 종류의 해외유입 풍토병에 대해 국가적인 차원에서 체계적인 감시체제가 운영이 되고, 개원의를 중심으로 환자 관리와 치료가 효율적으로 이루어져야 한다.
이 원고에서는 과거와 달라진 현재 우리나라의 기생충질환에 대한 상태를 잘 소개하고 있다. 다양한 열대/아열대 지역국가로 여행하는 많은 국내 여행객들과 해외에서 국내로 들어오는 수 많은 여행객이나 이주민들로부터 유입될 수 있는 열대풍토병 중 임상적으로 중요한 기생충질환을 잘 정리하였다. 특별히 음식물이나 곤충 매개 기생충병에 대한 치료법을 상세하게 소개하고 있다. 또한 해외로부터 유입될 수 있는 기생원충질환(리슈만편모충 및 말라리아)에 대한 치료약제와 그 효능을 자세히 설명한 점이 실제 국내 현장에서 환자를 만나게 되는 임상의사에게 큰 도움을 줄 것이다. 과거와 달라진 국내 기생충병의 다양성과 감염경로를 이해함으로써, 감염환자들에 대한 정확한 진단과 그에 따른 효과적인 치료법을 선택하는데 있어 좋은 지침이 될 수 있고 또한 열대풍토병 감시체계에도 도움되는 내용이다.
[정리: 편집위원회]
Figures and Tables
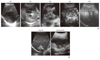 | Figure 2Representative ultrasonographic findings of cystic echinococcosis (CE) and alveolar echinococcosis (AE) with progression of the diseases. (A) CE1 stage shows unilocular hypodense cyst with a double line sign. CE2 cyst demonstrates multivesicular, multiseptated cysts with detached endocysts. CE3 stage displays unilocular cysts with daughter cysts that contained a solid cyst matrix/detached endocyst. CE4 cyst exhibits canalicular structure (ball of wool appearance). CE5 stage reveals heavily degenerative cyst with calcified wall. (B) Early stage of AE shows clusters of multiple echogenic small cysts with an indistinct margin (multiple small hailstorm-like cysts without a solid component). Advanced stage AE demonstrates an irregular cystic area combined with central necrosis surrounded by peripheral nonhomogenous echogenicity. |
References
1. Ministry of Health and Welfare. Prevalence of intestinal parasitic diseases in Korea: the eighth report. Seoul: Korea Association of Health Promotion;2013.
2. Fairley JK. General approach to the returned traveler. Centers for Disease Control and Prevention. CDC health information for international travel. New York: Oxford University Press;2016. p. 496–500.
3. Centers for Disease Control and Prevention. Notice about infection caution according to increasing declarations of Dengue fever [Internet]. Cheongju: Centers for Disease Control and Prevention;2016. cited 2016 May 20. Available from: http://www.cdc.go.kr/CDC/intro/CdcKrIntro0201.jsp?menuIds=HOME001-MNU1154-MNU0005-MNU0011&cid=67242.
5. Choi D, Lim JH, Lee KT, Lee JK, Choi SH, Heo JS, Jang KT, Lee NY, Kim S, Hong ST. Cholangiocarcinoma and Clonorchis sinensis infection: a case-control study in Korea. J Hepatol. 2006; 44:1066–1073.

6. Gonzenbach RR, Kong Y, Beck B, Buck A, Weller M, Semmler A. High-dose praziquantel therapy for cerebral sparganosis. J Neurol. 2013; 260:1423–1425.

7. Ahn CS, Bae YA, Kim SH, Kim JG, Yu JR, Yang HJ, Eom KS, Wang H, Kang I, Yang Y, Kong Y. Spatiotemporal expression patterns and antibody reactivity of Taeniidae endophilin B1. J Clin Microbiol. 2016; 08. 03. [Epub]. DOI: 10.1128/JCM.01135-16.

8. Ahn KS, Hong ST, Kang YN, Kwon JH, Kim MJ, Park TJ, Kim YH, Lim TJ, Kang KJ. An imported case of cystic echi-nococcosis in the liver. Korean J Parasitol. 2012; 50:357–360.

9. Umbers AJ, Unger HW, Rosanas-Urgell A, Wangnapi RA, Kattenberg JH, Jally S, Silim S, Lufele E, Karl S, Ome-Kaius M, Robinson LJ, Rogerson SJ, Mueller I. Accuracy of an HRP-2/panLDH rapid diagnostic test to detect peripheral and placental Plasmodium falciparum infection in Papua New Guinean women with anaemia or suspected malaria. Malar J. 2015; 14:412.





 PDF
PDF ePub
ePub Citation
Citation Print
Print




 XML Download
XML Download