Abstract
A decline in organ function, accompanying risk factors, and diseases altogether make disease presentation-diagnosis-management obscure. Geriatric clinical situations are rarely simple. Geriatric syndromes are clinical conditions that are highly prevalent in aged persons, have multifactorial pathophysiology, and associated with considerable morbidity and poor quality of life. Geriatric syndromes are associated with increased risk of activities of daily livings) loss and death rate. There are 3 approaches to Geriatric syndrome management, such as traditional approach by diagnosis and treatment, geriatric approach by risk factor assessment and reduction, and 'mom' approach through 3 domains. In older patients, complicated associations of multiple contributors generally cause a single symptom, which is accompanied and accumulated by multiple impairments. The management of geriatric syndromes includes the treatment of multiple contributors, the treatment of one geriatric symptom or sign, the management of multiple outcomes, and prevention. I'd like to name this approach as 'mom' approach after the acronym of multiple contributors, one phenotype, and multiple outcomes. The understanding of geriatric syndromes will be an important stepping stone in clinical practice of geriatrics.
노화는 항상성의 예비능을 저하시킨다. 이에 따라 기관기능의 감소가 생기고 여기에 여러 위험인자들과 만성질환 등에 의해 질병다발성(multiple pathology, multimorbidity), 다약물복용(polypharmacy)이 보태어져 질병의 표현이 비전형적이 된다[123]. 의학적 요인 이외에도 노인의 4중고(질병, 가난, 역할상실, 우울과 소외)로 요약되는 경제적, 사회적, 심리적 이유들로 인해 그 복잡성이 증폭된다. 결과적으로 증상 및 징후가 기능의 변화를 포함한 노인증후군으로 발현한다. 이처럼 각각의 질병과 질병 발현의 연관이 대단히 약하고 표출양상이 애매모호하고 복잡하여 현재의 질병분류, 진단, 치료 및 예방체계로는 그 실마리를 풀기가 쉽지 않은 것이 사실이다[4]. 이에 대한 해법으로 주목을 받고 있는 것이 노인병의 표현 특성인 기능쇠퇴를 포함한 노인증후군이다(Figure 1) [5].
일반적으로 '증후군'은 '함께 모여 한 가지 질병분류학적 실재적 특징을 이루는 증상 징후 발현의 합체'를 일컫는다. 반면에, 노인증후군(geriatric syndrome)은 고전적 증후군과 달리 다발성 원인의 병태기전이 상호영향을 끼쳐 대개 단일 증상을 발현한다. 좀 더 풀어서 설명하면, 노인증후군은 '노인(특히 노쇠노인)에서 다발적 원인이 관여하여 기능을 감퇴시키고 상황도전에 취약하게 하여 삶의 질에 충격을 주는 잦은 병적 상태'를 일컫는다[67891011].
노인의학에선 중요성을 강조하여 'geriatric giant' 라 별칭하여 교육 첫 시간에 가르치고 있다. 일반적으로 노인의학 교과서 제1장에서 다루고 있고 노인진료에서 접하는 최초의 중요한 실마리로서 인정된다[12].
이질적 요소들과 다양한 특성의 혼합인 노인증후군은 몇 가지 공통 소견을 보인다. 첫째, 노인, 특히 노약한 노인에서 유병률이 높다. 둘째 삶의 질과 기능에 상당한 충격을 준다. 셋째 여러 원인이 여러 장기에 영향을 미친다.
노인증후군의 뚜렷한 특성의 하나는 다발인자의 관여이며 증후군끼리 그 인자들을 공유한다는 점이다. 즉, 'shared risk factor(s) for distinct geriatric syndrome(s)'라 이를 수 있다. Inouye 등[13]은 5개의 대표적 노인증후군(압창, 실금, 전도, 기능감소, 섬망)의 위험인자들을 비교분석하여 고령, 기능장해, 인지장해, 거동장해 등이 주요 공유인자임을 보고한 바 있다. 동시에 이 4가지 공유 위험인자의 가능한 병태생리학적 기전으로 여러 시스템의 조절불량, 염증, 근감소증 및 죽상경화를 제시하였다.
Won 등[11]이 아시아태평양 지역의 노인병 전문학자들의 견해를 중심으로 노인증후군의 내용을 연구한 바에 의하면, 치매, 실금, 섬망, 청각 혹은 시각장애, 근감소증, 영양불량, 노쇠, 거동장애, 보행 장애, 압창 등을 포함시키고 있다. 그러나 노인증후군을 두루 종합 정리하면 수십 가지가 넘을 정도로 그 범주가 아직 불명하다.
노인증후군을 연령대로 구분하여 세 부류로 나누기도 한다[7]. 첫째, 주요한 급성질환에 수반되는 증후로 청장년과 비슷한 빈도로 발생하지만 대처방법은 청장년과 달리 별도의 수련이 필요하다. 둘째로 주된 만성질환에 수반되는 증후로 65세 이상의 노인에서 서서히 증가한다. 세 번째는 75세 이상에서 증가하는 증후로 일상생활동작(activities of daily livings, ADL)의 저하와 밀접한 연관이 있고 개호가 필요한 일련의 증후군이다. 노인증후군 척도(geriatric scale, 노인증후군의 개수를 셈)는 가령에 따라 증가하여 노인의 복합적 질환 구조를 반영하고 노인에서 의료와 개호가 뗄 수 없는 관계가 있다. 나이에 따라 변화 없는 증후는 어지러움, 숨참, 복부종류, 흉복수, 두통, 의식장해, 불면, 전도, 복통, 비만, 황달, 림프절 종창, 설사, 저체온, 비만, 수면 시 호흡장해, 각혈, 토혈, 하혈 등이다. 65-74세에 증가하는 증후는 인지증, 탈수, 마비, 골관절변형, 시력저하, 발열, 관절통, 요통, 가래, 해수, 천식, 식욕부진, 부종, 여윔, 저림, 언어장해, 오심구토, 변비, 호흡곤란, 체중감소 등이다. 75-84에 증가하는 증후로는 ADL 저하, 골다공증, 척추골절, 연하곤란, 요실금, 빈뇨, 섬망, 우울, 욕창, 난청, 빈혈, 영양불량, 출혈소인, 흉통, 부정맥 등이 있다.
앞서 기술한 바와 같이 노인증후군은 노화와 노화 관련 질환에 의한 광범위한 장해다. 당뇨병은 바로 노화가속질환의 대표이고 당뇨병합병증 관련 질환이 다발하는 질환으로서 노인증후군을 호발시킨다(Figure 2) [15].
실제로 당뇨병은 기능장해, 전도, 요실금, 인지장해 등을 2-3배 더 일으킨다. 전도를 예로 들면, 당뇨병과 당뇨병 말초신경병증은 말초감각, 반응시간, 안정화 노력, 보행 속도, 보폭, 리듬성 가속 등을 모두 저하시켜 전도를 유발시킨다. 여기에 혈당조절 실수로 저혈당이 오면 그 정도는 더 심해진다. 따라서 노인당뇨병 치료 시 노인증후군 평가가 필요하다. 이에 바탕 하여 노인증후군이 동반된 노인당뇨병 환자는 당뇨병의 치료와 함께 노인증후군의 악화를 방지하는 치료 실행이 당연히 함께 이루어져야 한다. 이렇게 하여 노인당뇨병 환자가 노쇠당뇨병 환자가 되지 않도록 예방할 수 있다.
개발도상국 노인은 장기요양 노인환자의 경우 85%, 입원 노인환자 40%, 자택거주 노인 15%정도가 영양결핍을 겪는 것으로 보고되고 있다[1617]. 또한 노인의 식욕부진은 다양한 여러 이유에 의해 생기고 기능감퇴를 비롯한 후발 병적 상태에 의해 삶의 질이 훼손된다(Figure 3) [17].
이와 같이 식욕부진은 유병률이 높고, 복수의 공통 원인에 의해 발생하여 기능과 생활의 질에 감퇴와 저하를 초래한다. 바로 식욕부진은 노인증후군으로서의 특징을 유의하게 지니고 있다.
매년 65세 이상 노인의 1/3, 80세 이상의 노인 1/2에서 낙상이 발생한다. 이중 반은 낙상의 과거력이 있다. 급성기 입원 노인환자에선 1/5 이상에서 발생한다. 낙상노인의 5%에서 골절이 동반되고 이중 1-5%에서 고관절 골절, 심한 연부조직 손상(혈종, 탈구, 뇌출혈)이 동반된다. 외상이 없는 경우라도 50%에서 와상상태, 폐렴, 불안감, 우울 등이 다발한다. 이처럼 유병률이 높고, 다양한 원인에 의해 발생하여 기능과 생활의 질에 위축과 피해를 야기한다. 즉, 낙상은 바로 노인증후군의 특성을 오롯이 나타낸다. 병인에서 진행-발현과 후유-합병에 걸친 전반적 관점과 실행에서 진단하고 치료하고 예방해야 한다는 점 역시 노인증후군의 특질을 품고 있다[1819].
앞서 기술한 바와 같이 노인증후군의 정도는 이환율과 사망률을 예견케 한다. 따라서 포괄적 평가(comprehensive geriatric assessment, CGA) 등을 행하여 노인증후군을 진단평가해야 하는 필요성이 강조된다. 즉, 노인증후군 치료는 노인증후군의 확인과 평가에서 시작된다. CGA를 위한 다양한 도구들이 있다. 노인증후군 치료에서 CGA는 기능 및 영양상태를 파악하게 하고 병발질환을 발견하게 하여 치료계획을 보정한다. 실제로 노인증후군의 진단은 두 범주로 이루어진다. 가능성 있는 질병의 탐색과 위험인자의 사정 평가가 바로 그것이다.
근육력 강화 트레이닝을 포함한 운동, 영양개선, 심리지지, 약물복용을 비롯한 치료 충실 사회적지지, 원인제거 및 개선, 병발 질환 및 합병증 치료 등을 관련 분야들이 적극적으로 협력하여 실행한다.
필자의 제안을 포함하여 노인의학 연구자들이 제시하는 접근방법들의 얼개를 다음의 4 가지로 정리한다.
(1) Traditional medical approach (diagnosis and treatment)
현재 통용하는 인습적 접근법이다. 주로 장기별로 분할하여 다룬다.
(2) Geriatric approach (risk factor assessment and reduction)
Phelan 등[20]이 제안하는 방법으로 괄호 안에 부기한 바와 같이 위험인자(내적, 외적, 상황적)를 사정하고 감소시키는 것이다.
(3) 일원병인론적 접근
Kudo 등[21]이 제시하는 것으로 종래의 다원병인론적 접근(위의 traditional approach)을 벗어나 드러난 노인증후군들을 한 가지 병적 원인에서 상관 유래하는 것으로 이해하여 치료한다. 이는 노인증후군을 혈관질환으로 인식하려는 시도와 일맥상통한다[22].
(4) 'mom' 접근
노인증후군의 치료는 노인증후군의 악화예방에 그 목표를 둔다. 물론 성공노화를 목표로 다음의 방법들을 실시한다.
첫째, 적절한 계획과 지도에 의한 운동요법으로 장애, 우울, 낙상, 인지능 장해 등의 개선을 추구한다. 특히 요실금의 경우엔 골반저근육운동, 체중감소, 거동운동, 배뇨훈련, 행동치료 등을 적절히 고려한다.
둘째, 전도예방프로그램을 가동하여 위험인자 스크리닝, 근육강화와 균형트레이닝, 가정 내 위험평가, 향정신계 약물복용 검토, 기호운동 중개[유산소트레이닝(예, 활발한 걷기), 체중트레이닝[저항력], 유연성운동, 균형운동(예, 댄스, 태극권, 물리치료)] 등을 실시한다).
셋째, 저지방, 저염분, 칼슘, 비타민, 미네랄, 고섬유소, 적당량 알코올 등을 주요 사항으로 하는 영양치료를 시행한다.
넷째, 또한 카운슬링, 집단치료, 인지행동치료, 사회적 지지와 운동트레이닝, 항우울제 등을 포함한 심리적 중개 노력을 기울이고 아울러 인지장해 집중치료 및 사회적 지지, 심혈관 위험인자 관리, 지역사회 기반 운동 등을 개별화하여 시행한다.
노인증후군은 노인의 질환의 특성을 이해 파악하는 하나의 중요한 용어이며 동시에 노인병의 범주에 속하는 한 부분이다. 또한 노인증후군은 노인병을 노인병학의 본질에 기초하여 파악할 수 있는 가장 노인의학적인 개념이며 동시에 노인병 진단분석의 지침, 교육도구 및 임상적용에 유용한 실용이라는 점이다. 실제로 노인증후군은 치료 가능한 부분이 있고 예방 또한 어느 정도 예방 가능하다. 그러나 아직 정의의 표준화, 측정도구의 개발, 경비 고려, 환자의 개념과 의료체계의 변화가 필요한 이른바 'the evidence-practice gap'이 엄연히 존재한다. 따라서 이의 규명을 위한 참다운 연구 노력은 노인의학의 이론적 및 실용적 정체성을 튼실하게 할 것으로 믿는다.
본 논문은 초고령사회를 맞이하는 국내 의료현실을 반영하여 노인의학에서 매우 중요한 노인증후군의 정의 및 실제 임상 활용을 기술하였다. 노인증후군의 특성 및 정의, 실례를 설명하였으며 독자로 하여 진료현장에서 적용할 수 있게끔 치료에 대한 전략도 체계적으로 제시되었다. 임상진료에서의 적용을 위하여 보건당국의 관심 및 정책 마련이 필요한데 이를 위한 중요한 학문적 근거를 보여주는 논문이라 생각한다. 향후 학회차원에서도 노인의학 발전을 위하여 지속적인 노력과 다양한 국내 연구자료가 필요하리라 생각된다.
[정리: 편집위원회]
Figures and Tables
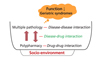 | Figure 1Geriatric boiling pot (From Korean Geriatrics Society. Geriatrics. 2nd ed. Seoul: Medical Publishing; 2005) [5]. |
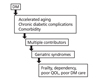 | Figure 2Diabetes and geriatric syndromes. QOL, Quality of life; DM, diabetes mellitus (Modified from Yoo HJ. J Korean Geriatr Soc 2010;14(S3): 78-80) [15]. |
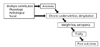 | Figure 3Progression flow of geriatric anorexia (Modified from Morley JE. J Nutr Health Aging 2012;16:422-425) [17]. |
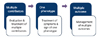 | Figure 4'mom (multiple contributors-one phenotype-multiple adverse outcome)' of geriatric syndromes [15]. |
References
1. Yoo HJ. The characteristics of elderly patients. In : Yoo HJ, editor. Geriatric medicine. Seoul: Seoul National University Press;1998. p. 67–72.
2. Yoo HJ. What is geriatric disease? J Korean Geriatr Soc. 2008; 12:61–67.
3. Rhee JA, Yoo HJ. Health status of elderly Koreans. In : Choi SJ, editor. Aging in Korea: today and tomorrow. 3rd ed. Seoul: Elderly Information Center;2013. p. 52–66.
5. Yoo HJ. Korean Geriatrics Society. An introduction to geriatrics. Geriatrics. 2nd ed. Seoul: Medical Publishing;2005. p. 22–25.
6. Olde Rikkert MG, Rigaud AS, van Hoeyweghen RJ, de Graaf J. Geriatric syndromes: medical misnomer or progress in geriatrics? Neth J Med. 2003; 61:83–87.
7. Toba K. Geriatric syndrome. In : Toba K, editor. How to treat for the geriatric syndrome. 1st ed. Tokyo: Medical View;2005. p. 2–6.
8. Yoo HJ. Geriatric syndromes: a core geriatric concept. J Korean Geriatr Soc. 2009; 13(S2):15–19.
9. Yoo HJ. Geriatric syndromes: a geriatric characteristic. Korean J Med. 2009; 77(S4):1073–1076.
10. Ferrucci L, Studenski S. Clinical problems of aging. In : Harrison TR, Wiener CM, Brown CD, Hemnes AR, editors. Harrison's principles of internal medicine. 18th ed. New York: McGraw Hill;2012. p. 579–581.
11. Won CW, Yoo HJ, Yu SH, Kim CO, Dumlao LC, Dewiasty E, Rowland J, Chang HH, Wang J, Akishita M, Tan TL, Lum C, Prakash O. Lists of geriatric syndromes in the Asian-Pacific geriatric societies. Eur Geriatr Med. 2013; 4:335–338.

12. Elsawy B, Higgins KE. The geriatric assessment. Am Fam Physician. 2011; 83:48–56.
13. Inouye SK, Studenski S, Tinetti ME, Kuchel GA. Geriatric syndromes: clinical, research, and policy implications of a core geriatric concept. J Am Geriatr Soc. 2007; 55:780–791.

14. Kane RL, Shamliyan T, Talley K, Pacala J. The association between geriatric syndromes and survival. J Am Geriatr Soc. 2012; 60:896–904.

15. Yoo HJ. Treatment of geriatric syndromes. J Korean Geriatr Soc. 2010; 14(S3):78–80.
16. Champion A. Anorexia of aging. Ann Longterm Care. 2011; 19:18–24.
18. Yoo HJ. Fall in the elderly. Korean Orthopedic Association. Orthopedics. 7th ed. Seoul: Korean Orthopedic Association;2013. p. 1699–1702.
19. Hanley A, Silke C, Murphy J. Community-based health efforts for the prevention of falls in the elderly. Clin Interv Aging. 2011; 6:19–25.

20. Phelan EA, Vig EK, Abrass IB. Some considerations regarding geriatric syndromes. Ann Intern Med. 2001; 135:1095.

21. Kudo H, Kudo H, Watanabe M, Kodama H, Izumo Y, Sasaki H. A new approach for geriatric syndrome. Nihon Ronen Igakkai Zasshi. 2008; 45:18–21.

22. Strandberg TE, Pitkala KH, Tilvis RS, O'Neill D, Erkinjuntti TJ. Geriatric syndromes: vascular disorders? Ann Med. 2013; 45:265–273.




 PDF
PDF ePub
ePub Citation
Citation Print
Print



 XML Download
XML Download