Abstract
As we have summarized, a confluence of pathophysiological and epidemiological studies establish that both acute and chronic forms of psychosocial stress contribute to the pathogenesis of atherosclerosis. Clinical consequences of acute stress include the development of myocardial ischemia, cardiac arrhythmias, and fostering of more vulnerable coronary plaques and hemostatic changes. Chronic stress and affective disorders, such as depression, appear to promote atherosclerosis via hypothalamic-pituitary-adrenal (HPA) axis overstimulation. Chronic stress can contribute to the occurrence of cardiovascular disease (CVD) by direct and indirect pathways. These results establish that, in addition to traditional CVD risk factors, psychosocial factors contribute to CVD. Physicians should never neglect to assess psychosocial risk factors, for example depression, hostility, social isolation, and chronic life stress and job stress, by clinical interview or standardized questionnaires. Management approaches include directly treating patients with mild forms of psychological distress by applying multifactorial lifestyle interventions and treating patients with clinical depression and anxiety. However, patients with severe psychological distress should be referred to specialists. Additional attention and research related to stress and CVD will be needed in the future.
심혈관질환은 높은 유병률로 질병부담이 높은 질환이다. 또한 심혈관계는 산소와 영양을 우리 몸에 공급하는 주요한 장기이기 때문에 외부의 다양한 자극에 즉각적이고 정교하게 반응할 수 밖에 없다. 이러한 이유로 스트레스의 건강영향 중에서 심혈관질환과의 관련성은 비교적 오래 전부터 행동의학이나 신체정신의학 분야에서 중요하게 연구되어 왔으며, 비교적 잘 알려진 주제였다.
하지만 심혈관질환을 관리하는데 있어서 의료진은 Framingham 연구결과를 토대로 한 전통적인 위험요인, 즉 고혈압, 당뇨병, 고지혈증, 비만, 흡연, 운동부족 등의 관리에 초점을 맞추어 왔다. 일례로 영국에서 39개의 문헌의 연구디자인을 분석한 결과 사회심리적 요인이 상대적으로 무시되고 있다고 밝혔다[1]. 이 분야의 주요 연구자인 Rozanski 등[2]은 환자가 막연히 생활습관이나 정신적 스트레스가 자신의 심혈관질환을 악화시킬 거라는 생각이 있지만 임상의가 사회심리적 요인의 중요성을 무시하기 때문에 환자도 결국 생활습관 개선이나 스트레스 관리에 소홀해질 수 있다고 지적하고 있다. 실제로 스트레스와 심혈관질환에 대한 많은 연구에도 불구하고 아직도 많은 임상의는 스트레스와 심혈관질환에 대한 확신이 부족하다. 그 이유는 첫째, 사회심리적 스트레스와 심혈관질환의 관련성의 강도에 대해 잘 모르기 때문이다. 둘째, 사회심리적 위험요인에 대한 측정이나 평가에 대한 이해가 부족하기 때문이다. 셋째, 임상의사 주변에 사회심리적 스트레스 요인을 관리하는 것을 도와줄 주변의 자원이 적기 때문이다. 마지막으로 스트레스 감소 중재가 매우 많은 노력이 소요되지만 그 효과는 대해 미심쩍기 때문이라고 평가하고 있다. 이러한 지적은 국내에서도 크게 다르지 않다고 보여진다.
따라서 그동안 연구결과로 밝혀진 심혈관질환에 대한 스트레스의 병태생리학적 기전을 간단히 요약하고, 체계적 종설을 토대로 스트레스와 심혈관질환과의 관련성과 중재관리효과를 근거중심으로 살펴보고자 한다. 이는 스트레스와 심혈관질환에 대한 이해에 대한 임상의의 혼란을 줄여서 임상진료에서 스트레스 관리 중재의 중요성을 제고하는데 도움이 될 것으로 보인다.
스트레스의 생리적 반응 즉 교감신경이 흥분하여 싸움 회피반응(fight vs. flight response)이 유발되는 것은 원래 인체가 환경에 정상적으로 대응하는 반응의 하나이다. 하지만 스트레스에 의한 반응이 오래 지속되거나 과잉이 되면 건강위험이나 질병을 발생시킬 수 있다는 점을 이해하여야 한다.
급성스트레스에 의한 심혈관질환의 발생은 잘 알려졌다. 대표적인 연구는 사별한 배우자 95,647명을 추적한 결과이다. 배우자가 사망한지 1개월 이내에 사망률이 남성은 상대위험도(relative risk, RR)는 2.6, 여성은 RR이 3.5로 높아졌다. 이러한 사망률의 증가는 사건 발생 한 달 후 정상화되었다고 한다[3]. 또 다른 연구는 1994년 Los Angeles 지진에 의해 관상동맥질환에 의한 급성 심장사가 발생 당일 4.6건에서 24건으로 6배 증가되었다고 한다[4].
급성스트레스가 심혈관계 질환을 유발하는 기전은 실험적인 생리연구에서 잘 밝혀졌으며, Rozanski 등[2], Rozanski 등[5], Dimsdale [6]의 논문에 잘 정리되어 있다. 급성스트레스가 관상동맥질환을 유발하는 기전으로 4가지 경로가 제시되는데, 첫째는 스트레스는 교감신경을 흥분시켜 일시적 심근허혈을 유발한다는 것이다[2]. Dimsdale [6]은 직장인이 발표할 때 맨 처음 혈중 epinephrine을 증가시킨다는 연구결과를 발표하였는데 이런 일시적 교감신경 흥분이 증상을 유발하는지에 대한 추가 연구들이 진행되었다. 말하기 같은 사소한 스트레스가 심근허혈에 미치는 영향에 대한 연구 34개를 분석한 체계적 종설에 따르면 심전도 기준으로 30%, 영상검사 기준으로 37-41%, 양전자 단층촬영 같은 관류스캔 기준으로 75%까지 심근허혈을 유발한다[7]. 이렇게 검사결과 밝혀진 변화가 궁극적으로 질병을 일으키는가에 대한 연구도 추가로 이루어졌다. 말하기 같은 스트레스에 심근허혈 반응이 나타난 집단에서 질병발병 위험이 2.4배나 높게 나타났다[6]. 둘째, 스트레스는 부정맥의 발현 가능성을 높인다. 심실세동의 역치를 repetitive extrasystole로 정의하는데 동물 실험에서 불안한 환경조성으로 repetitive extrasystole가 낮아지는 현상을 관찰하였다. 또 다른 기전은 경화반(plague)이 보다 터지기 쉬운 상태가 되거나 혈전형성의 위험성 증가하는 것이다[2]. 혈전형성 시기는 스트레스 부담을 받거나 신체활동을 하고 있는 당시보다 부담이나 활동 직후에 발생한다고 알려졌다[8]. 유발요인과 발병시간 간의 간격에 대한 Strike와 Steptoe [9]의 체계적 종설에 따르면, 대개 발병 1-2시간 전의 격렬한 운동, 감정적 스트레스, 분노, 심한 흥분 같은 유발요인이 영향을 끼치는 것으로 나타났다.
급성스트레스의 건강영향은 실험연구가 비교적 용이하고 쉽게 이해되지만, 만성스트레스의 영향은 병태생리적 연구보다 역학연구에 많이 의존하여 논란이 보다 오래 지속되었다. INTERHEART 연구는 52개국 25,000여 명을 대상으로 환자대조군 조사를 한 대표적인 대규모 역학조사이다. 집과 직장에서의 스트레스, 경제적 스트레스, 전년도의 중요 생활사로 인해 초조하고, 불안하고, 수면에 방해를 받는 상태를 스트레스를 평가한 결과 만성스트레스가 심근경색을 2.1배 높이는 것으로 나타났다[10]. 10개의 대규모 전향적 연구에서 연구대상자를 모두 병합하여 메타 분석한 결과, 12항목의 General Health Questionnaire score로 조사한 사회심리적 스트레스가 심혈관질환의 사망을 보정위험비가 1.22-1.94로 높을 뿐만 아니라, 스트레스와 양반응관계를 보이는 것으로 나타났다[11]. 만성스트레스의 병태생리기전연구를 인간대상으로 실험하기 어려워 동물실험이 주로 진행되었다. 필리핀 원숭이(cynomolgus monkey)는 인간과 비슷하게 집단생활을 하며 위계질서가 세워져 있어 스트레스 연구에 많이 활용되어 왔다. 원숭이 집단에게 음식을 제한하거나 낯선 원숭이를 같은 서식지에 투입하는 것이 스트레스이다. 스트레스에 만성적으로 노출된 원숭이의 혈관에 동맥경화가 유발되었으며, 특히 우월한 지위의 원숭이에서 부하 원숭이에 비해 더 많이 진행되며 나타났으며, 이 변화는 베타차단제로 예방되는 것을 밝혔다. 이러한 변화는 진행 정도는 고지방식이를 같이 제공한 경우 가장 높았으며, 저지방식이를 제공한 경우에도 나타나 사회적 지위와 동맥경화와의 관련성 근거로 해석하기도 하였다[2]. 하지만 사회적 지위와의 관계에 대한 원숭이 대상 연구만을 분석한 체계적 종설에 따르면 영장류 동물실험에서 사회적 지위와 관상동맥질환의 연관성에 대한 근거가 명확하지 않고 한계가 있기 때문에 이러한 해석 즉 인간집단에 일반화하는 결론에 대해 부정적 견해를 보이고 있다[12]. 만성스트레스의 병태생리기전은 2005년에나 정리되어 발표되었다[5]. Figure 1에서 보듯이 만성 스트레스가 심혈관질환에 미치는 영향은 직접적 경로와 간접적 경로로 분류한다. 직접적 경로는 스트레스에 지속적으로 노출되면 교감신경과 시상하부 뇌하수체 부신 축(hypothalamic-pituitary-adrenal axis, HPA축)이 과잉 자극되어 생리적 반응을 유발하는 것이다. 간접적 경로는 2가지 인데 하나는 만성스트레스가 우울증이나 불안장애 등 정동장애를 유발하여 이차적으로 HPA축에 영향을 주거나, 다른 하나는 건강하지 못한 생활습관 즉, 스트레스가 많은 사람들은 과음하거나, 흡연량이 많아지고, 만성질환의 치료에 대한 환자의 순응도가 떨어지게 되어 심혈관질환을 유발한다[5]. HPA축에 이상이 발생하면 코티졸의 변이성 저하, 혈중 코티졸 상승, 노르에피네프린 상승, 자율신경계 부전, 맥박수 증가 등 다양한 기전을 통해 심혈관질환을 유발시킬 수 있다.
어떠한 사회심리적 스트레스가 심혈관계 질환을 일으키는지 관련성을 증명하는 것은 결코 쉽지 않다. 그 이유는 사회심리적 스트레스를 이론적으로 개념화하고, 모델링 한 후 개발된 측정도구로 스트레스요인을 객관적인 측정하는 등의 문제들이 선결되어야 하기 때문이다. 최근 스트레스 측정도구를 포함한 다양한 심리측정도구를 활용하거나, 정동장애 진단 등을 이용하여 많은 연구가 발표되었다. 개별 연구결과보다 체계적 종설 중심이 보다 높은 근거 수준이므로, 특이도 검색으로 최근 20년간 사회심리적 스트레스요인과 심혈관질환 관련성에 대한 체계적 종설을 검색해보니 5편정도 출판되었다[11131415]. Rozanski 등[2]의 종설은 체계적 종설은 아니나 1999년까지 발표된 논문을 광범위하게 포괄하여 정리한 종설이다. 여기서는 심혈관질환과 관련이 있는 사회심리적 스트레스를 우울증, 불안 증상, A형 성격 같은 성격특성, 사회적 격리, 직무스트레스를 포함한 만성생활스트레스 5가지로 분류하여 연구결과를 정리하였다. 이후 Kuper 등[14]의 체계적 종설에서 사회심리적 스트레스를 증오감과 A형 성격, 우울증과 불안, 직무스트레스, 사회적 지지 4가지 영역으로 분류하여 분석하였다. 이 종설은 같은 연구진이 먼저 발표한 체계적 종설[13]에 추후 발표된 연구를 추가한 체계적 종설이다[14]. Belkic 등[16]의 연구 역시 체계적 종설은 아니나 특정 직업에서 위험성을 보고한 연구이기에 추가하였다. 2003년에 호주 국가심장재단이 스트레스와 심혈관질환의 관계에 대해 position statement를 발표하였다[17]. 이 글에서는 이 8편의 종설을 중심으로 스트레스의 심혈관질환과의 관련성의 근거를 살펴보고자 한다.
Rozanski 등[2]의 종설에서는 심혈관질환자에서 우울증은 3배나 많고 우울증이 아니더라도 우울한 증상만 있더라도 심혈관질환의 위험성이 높아진다고 분석되었다. 또한 절망감도 심혈관질환의 위험을 높이는 것으로 나타났다. RR은 1.3-3.5정도로 나타났다. 단순한 걱정, 불안장애, 공황장애 등 불안관련 질환은 모두 심혈관질환을 높이는 것으로 나타났으며 RR은 1.3에서 4.5정도 수준이었다.
Kuper 등[14]은 건강인 500명 이상을 대상으로 전향적 코호트연구만을 분석한 체계적 종설에서 우울증은 22개 15개에서, 불안은 8개 중 4개에서 관련이 있으며 RR은 1.18-5.4이었다. Nicholson 등[18]이 54개의 관찰연구를 메타분석한 결과, 우울증은 21개 연구에서 심혈관질환 발병에 대한 병합상대위험도(pooled relative risk)가 1.81 (95% confidence interval [CI], 1.53-2.15)이었고, 사망률은 11개 연구에서 좌심기능을 보정하면 보정위험도가 2.08 (1.69-2.55) 1.90 (1.49-2.42)이었다. Rugulies [19]가 11개의 코호트연구를 메타분석한 결과 임상적으로 진단된 우울증이 있을 경우 심혈관질환의 RR이 2.69로 Framingham연구에서 보고된 고혈압의 RR 1.92에 비해 높다.
Rozanski 등[2]의 종설에서는 A유형 성격은 심혈관질환의 위험을 2배에서 5배까지 높이는 것으로 나타났다. A형 성격기질 중 특히 증오감이 중요한 변수로 평가하고 있는데 RR은 1.5-2.7로 높게 나타나거나 10개 연구 중 4개는 관련이 없다고 나타났다. Kuper 등[14]은 기존에 잘 알려진 A유형 성격 중 증오감이 18개 연구 중 단 6개의 연구에서만 심혈관질환의 위험을 높이고, RR은 1.4-2.6이라고 보고하였다. 따라서 과거 심혈관질환을 일으키는 대표적인 성격유형으로 알려진 A형 성격이 생각보다 위험성이 적다. 단지 A형 성격은 사회적 지지를 쉽게 구하지 않기 때문에 사회적 격리가 더욱 영향을 끼친다고 분석하고 있다. 즉 이전결과는 A형 성격이 단순히 사회적 지지가 교란변수로 작용한 것으로 해석하고 있다.
만성스트레스는 크게 일과 관련된 혹은 직장 내 스트레스와 일상생활에서의 스트레스로 나누어 볼 수 있다. 만성스트레스 중 일과 관련된 스트레스 즉 직무스트레스의 객관적 평가는 1970년에 Karasek 등[20]에 의해 직무긴장도 모델(job strain, demand-control model)이 도입됨으로써, 획기적인 진전이 이루어졌다. 이 모델의 가설은 심리적 직무요구량이 과도하고 동시에 직무자율수준이 낮을 경우, 직무긴장도(job strain)가 증가한다는 것이다. 이후에 이 모델에 사회적 지지라는 차원이 더 추가되었다. 최근에는 노력-보상 모델(effort-reward model)이 도입되었다. 이 모델은 노력과 보상과의 균형을 주요하게 평가하여, 높은 수준의 노력에 비해 장기적인 보상에서의 낮은 통제력이라는 불균형에 의해 직무스트레스가 초래된다고 보고 있다[21]. 직무스트레스와 심혈관질환과의 관련성에 관해서는 이러한 두 가지 모델에 의하여 많은 연구가 이루어 졌다.
Rozanski 등[2]의 종설에서는 Karasek 등[20]의 직무긴장도가 높은 군에서 4배 정도 심혈관질환이 높게 나타났지만 관련이 없다는 연구도 있다. 일상사건의 빈도로 스트레스를 측정하는 Holmes 스트레스 지표도 심혈관질환을 높이는 것으로 나타났다.
Kuper 등[14]의 종설에서도 직무스트레스는 13개 중 10개 연구에서 연관성이 있고 RR은 대개 1.4-4.95로 나타났다. 사회적 지지는 9개 중 6개 연구에서 연관성이 있고 RR은 대개 1.14-3.8로 나타났다.
직무스트레스는 직업병 인정, 보상, 생산성 저하 등의 관점에서 직무스트레스가 어느 정도 질병의 발생에 기여하는가에 대한 쟁점이 논란이 되고 있다. 이러한 논란에 답하기 위해 13개 연구에서 직무긴장모델에 의해 평가한 직무스트레스의 심혈관질환 기여도를 계산한 결과 전체 기여도는 23.2% 였으며, 여성이 28.2%로 남성에서 19.6%보다 높았다[22].
직무스트레스요인이 아닌 특정 직업 즉 직업운전사에서 심혈관질환의 발병위험이 높아진다는 사실도 잘 알려져 있다. Belkic 등[16]은 1962년부터 32개 논문 중 28개 논문에서 위험성이 높다는 점이 입증되었다고 분석하였다. 직업적으로 운전을 하면 장기간 운전과 관련된 사고 등의 경험으로 인해 운전 행위자체가 즉각적인 스트레스로 작용하여 HPA축의 과잉반응 즉 혈압, 맥박, 부정맥, 심전도, 혈중 코티졸 변화 등으로 심혈관질환을 위험을 강력히 높인다고 한다.
Rozanski 등[2]의 종설에서는 절망감도 심혈관질 질환의 예후에 영향을 끼쳐 RR이 2.5-7.8까지 나타나고 있다. 단순한 걱정, 불안장애, 공황장애 등 불안관련 질환이 예후에도 2.5-4.9 정도의 영향을 끼치는 것으로 나타났다. 이후 Kuper 등[14]이 관상동맥질환자 100명 이상인 전향적 연구만 포함시켜 분석하였다. 우울증은 34개에서 18개 연구에서, 불안은 18개 중 8개 연구에서 관련성이 있었으며 RR은 대개 1.3에서 6.64까지 다양하게 나타났다. 심리적 스트레스가 관상동맥질환자의 재발에 끼치는 영향에 대해 33개의 종적연구를 메타분석한 결과 부정적인 감정이 심혈관질환 재발에 미치는 영향을 미치는 것으로 나타났다. 우울은 odds ratio (OR)=1.39 (95% CI, 1.22-1.57), 불안은 OR=1.22 (95% CI, 0.96-1.56), 분노·증오는 OR=1.29 (95% CI, 1.07-1.57)로 나타났다[15]. 우울증에 대한 34개 연구를 메타분석한 결과 심혈관질환 예후에 대한 병합상대위험도는 1.80 (1.50-2.15)이고, 사망률은 8개 연구에서 좌심기능을 보정하면 보정위험도는 1.53-2.18 (1.11-2.10)이었다[11].
심혈관질환에 관리에 필요한 스트레스 관리 방법은 운동요법, 스트레스에 의한 폭식과 관련된 영양상담, 이완요법, 특정 스트레스 관리, 사회적 지지 제공, 건강정보 제공 등이 있다.
이러한 중개요법이 효과가 있는가에 대한 연구는 많지 않다. 최근 20년간 심혈관질환에서 스트레스 관리 중재에 예방 및 치료효과에 대해 특이도 검색으로 찾아낸 체계적 종설은 4편 정도이다[2242526]. 1999년 사회심리적 중재에 대한 14개의 연구를 분석해보니 대부분의 연구가 중재로 인한 스트레스감소가 없어 중재효과가 없는 것으로 나타났다[2]. 2005년에 이완요법을 중심으로 허혈성 심질환의 치료에 효과가 있는가를 살펴본 연구 27개를 분석한 연구가 발표되었는데, 집중적인 이완요법이 허혈성 심질환의 예후나 2차 예방에 효과가 있다고 나타났다[24].
심혈관질환 위험행동에 대한 개선요법에 초점을 둔 관리나 사회심리적 스트레스를 줄이는 다양한 프로그램이 효과가 있는가에 대한 메타분석이 발표되었는데, 25개 연구를 분석한 결과 통계적 의미는 없지만 전체 사망률을 줄이며, 심혈관질환의 위험을 약간 낮추는 것(RR, -0.04; 95% CI, -0.11 to 0.04)으로 나타났다[25]. 하지만 스트레스 감소 프로그램이 기존 심혈관질환의 예후에 긍정적인 영향을 줄 가능성이 있으므로, 작고 개선 가능한 행동지침을 구체적으로 제시하고 동기를 부여하며, 행동변화에 대한 실천 순응도를 추적하는 방식의 행동개선요법을 시도하는 것이 필요하다. 또한 다양한 스트레스 관리프로그램과 연계도 고려해 주어야 한다. 2012년에 발표된 Cochrane 종설에 따르면 우울증이나 불안에 대한 정신적 중재 치료가 전체 사망률, 혈관재형성(revascularization) 위험, 비치명적인 심근경색 등을 줄인다는 강력한 근거는 없지만, 우울이나 불안을 경미하게 줄여서 심장질환에 의한 사망률 약간 줄여준다고 한다[26].
우울증 치료에 대해 행동요법과 약물치료와 병행한 경우에만 예후에 영향을 준다고 분석되어 아직 명확한 결론이 나지 않은 상태이다. 선택적 세로토닌 재흡수 억제제(selective serotonin reuptake inhibitors, SSRI)를 이용한 우울증의 치료는 삶의 질을 높이지만 심근경색이나 돌연사의 위험을 줄이지는 않는다고 한다. 그러나 심근경색 이후 SSRI로 우울증을 치료하면 재발의 위험이 경미하게 줄어든다고 한다. SSRI가 심박수 변이를 감소시키고 동맥의 압력감수성반사(baroreflex)의 감수성을 감소시키기 때문으로 보여진다[27].
명백히 결론이 밝혀지기 전이지만, 심혈관질환의 예방이나 치료를 위해 우울증이나 불안에 대한 관리는 필요하다. 다만 비만 당뇨 및 대사증후군을 가진 환자에서는 체중증가가 적은 항우울제 선택이 필요하다. 체중감소가 있다고 보고된 약제로는 bupropion fluoxetine등이 있고, 체중증가가 거의 없거나 적은 약제는 fluvoxamine, sertraline, venlafaxine, duloxetine 등이 있다. 체중증가가 많이 되는 약제는 삼환계 항우울제(tricyclic antidepressants)제제와 mirtazapine 등이 있다[28]. 심인성 심질환에서 statins 사용효과가 미비하거나 거의 없다[29].
심혈관질환의 위험이 높은 환자는 기존의 전통적 위험요인뿐만 아니라 반드시 사회심리적 스트레스 요인에 대한 평가가 필요하다. 즉 사회계층, 교육수준, 결혼상태, 가정과 직장 내 스트레스 요인, 사회적 지지나 고립, 우울 및 불안, 증오나 분노 등의 감정 상태 등을 문진해야 한다[23]. 유럽 심장학회(European Society of Cardiology)의 2007 권고지침에 따르면 심혈관질환 위험평가에 반드시 스트레스 평가가 포함되어야 하며, 사회심리적 위험요인 관리 방법에 대해 다음과 같이 권고하고 있다[30]. 첫째, 임상 문진이나 설문도구를 통해 사회심리적 위험요인을 평가한다. 다양한 설문도구나 평가방법이 있지만 임상의가 간단히 병력청취과정에서 다음과 같은 질문을 통해 평가할 수 있다고 제시하고 있다.
- 우울증: 우울하세요? 무기력하거나 재미가 없으세요?
- 사회적 격리: 혼자 사세요? 가까이 의지할 분이 있으세요? 아플 때 도와줄 분이 있으세요?
- 직무 혹은 가정 내 스트레스: 직장에서 일할 때 업무 요구가 감당할 만 하세요? 직장에서 당신의 일에 비해 보상은 충분한가요? 배우자랑 큰 갈등은 없나요?
- 증오감: 작은 일에 자주 화가 나세요? 다른 사람이 자신을 방해한다고 느낀다는 점을 상대편이 쉽게 알게 되나요? 다른 사람의 행동이 자신을 불편하게 하나요?
- 사회경제적 지위: 학력을 평가하거나 직업을 확인한다.
둘째, 삶의 질과 건강영향에 대해 환자와 검토한다. 셋째, 사회심리적 위험요인과 스트레스나 질병에 대한 다스리는 방법에 대해 개인 혹은 집단 상담을 통해 다양한 방식의 행동 변화 중재를 권고한다. 넷째, 심각한 정서적 스트레스가 있다면 전문가에게 의뢰한다.
국내의 진료환경은 정신의학과 영역 이외에 임상의에 의한 생활습관 개선이나 스트레스 감소 중재 처치는 보험 수가로 적용을 받지 않고 있어, 임상의사가 사회심리적 요인의 중요성을 간과하기 쉬운 환경이다. 하지만 사회심리적 스트레스는 단독으로 나타나기보다 뭉쳐서 나타난다는 점에 주목해야 한다[17]. 예를 들면, 낮은 경제적 수준을 가진 여성이 더 우울하거나, 사회적 지지가 적을 가능성이다. 또한 사회심리적 스트레스와 정동장애 등이 같이 나타나는 경우가 많아 더욱 위험성이 커진다는 점을 고려해야 한다. 또한 한가지 사회심리적 위험요인만 관리할 수 없고 어떤 위험요인이 다른 위험요인 관리에 방해가 되므로 포괄적인 관리가 필요하다. 따라서 임상의사가 심혈관질환을 예방하고 관리하기 위해 단순히 약물치료뿐만 아니라 환자의 사회심리적 스트레스를 관리하려는 노력이 병행되어야 한다.
스트레스에 의한 심혈관질환 발생에 대해 많은 연구결과를 요약한 것에서 보듯이 급성스트레스는 심근허혈, 부정맥, 보다 위험한 강화반, 혈전형성의 위험성 증가 등을 통해 심혈관계 질환을 유발하거나 악화시킨다. 만성스트레스는 시상하부 뇌하수체 부신 축의 과잉자극이나 행동변화를 일으켜 혹은 정동장애를 거쳐서 심혈관질환을 유발시키거나 악화시킨다. 따라서 임상의는 사회심리적 위험요인을 무시하지 말아야 한다. 심혈관질환 위험이 높은 환자는 기존의 전통적 위험요인뿐만 아니라 반드시 사회심리적 스트레스 요인, 즉 사회계층, 교육수준, 결혼상태, 가정과 직장 내 스트레스 요인, 사회적 지지나 고립, 우울 및 불안, 증오나 분노 등의 감정상태 등에 대한 평가가 필요하다. 또한 심인성 심혈관질환 위험이 높은 환자는 스트레스 감소를 위한 이완요법 등 다양한 생활개선과 행동요법을 권고하고, 동반된 불안이나 우울증을 치료하여야 한다.
본 논문은 최근 유병률이 증가하고 있는 심혈관질환에 대해 스트레스가 주요한 위험요인일 뿐 아니라 예후에도 큰 영향을 끼친다는 것을 여러 가지 연구결과를 토대로 일목요연하게 기술하고 있다. 특히 필자의 다년간의 임상경험이 근거에 중심한 문헌고찰과 잘 융합되어, 스트레스와 심혈관질환의 관련성을 정리된 근거로 제시하고 있다는 점이 이 논문의 강점이다. 이 논문은 중요성을 모르기 때문에, 한편으로는 해결에 대한 자신감 부족으로 임상의가 간과해왔던 사회심리적 요인의 중요성을 다시 한번 생각하게 하고, 나가서는 임상의의 적극적인 스트레스 중재를 촉진하는 계기가 될 것이다. 임상의사가 심혈관질환 환자를 다룰 때 스트레스요인을 파악하고 주의를 기울이도록 하는 모티브가 된 본 논문으로 많은 임상의사가 활용하기를 기대한다.
[정리: 편집위원회]
Figures and Tables
Figure 1
Pathophysiologic mechanisms by which chronic stress and affective disorders promote atherosclerosis (From Rozanski A, et al. J Am Coll Cardiol 2005;45:637-651, with permission from Elsevier) [5]. ANS, autonomic nervous system; HPA, hypothalamic-pituitary-adrenal; SNS, sympathetic nervous system; Endo, endothelial.
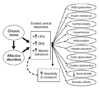
Table 1
Evidence for the conclusions on association between stressors and etiology or prognosis of coronary heart disease by National Heart Foundation of Australia position statement

Bunker SJ, et al. "Stress" and coronary heart disease: psychosocial risk factors. Med J Aust 2003; 178(6):272-276. © Copyright 2003 The Medical Journal of Australia, adapted with permission.
a)The rating of the evidence (A, B, or C) has been adopted from the United States Preventive Services Task Force. A, There is good evidence of support; B, There is fair evidence of support; C, There is poor evidence of support.
References
1. Critchley JA, Capewell S. Prospective cohort studies of coron-ary heart disease in the UK: a systematic review of past, present and planned studies. J Cardiovasc Risk. 2003; 10:111–119.

2. Rozanski A, Blumenthal JA, Kaplan J. Impact of psychological factors on the pathogenesis of cardiovascular disease and implications for therapy. Circulation. 1999; 99:2192–2217.

3. Kaprio J, Koskenvuo M, Rita H. Mortality after bereavement: a prospective study of 95,647 widowed persons. Am J Public Health. 1987; 77:283–287.

4. Leor J, Poole WK, Kloner RA. Sudden cardiac death triggered by an earthquake. N Engl J Med. 1996; 334:413–419.

5. Rozanski A, Blumenthal JA, Davidson KW, Saab PG, Kubzansky L. The epidemiology, pathophysiology, and management of psychosocial risk factors in cardiac practice: the emerging field of behavioral cardiology. J Am Coll Cardiol. 2005; 45:637–651.

6. Dimsdale JE. Psychological stress and cardiovascular disease. J Am Coll Cardiol. 2008; 51:1237–1246.

7. Strike PC, Steptoe A. Systematic review of mental stress-induced myocardial ischaemia. Eur Heart J. 2003; 24:690–703.

8. Thrall G, Lane D, Carroll D, Lip GY. A systematic review of the effects of acute psychological stress and physical activity on haemorheology, coagulation, fibrinolysis and platelet reactivity: implications for the pathogenesis of acute coronary syndromes. Thromb Res. 2007; 120:819–847.

9. Strike PC, Steptoe A. Behavioral and emotional triggers of acute coronary syndromes: a systematic review and critique. Psychosom Med. 2005; 67:179–186.

10. Rosengren A, Hawken S, Ounpuu S, Sliwa K, Zubaid M, Almahmeed WA, Blackett KN, Sitthiamorn C, Sato H, Yusuf S. INTERHEART investigators. Association of psychosocial risk factors with risk of acute myocardial infarction in 11119 cases and 13648 controls from 52 countries (the INTERHEART study): case-control study. Lancet. 2004; 364:953–962.

11. Russ TC, Stamatakis E, Hamer M, Starr JM, Kivimaki M, Batty GD. Association between psychological distress and mortality: individual participant pooled analysis of 10 prospective cohort studies. BMJ. 2012; 345:e4933.

12. Petticrew M, Davey Smith G. The monkey puzzle: a systematic review of studies of stress, social hierarchies, and heart disease in monkeys. PLoS One. 2012; 7:e27939.

13. Hemingway H, Marmot M. Evidence based cardiology: psychosocial factors in the aetiology and prognosis of coronary heart disease: systematic review of prospective cohort studies. BMJ. 1999; 318:1460–1467.

14. Kuper H, Marmot M, Hemingway H. Systematic review of prospective cohort studies of psychosocial factors in the etiology and prognosis of coronary heart disease. Semin Vasc Med. 2002; 2:267–314.

15. Park JH, Bae SH. A systematic review of psychological distress as a risk factor for recurrent cardiac events in patients with coronary artery disease. J Korean Acad Nurs. 2011; 41:704–714.

16. Belkic K, Savic C, Theorell T, Rakic L, Ercegovac D, Djordjevic M. Mechanisms of cardiac risk among professional drivers. Scand J Work Environ Health. 1994; 20:73–86.

17. Bunker SJ, Colquhoun DM, Esler MD, Hickie IB, Hunt D, Jelinek VM, Oldenburg BF, Peach HG, Ruth D, Tennant CC, Tonkin AM. "Stress" and coronary heart disease: psychosocial risk factors. Med J Aust. 2003; 178:272–276.

18. Nicholson A, Kuper H, Hemingway H. Depression as an aetiologic and prognostic factor in coronary heart disease: a meta-analysis of 6362 events among 146538 participants in 54 observational studies. Eur Heart J. 2006; 27:2763–2774.

19. Rugulies R. Depression as a predictor for coronary heart disease: a review and meta-analysis. Am J Prev Med. 2002; 23:51–61.
20. Karasek R, Brisson C, Kawakami N, Houtman I, Bongers P, Amick B. The Job Content Questionnaire (JCQ): an instrument for internationally comparative assessments of psychosocial job characteristics. J Occup Health Psychol. 1998; 3:322–355.

21. Siegrist J. Adverse health effects of high-effort/low-reward conditions. J Occup Health Psychol. 1996; 1:27–41.

22. Sultan-Taieb H, Lejeune C, Drummond A, Niedhammer I. Fractions of cardiovascular diseases, mental disorders, and musculoskeletal disorders attributable to job strain. Int Arch Occup Environ Health. 2011; 84:911–925.

23. Cho J. Job stress and cardiovascular disease. J Korean Acad Fam Med. 2002; 23:841–854.
24. Van Dixhoorn J, White A. Relaxation therapy for rehabilitation and prevention in ischaemic heart disease: a systematic re-view and meta-analysis. Eur J Cardiovasc Prev Rehabil. 2005; 12:193–202.

25. Angermayr L, Melchart D, Linde K. Multifactorial lifestyle interventions in the primary and secondary prevention of car-diovascular disease and type 2 diabetes mellitus: a systematic review of randomized controlled trials. Ann Behav Med. 2010; 40:49–64.

26. Whalley B, Thompson DR, Taylor RS. Psychological interventions for coronary heart disease: cochrane systematic review and meta-analysis. Int J Behav Med. 2012; 11. 24. [Epub]. DOI: 10.1007/s12529-012-9282-x.

27. Berkman LF, Blumenthal J, Burg M, Carney RM, Catellier D, Cowan MJ, Czajkowski SM, DeBusk R, Hosking J, Jaffe A, Kaufmann PG, Mitchell P, Norman J, Powell LH, Raczynski JM, Schneiderman N. Effects of treating depression and low perceived social support on clinical events after myocardial infarction: the Enhancing Recovery in Coronary Heart Disease Patients (ENRICHD) Randomized Trial. JAMA. 2003; 289:3106–3116.

28. Vieweg WV, Levy JR, Fredrickson SK, Chipkin SR, Beatty-Brooks M, Fernandez A, Hasnain M, Pandurangi AK. Psychotropic drug considerations in depressed patients with metabolic disturbances. Am J Med. 2008; 121:647–655.

30. Graham I, Atar D, Borch-Johnsen K, Boysen G, Burell G, Cifkova R, Dallongeville J, De Backer G, Ebrahim S, Gjelsvik B, Herrmann-Lingen C, Hoes A, Humphries S, Knapton M, Perk J, Priori SG, Pyorala K, Reiner Z, Ruilope L, Sans-Menendez S, Op Reimer WS, Weissberg P, Wood D, Yarnell J, Zamorano JL, Walma E, Fitzgerald T, Cooney MT, Dudina A, Vahanian A, Camm J, De Caterina R, Dean V, Dickstein K, Funck-Brentano C, Filippatos G, Hellemans I, Kristensen SD, McGregor K, Sechtem U, Silber S, Tendera M, Widimsky P, Zamorano JL, Altiner A, Bonora E, Durrington PN, Fagard R, Giampaoli S, Hemingway H, Hakansson J, Kjeldsen SE, Larsen mL, Mancia G, Manolis AJ, Orth-Gomer K, Pedersen T, Rayner M, Ryden L, Sammut M, Schneiderman N, Stalenhoef AF, Tok-gozoglu L, Wiklund O, Zampelas A. European Society of Cardiology (ESC). European Association for Cardiovascular Prevention and Rehabilitation (EACPR). Council on Cardiovascular Nursing. European Association for Study of Diabetes (EASD). International Diabetes Federation Europe (IDF-Europe). European Stroke Initiative (EUSI). Society of Be-havioural Medicine (ISBM). European Society of Hypertension (ESH). WONCA Europe (European Society of General Practice/Family Medicine). European Heart Network (EHN). European Atherosclerosis Society (EAS). European guidelines on cardiovas-cular disease prevention in clinical practice: full text. Fourth Joint Task Force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice (constituted by representatives of nine societies and by invited experts). Eur J Cardiovasc Prev Rehabil. 2007; 14:Suppl 2. S1–S113.




 PDF
PDF ePub
ePub Citation
Citation Print
Print


 XML Download
XML Download