Abstract
The purpose of this study was to explore the variables of foot pressure according to glycated hemoglobin level during walking in diabetic patients with pes rectus. The subjects of this study were 39 people (78 feet) in their 40s and 60s, and they were divided into 11 pre-diabetic patients (22 feet) and 14 diabetic patients (28 feet) based on glycated hemoglobin; 14 patients without diabetes (28 feet) was used as a control. Foot pressure was measured using the EMED-LE Measurement system. The sole of the foot was divided into 12 parts, each of which was analyzed for pressure, force, contact area, and grounding time. For statistics, nonparametric Kruskal–Wallis and Wilcoxon signed rank test were used. Prediabetic and diabetic patients had lower hindfoot and second and third metatarsal foot pressure but higher first and third toe pressure compared to those without diabetes. In addition, the maximum and minimum force were high in all parts of the sole, and the contact time was long, signifying strong downward force for a long duration. Measurement of foot pressure by parts allowed detailed analysis of abnormal foot pressure and is valuable as basic data for diagnosis, prediction, and treatment of diabetic foot. Based on these data, maximum and minimum pressure better explain the problem of plantar pressure distribution rather than mean maximum pressure.
보행은 일상생활, 운동, 스포츠에 가장 많이 사용되는 인간의 움직임 형태 중 하나이다. 보행은 본질적으로 복잡한 작업으로, 신체의 안정성 있는 동적균형을 위해 신경계[1] 및 근골격계의 조정이 필요하다[2,3].
보행에 영향을 미치는 변수는 신체 기능과 병적 보행의 평가 및 특성 분석에 중요한 역할을 한다. 특히 발바닥 부위별 압력의 분포와 크기는 주로 발변형 및 병리와 관련하여 판단지표로 사용되어 왔다[4].
발바닥압력 분석은 발변형, 구조, 기능을 평가하는 진단 과정을 간소화하고, 병적 발의 치료 과정을 크게 향상시켰다[5].
당뇨병환자에게서 나타나는 발바닥의 특정 부위의 높은 압력이 발바닥 말초신경병증, 혈관병증, 연조직의 비효소적 당화, 발 기형[6], 발궤양[7]에 기여한다는 것은 잘 정립된 이론으로 받아들여지고 있다. 그러므로 당뇨병환자의 발통증을 완화하고 발바닥 손상의 위험을 줄이기 위해 압력을 재분배하는 당뇨화 개발, 교정구 착용 등의 많은 노력들이 행해지고 있다[8–11].
그러나 이러한 압력 데이터는 발 병리의 진단에 유용하게 사용되지만, 발바닥압력 수준만 고려하여 일반화된 가정이나 판단을 내리는 것은 무리가 있다. 즉, 발바닥압력은 발 형태별로[12], 신발의 종류에 따라[13,14], 개인의 다양한 질환 및 보행 특성에 따라 다르다. 특히 환자나 노인의 경우 족압 측정 시 일관성이 떨어져 발바닥 손상의 시작을 나타내는 단일 압력 임계값을 결정하기에는 어려움이 따른다.
그럼에도 불구하고 당뇨발을 진단하고 평가하기 위해 발바닥 영역별 최대압력[15], 전족의 최대압력, 후족의 최대압력, 전족/후족 비율, 전족 최대압력 기울기, 후족 최대압력 기울기, 전족 최대압력 기울기/후족 최대압력 기울기[16], 평균최대압력(mean maximum pressure), 최대힘, 접촉면적, 접촉시간[17], 압적[18,19], 평균피크압력(mean peak pressure) [20] 등과 같은 많은 족압변인들이 다양하게 사용되고 있다.
따라서 당뇨병환자 보행 중 목적에 맞는 타당한 족압변인을 선정하는 것은 환자의 상태를 파악함은 물론 재활의 주요 목표를 설정하는 데 필요할 것이다. 나아가 재활 과정에서 치료 또는 중재의 효과를 모니터링하고 평가하여, 임상적으로 효과적인 치료의 지표로도 사용될 수 있다.
본 연구의 목적은 정상족 보행 시 당화혈색소 수준에 따른 족압 특성을 설명하기 위한 변인을 모색하는 것이다.
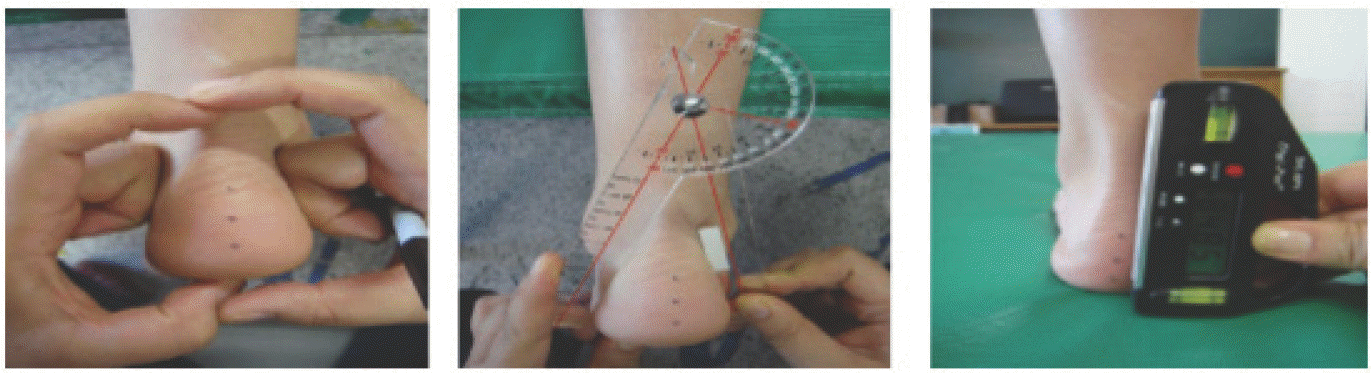
본 연구의 대상은 만 40~60대 총 39명(78족)으로, 당화혈색소를 기준으로 당뇨병전단계 11명(22족), 당뇨병환자 14명(28족)으로 구분하였고, 당뇨병이 없는 14명(28족)을 대조군으로 하였다. 이들은 모두 좌우 발의 안정 시 종골기립각도(resting calcaneal stance position)를 측정하여 좌우 발 모두 정상족의 범위에 있는 사람들로만 국한하여 발 형태에 따른 족압의 차이에 대한 오염효과를 제거하였다. 당뇨병환자는 2021년 6월부터 7월까지 이대목동병원에 내원하여 당화혈색소(HbA1c) 기록이 있으며, 외래 진료를 통해 추적관찰 중인 사람으로 하였다.
당뇨병 집단(b)은 당화혈색소를 기준으로 6.5% 이상이며, 당뇨병전단계 집단(c)은 당화혈색소 5.7~6.4%이다(Table 1). 대상자 선정기준은 당뇨병 외에 추가적인 기저질환이 없으며 별도의 장비 없이 스스로 보행이 가능한 자로 하였다. 모든 참여자에게 연구목적과 방법에 대한 충분한 설명을 하였으며 자발적으로 연구 참여 동의서에 서명하였다. 당뇨병이 없는 집단(202108-0023-03)과 당화혈색소 수준에 따른 집단(202103-0027-01)은 이화여자대학교 기관생명윤리위원회(Institutional Review Board)의 승인을 받아 연구를 진행하였다.
Subject's physical characteristics according to the level of glycated hemoglobin
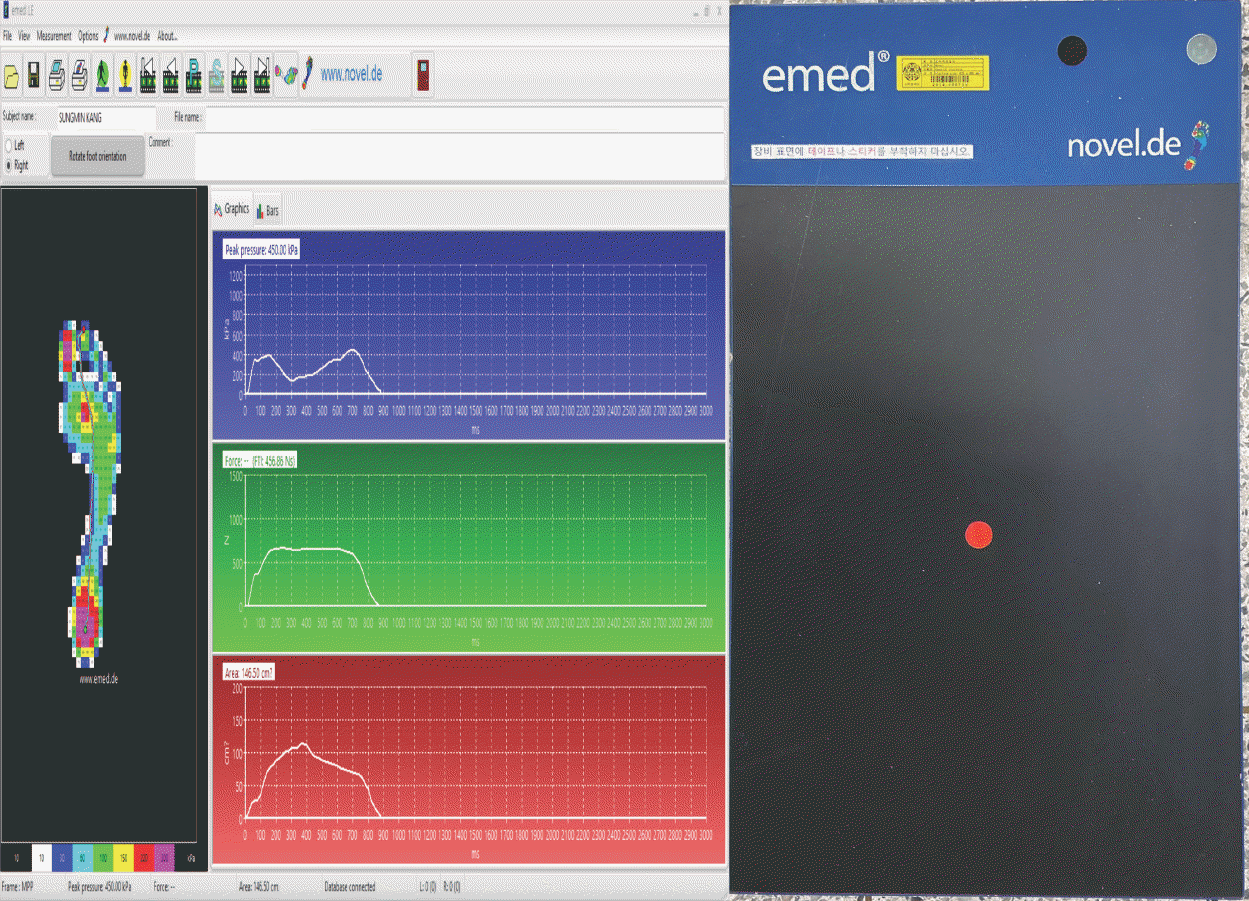
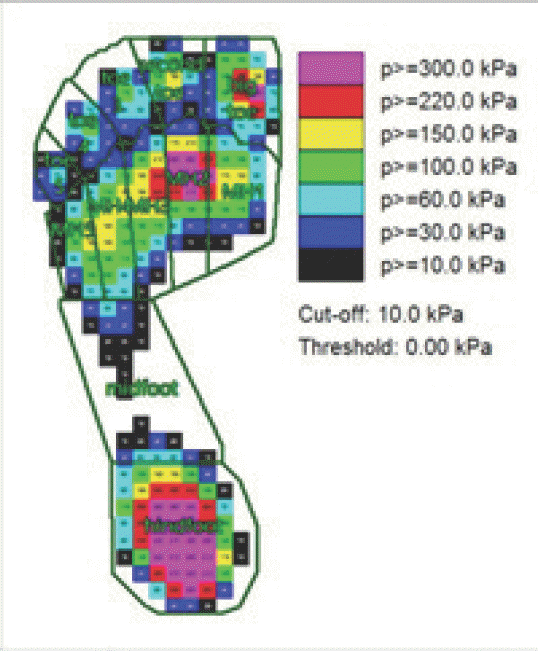
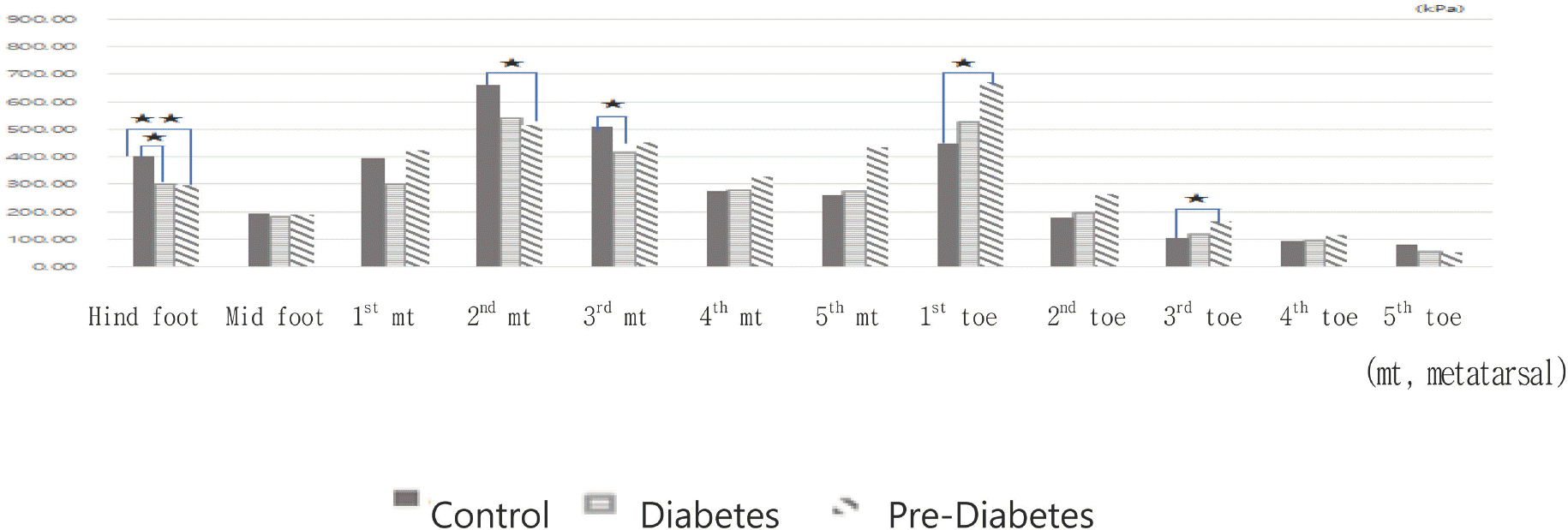
노블(Novel, Munich, Germany)사의 족압 분포 측정기(EMED-LE Measurement system, 628 mm × 360 mm × 15 mm, 2,816개의 센서)를 이용하여 보행 시 당뇨병이 없는 사람과 당뇨병환자의 족압 분포를 측정하였다(Fig. 1). 발바닥은 후족(1), 중족(1), 발허리뼈(5), 발가락(5)의 총 12부위로 나누었다(Fig. 2). 발바닥 부위별 압력의 크기는 최대 300 kPa 이상, 220~229 kPa, 150~219 kPa, 100~149 kPa, 60~99 kPa, 30~59 kPa, 최소 10~29 kPa의 7단계로 나뉘어 있다. 당뇨발을 예측하고 진단하기 위한 타당한 족압변인을 결정하기 위해 압력변인을 선정하였고, 압력을 결정하는 힘, 면적, 시간변인으로 세분화하였다. 압력과 힘변인은 피크 압력값, 최댓값 평균, 최솟값 평균으로 구분하였다.
보행 시 발 부위별 족압은 이화여자대학교 운동역학 실험실과 이대목동병원 내 8 m 보행주로에서 측정하였다. 보행주로는 압력분포 측정기가 내장되어 동일한 높이에서 걸을 수 있는 일체형 장비이다(Fig. 3). 보행속도는 한국 성인의 보통 빠르기 분속 수(100 bpm)로 통제하였다[22]. 시선은 전방을 향하고 팔은 자연스럽게 흔들도록 하였다. 연구대상자는 제자리걸음을 하다가 신호를 받으면 보행주로를 걷고(Fig. 3), 5번째 걸음 시[23] 입각기의 압력변인들을 분석에 이용하였다. 보행은 좌/우 5회씩 측정하여 발이 압력측정기 위에 정확하게 디딘 좌/우의 3회 측정 자료를 사용하였다. 압력은 본인의 체중으로 표준화한 값을 이용하였다.
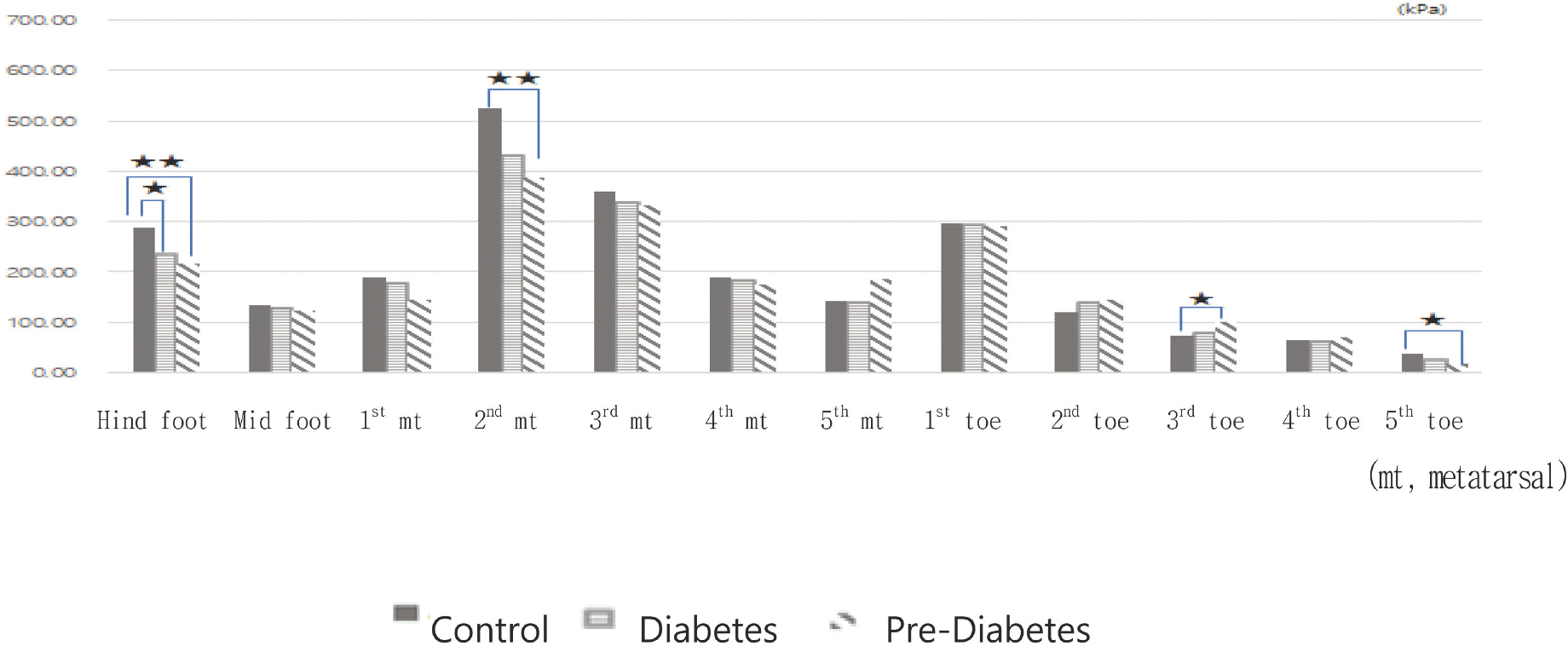
평균최대압력은 발바닥 부위별로 최대압력범위에 있는 값들을 모두 합하여 그 영역의 센서수로 나눈 값이다.
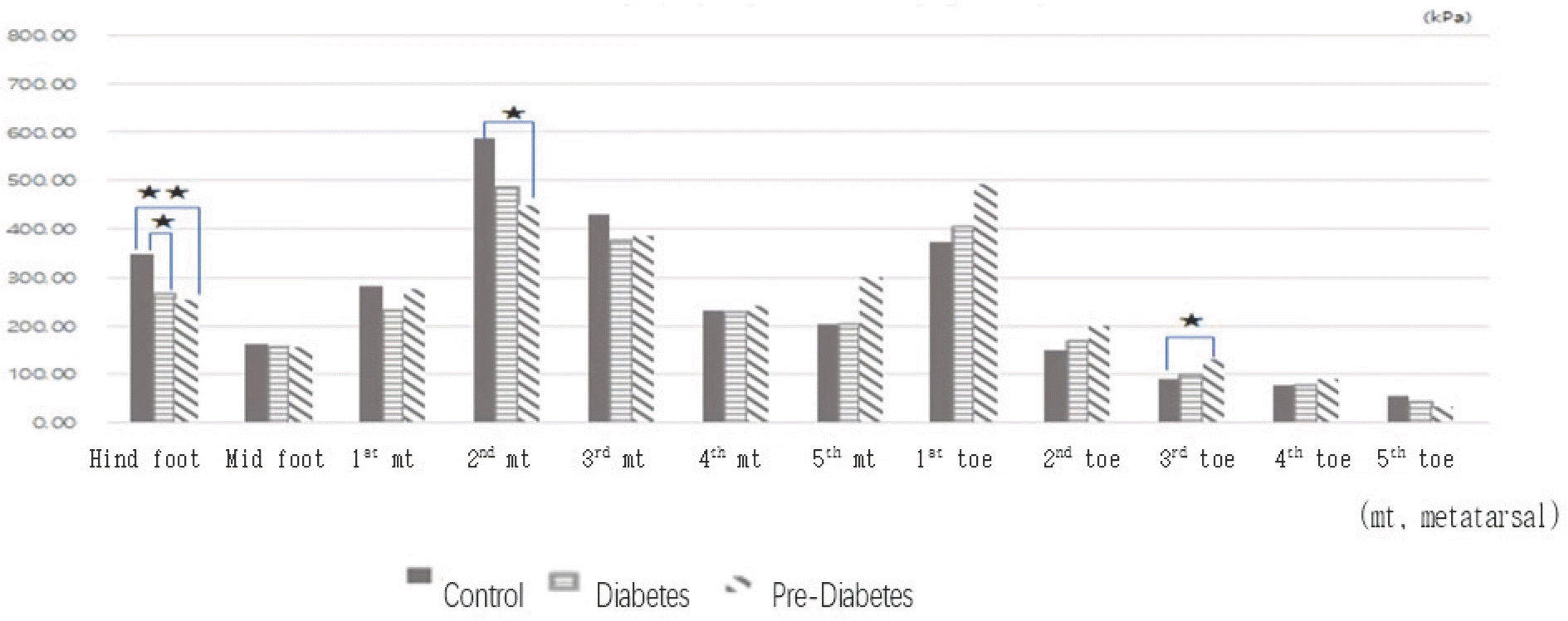
당화혈색소 수준에 따른 정상족 보행 시 부위별 평균최대압력은 후족과 두 번째 발허리뼈에서 당뇨병이 없는 사람이 당뇨병전단계와 당뇨병환자보다 유의하게 높았다. 반면, 세 번째 발가락은 당뇨병전단계가 당뇨병이 없는 사람보다 유의하게 높았고, 당뇨병전단계와 당뇨병환자 간에는 발바닥 어느 부위에서도 유의한 차이가 없었다(Fig. 5).
피크압력은 발바닥 부위별로 최대압력범위에 있는 압력 중에서 가장 큰 값이다.
당화혈색소 수준에 따른 정상족 보행 시 부위별 피크압력은 후족, 두 번째 발허리뼈, 세 번째 발허리뼈에서 당뇨병이 없는 사람이 당뇨병전단계와 당뇨병환자보다 유의하게 높았다. 반면, 첫 번째 발가락, 세 번째 발가락에서는 당뇨병전단계가 당뇨병이 없는 사람보다 유의하게 높았다. 그러나 모든 부위에서 당뇨병전단계와 당뇨병환자 간에는 유의한 차이가 없었다(Fig. 6).
최소압력은 발바닥 부위별로 가장 작은 압력이다. 당뇨병 환자가 당뇨병이 없는 사람보다 최소압력이 작았다면 발을 내리누르지 못하는 것이며, 최소압력이 크다면 발 부위를 과도하게 사용하는 것을 의미한다.
당화혈색소 수준에 따른 보행 시 부위별 최소압력은 후족, 두 번째 발허리뼈, 다섯 번째 발가락에서 당뇨병이 없는 사람이 당뇨병전단계보다 유의하게 높았다. 반면, 세 번째 발가락에서는 당뇨병전단계가 당뇨병이 없는 사람보다 유의하게 높았다. 그러나 당뇨병전단계와 당뇨병환자 간에는 발바닥 어느 부위에서도 유의한 차이가 없었다(Fig. 7).
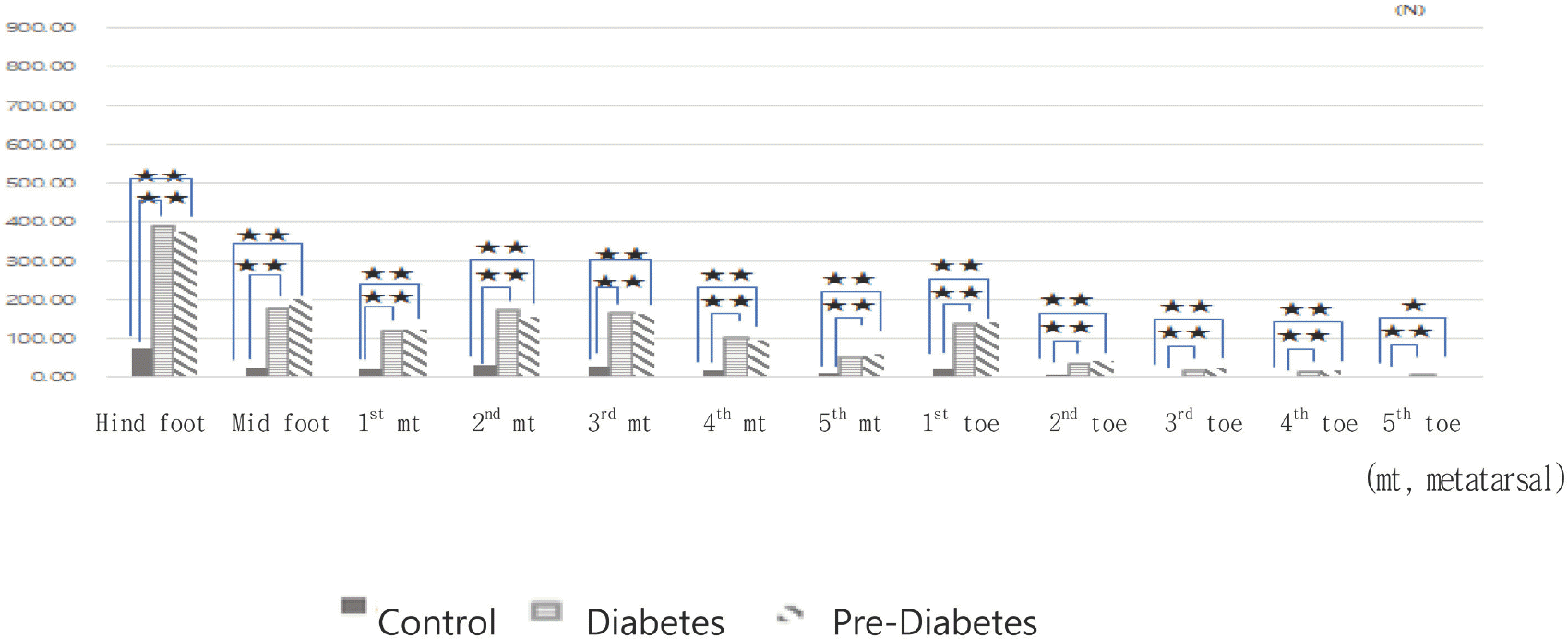
평균최대힘은 발바닥 부위별로 평균최대압력(N/cm2)에 압력이 가해진 면적(cm2)을 곱한 값(N)이다.
당화혈색소 수준에 따른 보행 시 부위별 평균최대힘은 모든 부위에서 당뇨병이 없는 사람보다 당뇨병환자와 당뇨병전단계가 유의하게 높았다. 그러나 당뇨병전단계와 당뇨병환자 간에는 발바닥 어느 부위에서도 유의한 차이가 없었다(Fig. 8).
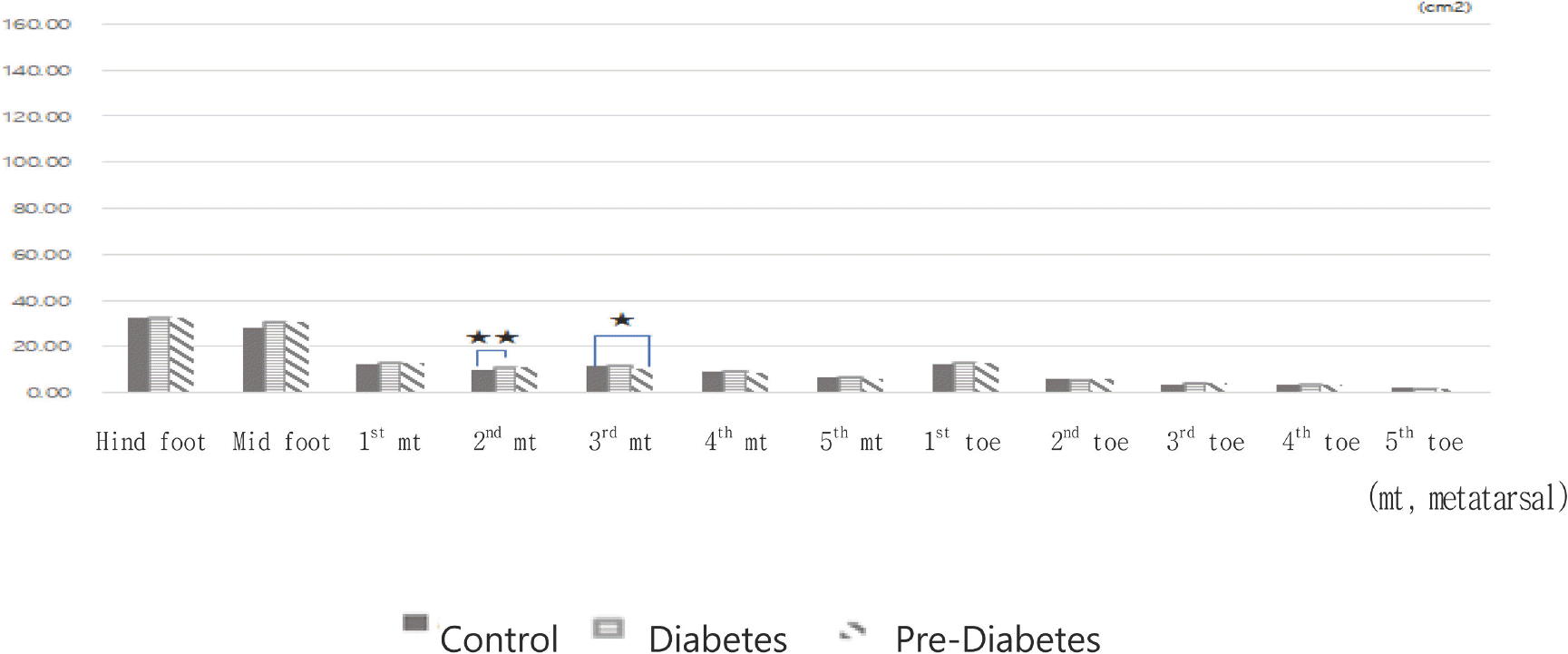
접지면적은 보행 시 발바닥 각 부위별로 발이 지면에 닿은 면적이다.
당화혈색소 수준에 따른 보행 시 부위별 접지면적은 두 번째 발허리뼈에서 당뇨병환자가 당뇨병이 없는 사람보다 유의하게 넓었고, 세 번째 발허리뼈에서는 당뇨병이 없는 사람이 당뇨병전단계보다 유의하게 넓었다. 반면, 당뇨병전단계와 당뇨병환자 간에는 유의한 차이가 나타나지 않았다(Fig. 9).
부위별 접지시간은 보행 시 발바닥 각 부위가 지면에 닿은 시간이다.
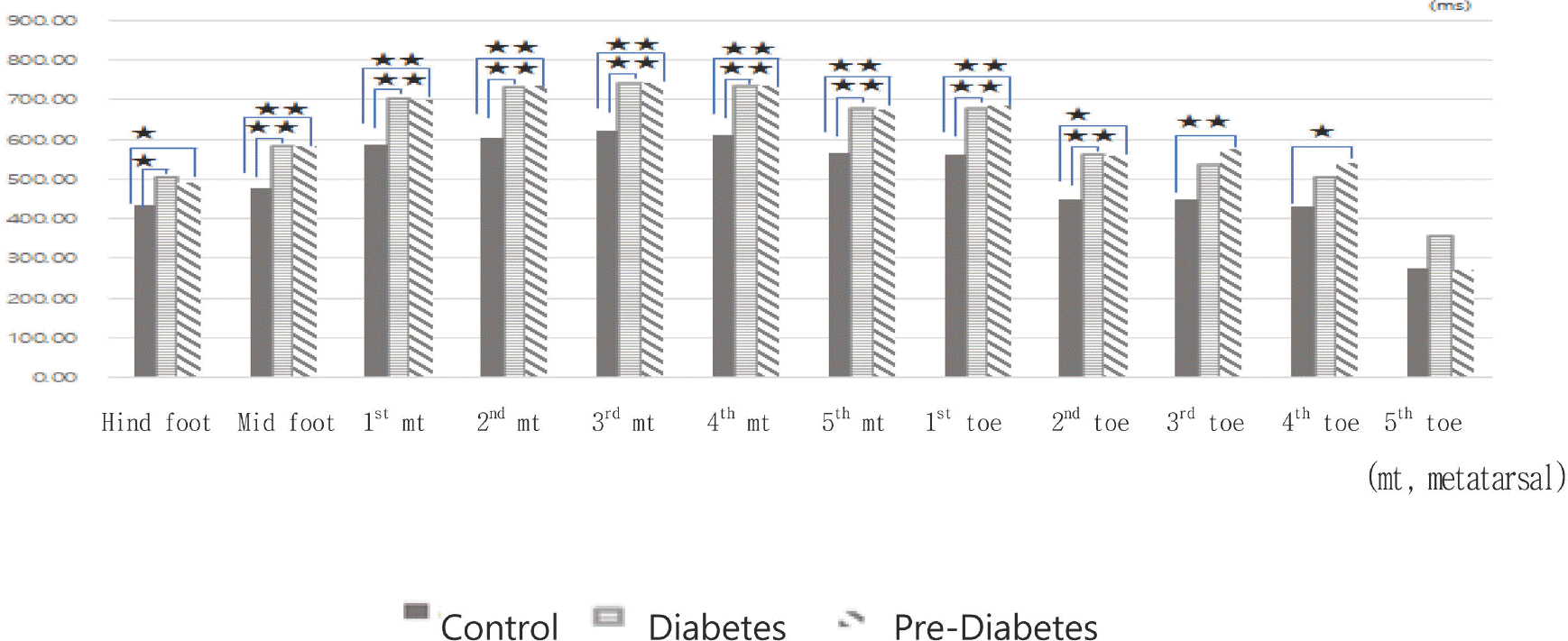
당화혈색소 수준에 따른 보행 시 부위별 접촉시간은 다섯 번째 발가락을 제외한 모든 부위에서 당뇨병이 없는 사람보다 당뇨병환자와 당뇨병전단계가 유의하게 길었다. 그러나 당뇨병환자와 당뇨병전단계 간에는 어느 부위에서도 유의한 차이가 나타나지 않았다(Fig. 10).
발은 26개의 뼈와 근육, 인대, 건이 조화를 이루어 제동 시 충격 흡수와 전진을 위한 추진력을 만드는 기관이다[25]. 그러므로 발은 이동과 균형에 중요한 기관이다.
당뇨병환자의 발 병리는 높거나 비정상적인 발바닥압력[23]과 관련이 되어 있으며, 이러한 결과는 발 기능에도 부정적인 영향을 미칠 수 있다[6,16]. 즉, 비정상적인 발바닥압력은 일상 활동 중 보행뿐만 아니라 균형장애도 초래할 수 있으며, 나아가 개인의 삶의 질에도 심각한 영향을 미칠 수 있다[5]. 그러므로 보행 중 발바닥압력 분석은 다양한 발 병리의 식별 및 진단은 물론 재활 치료의 기초자료로도 유용하다.
당화혈색소를 기준으로 한 당뇨병환자(7.25 ± 0.91%)와 당뇨병전단계(6.04 ± 0.2%) 집단은 당뇨병이 없는 사람에 비해 후족과 두 번째, 세 번째 발허리뼈의 평균최대압력(kPa), 최대압력평균(kPa), 최소압력평균(kPa)이 낮게 나타나 후족과 두 번째, 세 번째 발허리뼈의 사용이 부족함을 알 수 있었다. 이는 Tang 등[26]의 연구에서 type 1, type 2 당뇨병환자의 53%에서 발뒤꿈치 부위에 무감각증(callosities in the heel region)을 보고한 것과, Lee 등[27]의 한국인을 대상으로 당뇨발 예측을 위한 타당한 발바닥 부위로 세 번째, 다섯 번째 발허리뼈의 두 부위를 선정한 연구와 부분적으로 일치한다. 반면, 첫 번째[28,29], 세 번째 발가락은 당뇨병환자가 당뇨병이 없는 사람에 비해 평균최대압력, 최대압력평균, 최소압력평균 모두 유의하게 높아, 당뇨병환자가 첫 번째, 세 번째 발가락을 과도하게 사용하고 있음을 알 수 있었다. 그러므로 당화혈색소 6.04 ± 0.2%에서 7.25 ± 0.91% 사이의 당뇨병과 당뇨병전단계는 후족과 두 번째, 세 번째 발허리뼈는 덜 사용하나 첫 번째, 세 번째 발가락은 과도하게 사용하고 있음을 알 수 있었다.
당뇨병환자는 평균최대압력, 피크압력, 최소압력의 세 압력변인 중에 피크압력은 발바닥의 5부위에서, 최소압력은 4부위, 평균최대압력은 3부위에서 당뇨병을 가지지 않은 사람과 유의한 차이를 보여주어(Table 2), 피크압력이 가장 많은 이상 부위를 예측할 수 있는 타당한 변인이라는 Castro 등[15]의 연구와 일치하였다.
Foot pressure variables with significant differences according to the glycated hemoglobin level (HbA1c)
당뇨병환자에게 특정 부위별 압력의 크기가 당뇨발의 예측, 진단, 치료에 중요한 요소라는 것[23]은 의문의 여지가 없다. 그러나 압력변인 중에서도 피크압력이 설명력이 높다는 결론을 내릴 수 있다. 또한 최대힘과 접지시간도 당뇨병환자의 보행 특성을 잘 나타내는 변수임을 알 수 있었다.
평균값은 여러 개의 자료 값들을 하나의 수치로 표현하는 대푯값 중 하나로, 앞으로 비슷한 환경이 발생할 경우 기대되는 값이므로 비교, 추론, 예측에 사용된다. 그러나 평균값은 실제로 발생할 수 없는 값을 가지는 경우가 종종 있고 실제 상황과는 거리가 멀 수도 있는 한계가 있어, 개별적 특이 현상에 대한 설명력이 떨어진다. 왜냐하면 집단의 대푯값은 집단 구성원 각각이 가지고 있는 개별적 속성을 있는 그대로 설명할 수 있어야 하고, 대푯값으로 어떤 것을 선택하느냐에 따라서 상황에 대한 결론이 완전히 달라질 수 있기 때문이다. 평균값은 극단적인 값들이 많이 관찰되는 당뇨병환자의 경우에는 큰 의미를 부여하기 어렵다. 오히려 당뇨병환자에게 평균값은 문제상황을 무마하고, 왜곡할 소지가 있어 보인다. 당뇨병환자의 당뇨발 진단 및 예측, 치료를 위해서는 극단적이나, 있는 그대로의 값들이 훨씬 설득력이 있다. 본 연구에서도 최대 족압의 평균값보다 오히려 최댓값인 피크압력과 최솟값의 평균이 당뇨병환자의 발바닥 부위별 족압 분포의 문제점을 더 잘 설명해주고 있다. 그러므로 평균압력보다 피크압력과 최소압력이 당뇨발을 예측하고 진단하는 설명변수로 더 타당할 것이다.
압력은 내리누르는 힘을 힘이 가해진 면적으로 나눠준 값이다. 그러므로 압력만 분석하면 접지면적과 힘의 크기를 분리하여 알 수 없어, 본 연구에서는 힘과 접지면적, 힘이 가해진 시간을 따로 분석하였다.
당뇨병전단계, 당뇨병환자는 당뇨병이 없는 사람에 비해 부위별 접지면적에서는 큰 차이가 없었으나, 발바닥의 거의 모 든 부위에서 평균최대힘이 유의하게 크고, 접지시간은 길게 나타나[30], 지면을 과도하게, 오랫동안 내리누르고 있음을 알 수 있었다. 그러나 이러한 변인들은 당뇨병이 없는 사람과 당뇨병환자와의 발바닥 부위별 힘과 접지시간 비교를 위해서는 설명력이 높은 변수이나, 모든 부위에서 높으므로, 당뇨병환자의 발바닥 어느 부위에서 힘과 접지시간이 높은지를 세부적으로 설명하는 데는 제한이 있어 보인다.
접지면적 또한 두 번째, 세 번째 발허리뼈에서 당뇨병이 없는 사람과 당뇨병환자와의 유의한 차이를 나타내기는 했으나, 압력변인에서도 이미 설명된 바, 특이성이 부각되지 못해 당뇨병 단계별, 그리고 발 부위별 당뇨발을 예측할 수 있는 변인으로 보기에는 한계가 있다. 반면, 본 연구에서 설정한 당뇨병환자와 당뇨병전단계 간의 압력변인들은 모두 유의한 차이를 나타내지 않아, 당화혈색소 6.04 ± 0.2%에서 7.25 ± 0.91% 사이의 당뇨병환자와 당뇨병전단계는 보행 시 족압변인에서 특이한 차이를 나타내지 않은 단계인 것으로 보여, 족압 연구에서 두 집단을 구분할 필요는 없어 보인다. 본 연구는 당뇨병 외에 추가적인 기저질환이 없으며 별도의 장비 없이 스스로 보행이 가능한 자만을 대상으로 하여 공복혈당, 당뇨병 유병기간, 발에 대한 진찰 소견 등은 고려하지 못했다는 제한점을 가진다.
결론적으로, 당뇨병환자에게는 부위별 압력의 크기와 압력이 높고 낮은 발바닥의 특정 부위는 당뇨발의 예측, 진단, 치료에 중요한 요소이다. 당화혈색소 6.04 ± 0.2%에서 7.25 ± 0.91% 사이의 당뇨병환자와 당뇨병전단계는 후족과 두 번째, 세 번째 발허리뼈는 덜 사용하나, 첫 번째, 세 번째 발가락은 과도하게 사용하고 있다.
당뇨병환자에게 압력이 높은 것도 문제가 되지만 압력이 과도하게 낮은 것도 이상 족압 분포이다. 그러므로 족압의 피크압력뿐만 아니라 최소압력도 당뇨발을 진단, 예측, 치료하는 데 좋은 변수가 될 수 있다.
나아가 발바닥 부위를 세분화하여 족압을 측정하는 연구는 당화혈색소 단계별로 발바닥의 이상 족압 부위를 밝힐 수 있는 연구로, 역시 당뇨발의 진단, 예측, 치료에 가치가 높다고 할 수 있다.
당뇨병환자는 당뇨병이 없는 사람들보다 발바닥의 모든 부위에서 최대힘이 컸고 접지시간이 길어 당뇨병환자는 지면을 강하게, 오랫동안 내리누르는 보행을 하고 있음을 알 수 있었다. 그러므로 당뇨병환자의 정상보행을 위해서는 내리누르는 데 주로 사용하는 굴근(flexor muscle)보다 신근(extensor muscle)을 강화하는 훈련이 필요할 것이다. 이에 관한 연구는 추후과제로 한다.
힘과 접지시간이 당뇨병환자의 보행 특성을 설명하기는 하나 발바닥 전체에서 모두 높게 나타나, 어느 부위의 힘과 접지시간이 높은지를 세부적으로 설명하지는 못해 변별력이 있는 변수라고 보기 어렵다. 접지면적 또한 두 번째, 세 번째 발허리뼈에서 당뇨병이 없는 사람과 당뇨병환자와의 유의한 차이를 나타내기는 했으나 압력과 힘변인에서도 설명된 바 특이성을 설명하지 못해 당화혈색소 단계별, 발 부위별 당뇨발을 예측할 수 있는 변인으로 보기에는 한계가 있을 것이다.
본 연구의 당화혈색소 6.5% 이상의 당뇨병 집단과 당화혈 색소 5.7~6.4%에 해당하는 당뇨병전단계 집단 간에 족압변인 모두(최대압력, 피크압력, 최소압력, 최대힘, 접지시간, 접지면적)에서 유의한 차이가 나타나지 않아, 족압 특성을 설명하기 어려우므로 족압 분석에서는 두 집단을 구분할 필요가 없어 보인다.
당뇨발은 발변형과 관련이 높고 이러한 발변형은 발바닥압력에 영향을 미쳐 결과적으로 발궤양 발병위험을 증가시킨다. 본 연구는 이러한 의미에서 정상족만을 대상으로 하였다. 당뇨병환자의 발변형과 압력변인과의 관계를 구명하는 연구는 추후과제로 한다.
Notes
REFERENCES
1.Dornan J., Fernie GR., Holliday PJ. Visual input: its im-portance in the control of postural sway. Arch Phys Med Rehabil. 1978. 59:586–91.
2.Horak FB. Clinical measurement of postural control in adults. Phys Ther. 1987. 67:1881–5.
3.Kay AD., Tideiksaar R. Falls and gait disorders. Abrams WB, Berkow R, editors. The Merck manual of geriatrics. Rah-way: Merck and Co., Inc.;1990. p. 52–68.
4.Yu X., Yu GR., Chen YX., Liu XC. The characteristics and clinical significance of plantar pressure distribution in patients with diabetic toe deformity: a dynamic plantar pressure analysis. J Int Med Res. 2011. 39:2352–9.
5.Wafai L., Zayegh A., Woulfe J., Aziz SM., Begg R. Identification of foot pathologies based on plantar pressure asym-metry. Sensors (Basel). 2015. 15:20392–408.
6.Wrobel JS., Najafi B. Diabetic foot biomechanics and gait dysfunction. J Diabetes Sci Technol. 2010. 4:833–45.
7.Boulton AJ., Hardisty CA., Betts RP., Franks CI., Worth RC., Ward JD, et al. Dynamic foot pressure and other studies as diagnostic and management aids in diabetic neuropathy. Diabetes Care. 1983. 6:26–33.
8.Cavanagh PR., Bus SA. Off-loading the diabetic foot for ulcer prevention and healing. J Vasc Surg. 2010. 52(3 Suppl):37S–43S.
9.Bus SA. Priorities in offloading the diabetic foot. Diabetes Metab Res Rev. 2012. 28(Suppl 1):54–9.
10.Bus SA., Haspels R., Busch-Westbroek TE. Evaluation and optimization of therapeutic footwear for neuropathic diabetic foot patients using in-shoe plantar pressure analysis. Diabetes Care. 2011. 34:1595–600.
11.Bus SA., Ulbrecht JS., Cavanagh PR. Pressure relief and load redistribution by custom-made insoles in diabetic patients with neuropathy and foot deformity. Clin Biomech (Bristol, Avon). 2004. 19:629–38.
12.Hwang AH. Differences in plantar pressure according to t ankle instability, foot shape, and type of socks during walking [master's thesis]. Seoul: Ewha Womans University;2021.
13.Yi KO. The effect of shoe type on plantar pressure distri-butions. J Korean Phys Educ Assoc Girls Women. 2010. 24:1–11.
14.Seo DK., Lee HS. Management of diabetic foot ulcer. J Korean Foot Ankle Soc. 2014. 18:1–7.
15.Castro MP., Soares D., Mendes E., Machado L. Plantar pressures and ground reaction forces during walking of individuals with unilateral transfemoral amputation. PM R. 2014. 6:698–707.e1.
16.Fawzy OA., Arafa AI., El Wakeel MA., Abdul Kareem SH. Plantar pressure as a risk assessment tool for diabetic foot ulceration in Egyptian patients with diabetes. Clin Med Insights Endocrinol Diabetes. 2014. 7:31–9.
17.Lin TL., Sheen HM., Chung CT., Yang SW., Lin SY., Luo HJ, et al. The effect of removing plugs and adding arch sup-port to foam based insoles on plantar pressures in people with diabetic peripheral neuropathy. J Foot Ankle Res. 2013. 6:29.
18.Melai T., IJzerman TH., Schaper NC., de Lange TL., Wil-lems PJ., Meijer K, et al. Calculation of plantar pressure time integral, an alternative approach. Gait Posture. 2011. 34:379–83.
19.Bus SA., Maas M., de Lange A., Michels RP., Levi M. Elevat-ed plantar pressures in neuropathic diabetic patients with claw/hammer toe deformity. J Biomech. 2005. 38:1918–25.
20.Veves A., Fernando DJS., Walewski P., Boulton AJM. A study of plantar pressures in a diabetic clinic population. The Foot. 1991. 1:89–92.
21.Deschamps K., Matricali GA., Roosen P., Desloovere K., Bruyninckx H., Spaepen P, et al. Classification of forefoot plantar pressure distribution in persons with diabetes: a novel perspective for the mechanical management of diabetic foot? PLoS One. 2013. 8:e79924.
22.Park K., Kwon O., Kim Y. Effects of walking speed on foot joint motion and peak plantar pressure in healthy subjects. KAUTPT. 2003. 10:77–95.
23.Brach JS., Perera S., Studenski S., Newman AB. The reliabil-ity and validity of measures of gait variability in communi-ty-dwelling older adults. Arch Phys Med Rehabil. 2008. 89:2293–6.
24.de Cesar Netto C., Kunas GC., Soukup D., Marinescu A., Ellis SJ. Correlation of clinical evaluation and radiograph-ic hindfoot alignment in stage II adult-acquired flatfoot deformity. Foot Ankle Int. 2018. 39:771–9.
25.Yi KO., Kim NH., Kim YR. The differences in foot type according to major in left and right foot for female college students. Korean J Sport Biomech. 2012. 22:229–36.
26.Tang UH., Zügner R., Lisovskaja V., Karlsson J., Hagberg K., Tranberg R. Foot deformities, function in the lower ex-tremities, and plantar pressure in patients with diabetes at high risk to develop foot ulcers. Diabet Foot Ankle. 2015. 6:27593.
27.Lee S., Kim H., Choi S., Park Y., Kim Y., Cho B. Clinical use-fulness of the two-site Semmes-Weinstein monofilament test for detecting diabetic peripheral neuropathy. J Korean Med Sci. 2003. 18:103–7.
28.Feng Y., Schlösser FJ., Sumpio BE. The Semmes Weinstein monofilament examination as a screening tool for diabetic peripheral neuropathy. J Vasc Surg. 2009. 50:675–82. 82.e1.
29.Boffeli TJ., Bean JK., Natwick JR. Biomechanical abnor-malities and ulcers of the great toe in patients with diabetes. J Foot Ankle Surg. 2002. 41:359–64.
30.Ko M., Hughes L., Lewis H. Walking speed and peak plantar pressure distribution during barefoot walking in persons with diabetes. Physiother Res Int. 2012. 17:29–35.




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download