Abstract
Achalasia is a common esophageal motility disorder characterized by inappropriate relaxation of the lower esophageal sphincter and a loss of normal peristalsis in the esophageal body. The newly suggested Chicago Classification ver. 4.0 recommends conclusive diagnoses of types 1, 2, and 3. A conclusive diagnosis of type 3 achalasia requires no appreciable peristalsis compared to the previously used ver. 3.0. In the case of inconclusive diagnosis of achalasia, additional tests, including timed barium esophagogram (TBE) or functional lumen imaging probe (FLIP), are strongly recommended in ver. 4.0. Esophagogastric junction outflow obstruction (EGJOO) in Chicago Classification ver. 3.0 was defined as an elevated median integrated relaxation pressure (IRP) without evidence of achalasia. On the other hand, the diagnosis of EGJOO in Chicago Classification ver. 4.0 requires elevated IRP in both positions, elevated intrabolus pressure, positive clinical symptoms, and additional positive test by TBE or FLIP. The newly suggested Chicago Classification Classification ver. 4.0 will be helpful in an accurate diagnosis of esophageal motility disorders, including achalasia and EGJOO.
식도운동질환의 이해는 2000년대에 들어서 Clouse 등1에 의한 고해상도 식도내압검사법이 식도운동질환의 진단에 도입된 이래, 여러 가지 많은 발전이 있었다. 특히 2008년 Chicago Northwestern 대학의 Kahrilas 및 Pandolfino 등에 의해서 시카고(Chicago) 진단 기준이 제시되었으며, 이후 식도운동질환에 대한 여러 연구가 이루어지고 있다.1,2 2015년 제3차 개정판 이후 여러 가지 연구들이 있었으며 이를 반영한 제4차 개정판이 2021년에 발표되었다.3,4 본고에서는 식도운동질환에서 가장 중요하다고 여겨지는 식도이완불능증과 위식도접합부출구폐쇄의 시카고 분류 재4판 진단 기준에 대해서 알아보고자 한다. 또한, 시카고 분류 재4판에서는 전문가 그룹에 의한 투표에 의해 권고안을 제시하고 있어서 이를 같이 소개하는 바이다.
식도이완불능증은 하부식도조임근의 불완전한 이완에 의해생기는 병으로서, 기존의 고식적 검사법에서는 하부식도조임근의 불완전한 이완을 하부식도조임근의 이완기 압력 등으로 측정하였으나, 고해상도 내압검사법의 발전으로 인하여 거의 고식적 내압검사법에서 놓치기 쉬웠던 하부식도조임근의 거짓 이완(pseudo-relaxation)을 감별할 수 있어 특히 식도이완불능증 진단율을 높일 수 있었다.5,6 또한, 과거에 쓰이던 하부식도조임근의 이완기 압력보다 진단에 있어 민감도와 특이도가 더 높은 적분된 이완압력(integrated relaxation pressure, IRP)을 제시하였다.2,7 그리고 이전에는 고전적 식도이완불능증(classic achalasia) 및 강력한 식도이완불능증(vigorous achalasia)으로 막연하게 구분하던 식도이완불능증을 IRP 수치는 비정상적으로 높으나 식도체부운동은 전혀 관찰되지 않는 1형, 식도체부의 돌림근육층(circular muscle layer)의 운동은 떨어져 있으나 세로근육층(longitudinal muscle layer)의 운동만 일부 남아서 전식도 가압(panesophageal pressurization)을 20% 이상의 삼킴에서 관찰되는 2형 그리고 하부식도체부의 수축을 20% 이상의 삼킴에서 관찰되는 3형으로 새롭게 구분하였고, 특히 2형의 경우 치료 이후 증상 개선이 다른 1형이나 3형에비해서 유의하게 높다는 것이 알려졌다.6,8,9
최근 개정된 시카고 분류 재4판에서는 식도이완불능증의 진단에 있어서 기존의 IRP 뿐 아니라, 플립(functional lumen imaging probe, FLIP)과 시간차바륨식도조영술(timed barium esophagogram) 등의 보조적인 진단 도구로서의 역할을 인정하면서 이러한 한계를 극복하고자 하였다.4,10,11 플립에서는 위식도접합부-탄성도(esophagogastric junction-distensibility index, EGJ-DI)가 3.0 이하이면서 비정상적인 수축을 보일 때 그리고 시간차바륨조영술에서는 5분 이상 바륨이 5 cm 이상 머물러 있거나 1분 이상 타블렛이 머물러 있을때로 비정상을 정의하였다.4,10-12
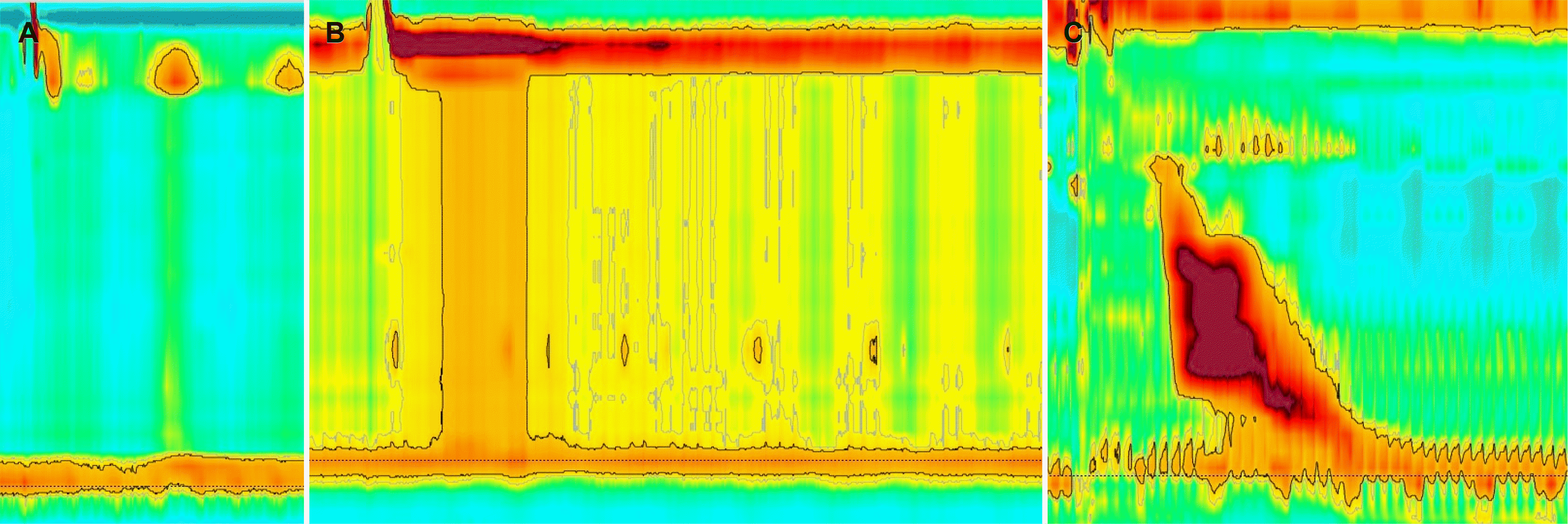
식도이완불능증의 결정적인 진단 기준은 다음과 같다(Fig. 1).
1) 1형 식도이완불능증은 비정상적으로 중앙값 IRP가 높으면서 식도 수축력이 없을 때 진단한다(100% 연동운동 실패) (강한 권고안, 매우 낮은 GRADE 증거).10
1형 식도이완불능증은 2형 식도이완불능증이 좀 더 진행되면 나타나는 것으로 하부 식도와 하부식도조임근의 정상적인 myenteric ganglion cell의 소실에 의해 나타난다.6
2) 2형 식도이완불능증은 비정상적으로 중앙값 IRP가 높으면서, 식도 수축력이 없고(100% 연동운동 실패) 20% 이상의 삼킴에서 전식도 가압이 있을 때 진단한다(강한 권고안, 매우 낮은 GRADE 증거).10
2형 식도이완불능증은 1형보다 초기라고 생각되고, 가장 흔하게 보는 식도이완불능증의 하나이다. 전식도압력이 보이는 이유는 식도체부의 돌림근육층(circular muscle layer)의 운동은 떨어져 있으나 세로근육층(longitudinal muscle layer)의 운동만 일부 남아서 식괴를 내려 보내려고 하는 운동 때문이다. 진단 기준에서 전식도 압력의 정의는 30 mmHg 이상이어야 한다.10
3) 3형 식도이완불능증은 비정상적으로 중앙값 IRP가 높으면서, 식도연축(spasm) (20% 이상의 삼킴에서 조기 수축이 있을 때)이 있으면서 연동운동이 없을 때 진단한다(강한 권고안, 매우 낮은 GRADE 증거).10
3형 식도이완불능증은 가장 드물게 관찰되는 아형으로, 다른 아형과는 병태생리학적으로 조금 다르다고 생각되고 있다.6 하부식도체부와 하부식도조임근의 myenteric ganglion cell의 점진적인 기능 소실에 의해 발생하는 것으로 추정되나 그 증거는 아직 명확하지 않다.6,10 식도연축의 정의는 적어도 20% 이상의 삼킴에서 원위수축적분(distal contractile integral) ≥450 mmHg·s·cm일 때 distal latency가 4.5초 이하인 경우를 말한다.10 시카고 분류 제3판 기준과 재4판에서 바뀐 것 중에서 3형 식도이완불능증의 명확한 진단을 위해서는 식도체부의 연동운동이 없어야 하며, 만약 연동운동이 있다면 결정적이지 않은 진단으로 간주해서 추가적인 검사가 필요할 수도 있다.10
다음은 식도이완불능증의 결정적이지 않은 진단이다.
4) 1형 혹은 2형 식도이완불능증은 식도 수축력이 없고 연동운동이 없으면서 IRP가 양쪽 자세 모두에서 높으면서, 20% 이상의 삼킴에서 전식도 압력이 있거나 없을 때 결정적이지 않은 진단이다(강한 권고안, 매우 낮은 GRADE 증거).10
5) 기본 자세에서 1형 혹은 2형 식도이완불능증이 자세를바꿔서 연동운동의 증거가 있을 때 결정적이지 않은 진단이다(채택된 임상적 관찰).10
6) 시간차바륨식도조영술과 바륨 타블렛 그리고/또는 플립을 삼킴곤란이나 증상이 있는 결정적이지 않은 진단의 식도이완불능증에서 시행해야 한다(강한 권고안, 매우 낮은 GRADE 증거).10
시카고 분류 재4판에서는 일차와 이차 포지션에서 액체류 삼킴검사를 시행하는 것을 권유하고, 일차 포지션 검사 결과를 바탕으로 진단을 한다.10 만약 양쪽 포지션에서 한쪽에서만 IRP가 정상치에서 높은 정도이면서 식도연동운동이 없거나 혹은 1형 또는 2형 식도이완불능증이면서 식도연동운동이 이차 포지션에서 관찰된다면 결정적이지 않은 진단에 해당되므로 보조적인 진단으로 시간차바륨조영술이나 플립검사를 권장한다.10 시간차바륨식도조영술은 비교적 간단한 검사법으로 100-200 mL의 저밀도 바륨을 삼키게 하는 검사법으로, 309명의 환자들을 대상으로 한 이전 연구에서 식도이완불능증과 위식도접합부출구폐쇄를 감별 진단하는 데 있어 유용하였다.13플립은 상부위장관 내시경과 동시에 진행하면서 식도의 압력과 체적에 따른 탄성도를 측정할 수 있는 새로운 검사법으로위식도경계부의 탄성도를 측정이 가능하다.14 또한 플립파노메트리(FLIP panometry)라는 새로운 검사법의 활용도 각광받고 있다.14 특히, 플립은 임피던스 면적 측정을 바탕으로 내강의 단면적 및 압력을 측정할 수 있고, 이를 바탕으로 하여내강 또는 조임근의 팽창능을 측정할 수 있다.14 흔히 식도에서 쓰이는 플립 카테터는 8 cm (16개의 임피던스 센서가 0.5 cm 간격 배열)와 16 cm (16개의 임피던스 센서가 1 cm 간격배열) 두 종류가 있는데, 8 cm 카테터는 위식도경계부의 팽창능과 단면적 측정이 가능하고, 16 cm 카테터는 그 외 추가적으로 식도내강의 2차 연동운동도 파악이 가능하다.14
7) 3형 식도이완불능증의 결정적이지 않은 진단은 비정상적인 IRP와 식도연축이 있으면서 연동운동이 있을 때이다. 만약 위식도접합부출구폐쇄의 진단 기준을 만족한다면, 위식도접합부폐쇄의 연축 형태로 분류되어야 하고, 식도이완불능증의 변형으로 나타날 수 있다(채택된 임상적 관찰).10
8) 식도연축의 기준인 20%는 임의적인 것이고, 3형 식도이완불능증의 진단에 대한 신뢰는 조기 수축/연축의 삼킴이 늘어날수록 강해진다(채택된 임상적 관찰).10
시카고 분류 재4판 진단에서는 좀 더 철저하게 위식도접합부폐쇄의 진단이 식도내압검사 및 시간차바륨식도조영술 그리고/또는 플립과 증상을 통하여 이루어진다. 만약 식도 출구 폐쇄가 있으면서 조기 수축 또는 연축이 있으면서 일부 연동운동이 관찰된다면 식도이완불능증 3형보다는 위식도접합부출구폐쇄의 연축 형태로 분류하는 게 권장된다.10,15 만약 진단이 애매한 경우라면 시간차바륨식도조영술 그리고/또는 플립을 통하여 진단하는 것을 권장한다.10
9) 마약성 약물은 3형 식도이완불능증과 관련이 있고, 가능한 검사 전에 마약성 약물을 중단 후에 검사를 시행해야 한다(조건부 권고안, 낮은 GRADE 증거).10
다음은 시카고 분류 재4판 기준에서의 위식도접합부출구폐쇄 진단 기준에 대해서 기술하고자 한다. 위식도접합부출구폐쇄는 시카고 분류 제3판에서 재4판으로 진단 기준이 바뀌면서 가장 많은 변화가 있어온 진단으로, 단순하게 IRP 값이 높으면서 식도이완불능증이 아닌 증거가 있으면 위식도접합부출구폐쇄라고 진단을 붙일 수 있었던 것과 달리, 재4판에서는 양쪽 자세 모두에서 IRP가 비정상적으로 높아야 하고 누운 자세 측정에서 내식괴압력(intrabolus pressure)이 20 mmHg 이상 올라가 있어야 하고 임상적으로 증상(삼킴 곤란 혹은 비심인성 흉통)이 있어야만 진단할 수 있도록 바뀌었다.4 이러한 이유는 과거 제3판에서 너무 많은 환자들이 불필요하게 위식도접합부출구폐쇄 진단을 받은 이후 불필요한 검사들을 받게 되는 것을 막기 위해서이다.11 IRP가 상승하는 원인으로는 내압검사 카테터가 식도 또는 위의 구조물에 닿거나 하여 카테터가 꺾이는 경우에도 발생할 수 있고, 검사 후 온도 보정을 제대로 하지 못하였던 경우, 그 외에도 식도열공탈장이나 호산구성식도염 등에 의해서도 증가할 수 있다.12 카테터가 꺾이는 경우 등은 누운 자세(supine) 뿐 아니라 선 자세(upright)에서 측정하였을 때 IRP 값이 정상 범위로 떨어지는 것을 보고 감별이 가능하다.12 각 카테터 제조사 및 시스템에 따라서 IRP 값이 다르다는 것도 시카고 분류 재4판에서 차이점이다.11 Medtronic 사의 제품은 supine 자세에서 15 mmHg가 기준이지만, Diversatek이나 Laborie 사 제품은 22 mmHg를 기준으로 제시하고 있고 upright 자세에서는 Medtronic사 제품은 12 mmHg, Diversatek/Laborie는 15 mmHg로제시하고 있다.4 또한 내식괴압력(intrabolus pressure)이 높아야 한다는 기준을 새로 삽입하여 실제 IRP가 상승하는 것의객관적인 증거를 추가한 것이 특징이다.12 내식괴압력의 측정은 고해상도 내압검사 측정 시스템과 회사마다 조금씩 다르지만, Manoview 소프트웨어에서는 “하부식도조임근의 상부 경계의 2개의 인접한 센서에서 측정된 가장 높은 압력의 평균값” 으로 정의하고 있고 누운 자세에서의 내식괴압력의 정상치(무증상 일반인 95th percentile 값)는 Manoscan과 MMS 시스템에서는 16 mmHg에서 19.5 mmHg를 정상으로 정의하였다.12 따라서 이를 바탕으로 하여, 일반적으로 누운 자세의 위식도경계부의 상부 경계에서 측정한 내식괴압력값 20 mmHg를정상으로 간주하여 이보다 높을 때 위식도접합부출구폐쇄라고진단한다.12,17 마지막으로 내압검사상에서만 존재하던 진단이었던 위식도접합부출구폐쇄를 임상 증상(삼킴곤란 혹은 비심인성 흉통)이 있을 때만 진단할 수 있게 하여 임상적인 의미를부여하였다.12 또한 이번 시카고 분류 재4판에서는 위식도접합부출구폐쇄의 식도체부 연동운동 형태에 따라 아형을 분류하여 적어줄 것을 권고하고 있는데, 연축형(spastic) (3형 아칼라시아와 유사), 과수축형(hyperconctracile), 비효율성 식도 운동형(ineffective esophageal motility) 그리고 이상 연동운동증거 없음(no evidence of disordered peristalsis)의 4가지아형으로 구분한다.4,12
다음은 시카고 분류 재4판에서 새롭게 GRADE를 통하여 정한 성명문을 소개하는 바이다.
1) 식도운동질환의 진단명에서 위식도접합부출구폐쇄는임상적으로는 늘 결정적이지 못하다(강한 권고안). 왜냐하면 내압검사만으로는 원발성인지 이차성인지 감별이 어렵기 때문이며, 내시경 등의 검사를 통하여 이차성 위식도접합부출구폐쇄가 아닌지 감별이 필요하다.12
2) 임상적으로 명확한 위식도접합부출구폐쇄는 식도내압검사에서 위식도접합부폐쇄가 확실하고, 임상적으로 증상이 있으면서 시간차바륨식도조영술 그리고/또는 플립검사 중 하나 이상의 보조적인 진단법에서 증명되어야 한다(중등도 GRADE, 선택적 권고안).12
기존 시카고 분류 제3판에서 진단 기준이었던 중앙값 IRP 상승만으로는 임상적인 의미가 없고, 하부식도조임근 이완이 제대로 되지 않아서 발생하는 폐쇄가 객관적인 증거로서 있으면서 증상이 있어야만 임상적인 의미가 있는 것으로, 시카고 분류 재4판에서는 좀 더 임상적인 의미를 강조하면서 불필요한 위식도접합부출구폐쇄 진단의 남발을 줄이고자 하였다.12
3) 누운 자세에서 중앙값 IRP 상승 및 바로 선 자세에서중앙값 IRP 상승이 있어야 위식도접합부출구폐쇄 진단이 가능하다(낮은 GRADE, 선택적 권고안).12
최근 연구들에 의하면 검사 시 자세 변경, 즉 누운 자세에서 높았던 IRP 값이 바로 선 자세에서 떨어진다면 식도 내강의 구조물 등에 카테터가 닿아서 IRP 값이 올라간 것으로 해석 가능하다는 주장이 나오고 있어, 검사 시 자세 변화가 중요한 이슈로 대두되었다.12,18
다음은 위식도접합부출구폐쇄의 결정적이지 않은 진단이다. 4) 중앙값 IRP 상승만으로는 위식도접합부출구폐쇄의 결정적이지 않은 진단이며, 이는 누운 자세에서만 중앙값 IRP 상승 또는 바로 선 자세에서만 중앙값 IRP 상승 또는 누운 자세에서만 내식괴압력 상승이 있을 때만 말한다(낮은 GRADE, 강한 권고안).12
그 외 기타 권고안을 소개하는 바이다.
1) 위식도접합부출구폐쇄의 내압검사 진단에서 만약 환자가 증상이 있다면, 출구폐쇄와 식도압력걸림(esophageal pressurization)이 200 mL의 액체를 연달아서 삼키게 하는액체급속삼킴검사(rapid drink challenge, RDC)나 고형식 음식을 삼키게 하는 고형식 삼킴검사(solid test meal) 등에서관찰되는 것으로 진단의 도움을 받을 수 있다(조건적 권고안).12 200 mL의 액체를 연달아서 삼키게 하는 RDC는 위식도경계부의 기능을 파악하는 데 도움이 된다고 하며, 특히 IRP가 낮거나 애매한 경우에서 RDC를 시행하여 식도이완불능증등의 진단에 도움이 된다고 한다.12
REFERENCES
1. Clouse RE, Staiano A, Alrakawi A, Haroian L. 2000; Application of topographical methods to clinical esophageal manometry. Am J Gastroenterol. 95:2720–2730. DOI: 10.1111/j.1572-0241.2000.03178.x. PMID: 11051340.

2. Pandolfino JE, Ghosh SK, Rice J, Clarke JO, Kwiatek MA, Kahrilas PJ. 2008; Classifying esophageal motility by pressure topography characteristics: a study of 400 patients and 75 controls. Am J Gastroenterol. 103:27–37. DOI: 10.1111/j.1572-0241.2007.01532.x. PMID: 17900331.

3. Kahrilas PJ, Bredenoord AJ, Fox M, et al. 2015; The Chicago Classification of esophageal motility disorders, v3.0. Neurogastroenterol Motil. 27:160–174. DOI: 10.1111/nmo.12477. PMID: 25469569. PMCID: PMC4308501.

4. Yadlapati R, Kahrilas PJ, Fox MR, et al. 2021; Esophageal motility disorders on high-resolution manometry: Chicago Classification version 4.0©. Neurogastroenterol Motil. 33:e14058. DOI: 10.1111/nmo.14058. PMID: 33373111. PMCID: PMC8034247.
5. Fox MR, Bredenoord AJ. 2008; Oesophageal high-resolution manometry: moving from research into clinical practice. Gut. 57:405–423. DOI: 10.1136/gut.2007.127993. PMID: 17895358.

6. Pandolfino JE, Gawron AJ. 2015; Achalasia: a systematic review. JAMA. 313:1841–1852. DOI: 10.1001/jama.2015.2996. PMID: 25965233.
7. Ghosh SK, Pandolfino JE, Rice J, Clarke JO, Kwiatek M, Kahrilas PJ. 2007; Impaired deglutitive EGJ relaxation in clinical esophageal manometry: a quantitative analysis of 400 patients and 75 controls. Am J Physiol Gastrointest Liver Physiol. 293:G878–G885. DOI: 10.1152/ajpgi.00252.2007. PMID: 17690172.

8. Pandolfino JE, Kwiatek MA, Nealis T, Bulsiewicz W, Post J, Kahrilas PJ. 2008; Achalasia: a new clinically relevant classification by high-resolution manometry. Gastroenterology. 135:1526–1533. DOI: 10.1053/j.gastro.2008.07.022. PMID: 18722376. PMCID: PMC2894987.

9. Jung HK, Hong SJ, Lee OY, et al. 2020; 2019 Seoul consensus on esophageal achalasia guidelines. J Neurogastroenterol Motil. 26:180–203. DOI: 10.5056/jnm20014. PMID: 32235027. PMCID: PMC7176504.

10. Khan A, Yadlapati R, Gonlachanvit S, et al. 2021; Chicago Classification update (version 4.0): technical review on diagnostic criteria for achalasia. Neurogastroenterol Motil. 33:e14182. DOI: 10.1111/nmo.14182. PMID: 34190376.

11. Yadlapati R, Pandolfino JE, Fox MR, Bredenoord AJ, Kahrilas PJ. 2021; What is new in Chicago Classification version 4.0? Neurogastroenterol Motil. 33:e14053. DOI: 10.1111/nmo.14053. PMID: 33340190. PMCID: PMC8098672.

12. Bredenoord AJ, Babaei A, Carlson D, et al. 2021; Esophagogastric junction outflow obstruction. Neurogastroenterol Motil. 33:e14193. DOI: 10.1111/nmo.14193. PMID: 34120375. PMCID: PMC8748852.

13. Blonski W, Kumar A, Feldman J, Richter JE. 2018; Timed barium swallow: diagnostic role and predictive value in untreated achalasia, esophagogastric junction outflow obstruction, and non-achalasia dysphagia. Am J Gastroenterol. 113:196–203. DOI: 10.1038/ajg.2017.370. PMID: 29257145.

14. Savarino E, di Pietro M, Bredenoord AJ, et al. 2020; Use of the functional lumen imaging probe in clinical esophagology. Am J Gastroenterol. 115:1786–1796. DOI: 10.14309/ajg.0000000000000773. PMID: 33156096.

15. Roman S, Hebbard G, Jung KW, et al. 2021; Chicago Classification update (v4.0): technical review on diagnostic criteria for distal esophageal spasm. Neurogastroenterol Motil. 33:e14119. DOI: 10.1111/nmo.14119. PMID: 33666299.

16. Ratuapli SK, Crowell MD, DiBaise JK, et al. 2015; Opioid-induced esophageal dysfunction (OIED) in patients on chronic opioids. Am J Gastroenterol. 110:979–984. DOI: 10.1038/ajg.2015.154. PMID: 26032150.

17. Sweis R, Anggiansah A, Wong T, Kaufman E, Obrecht S, Fox M. 2011; Normative values and inter-observer agreement for liquid and solid bolus swallows in upright and supine positions as assessed by esophageal high-resolution manometry. Neurogastroenterol Motil. 23:509–e198. DOI: 10.1111/j.1365-2982.2011.01682.x. PMID: 21342362.

18. Triggs JR, Carlson DA, Beveridge C, et al. 2019; Upright integrated relaxation pressure facilitates characterization of esophagogastric junction outflow obstruction. Clin Gastroenterol Hepatol. 17:2218–2226.e2. DOI: 10.1016/j.cgh.2019.01.024. PMID: 30708108. PMCID: PMC6663640.
Fig. 1
Achalasia subtypes. (A) Type I achalasia, elevated integrated relaxation pressure (IRP) with failed peristalsis and without panesophageal pressurization. (B) Type II achalasia, IRP is elevated with failed peristalsis and panesophageal pressurization. (C) Type III achalasia, elevated IRP with reduced distal latency.




 PDF
PDF Citation
Citation Print
Print



 XML Download
XML Download